Contingut no disponible en valencià
Conforme a lo dispuesto en los artículos 14 del texto refundido de la Ley sobre Seguridad Social de las Fuerzas Armadas, aprobado por Real Decreto Legislativo 1/2000, de 9 de junio, y 61 de su Reglamento General, aprobado por Real Decreto 1726/2007, de 21 de diciembre, el ISFAS mantiene un régimen de colaboración concertada con la Sanidad Militar, regulado en la Orden ministerial 52/2004, de 18 de marzo, habiendo suscrito concierto con el Instituto Nacional de la Seguridad Social y la Tesorería General de la Seguridad Social, con fecha 30 de diciembre de 1986, en régimen de prórrogas anuales sucesivas, para que los afiliados y demás beneficiarios del Régimen Especial de la Seguridad Social de las Fuerzas Armadas puedan optar por recibir asistencia sanitaria por los Servicios de la Sanidad Militar, con las salvedades establecidas en aludida Orden ministerial, o bien a través la Red Sanitaria de la Seguridad Social, con arreglo a las condiciones vigentes para el Régimen General.
Asimismo, al amparo de los preceptos antes citados, previa convocatoria pública, el ISFAS ha suscrito concierto con diversas entidades de seguro, para la asistencia sanitaria de titulares y beneficiarios durante los años 2018 y 2019.
Al objeto de facilitar la elección de los titulares del ISFAS y para que, en el caso de que opten por adscribirse a una entidad de seguro, conozcan el contenido y régimen de la prestación,
Esta Gerencia acuerda:
Publicar, como anexo a esta Resolución, el texto del concierto suscrito para la asistencia sanitaria de los titulares y beneficiarios del ISFAS durante los años 2018 y 2019, con las siguientes entidades de seguro:
ASISA, Asistencia Sanitaria Interprovincial de Seguros, Sociedad Anónima.
Compañía Segurcaixa Adeslas, Sociedad Anónima de Seguros y Reaseguros.
Hacer público igualmente que las modalidades asistenciales especiales detalladas en el anexo 6 del concierto han quedado asignadas a las citadas entidades aseguradoras.
Determinar que, durante el mes de enero del año 2018, los titulares afiliados al ISFAS que lo deseen puedan cambiar de modalidad asistencial, mediante la oportuna solicitud, de forma que, a lo largo del mes de enero, podrán adscribirse a alguna de las entidades de seguro relacionadas en el apartado primero, acogerse al concierto con el INSS y la TGSS cuando se opte por recibir la asistencia a través de los Servicios públicos de Salud o bien, exclusivamente en las provincias de Madrid y Zaragoza, adscribirse a los Servicios de Sanidad Militar, con las limitaciones establecidas en la Orden ministerial 52/2004, de 18 de marzo.
El cambio a que se hace referencia se solicitará por el titular, o persona debidamente autorizada que acredite la representación, en la Delegación o Subdelegación del ISFAS a cuyo ámbito pertenezca o, en el caso de Madrid, en cualquiera de las oficinas delegadas, debiendo, unirse a la solicitud el documento de afiliación para su sustitución. Asimismo podrá realizarse a través de la sede electrónica de este Instituto.
El plazo para los cambios de entidad de carácter ordinario, que podrán realizarse una sola vez al año, se limita al mes de enero, sin perjuicio de los cambios extraordinarios previstos en la cláusula 1.6 de los conciertos y en la correspondiente regulación específica.
Madrid, 12 de diciembre de 2017.–La Secretaria General Gerente de Instituto Social de las Fuerzas Armadas, María Soledad Álvarez de Miranda Delgado.
Índice
Capítulo 1. Objeto del concierto y alcance de la acción protectora.
1.1 Objeto del concierto.
1.2 Contingencias cubiertas. Alcance de la acción protectora.
1.3 Ámbito territorial.
1.4 Colectivo protegido: beneficiarios del concierto.
1.5 Nacimiento y extinción de los derechos de los beneficiarios.
1.6 Cambio de entidad.
1.7 Tarjetas sanitarias.
1.7.1 Emisión. Tarjeta Sanitaria Provisional.
1.7.2 Especificaciones.
1.7.3 Acceso a los Servicios.
1.8 Actuaciones de la entidad relativas a su oferta de servicios.
Capítulo 2. Cartera de servicios.
2.1 Consideraciones generales.
2.1.1 Contenido de la cartera de servicios.
2.1.2 Incorporación de nuevos medios de diagnóstico y tratamiento.
2.2 Cartera de servicios de atención primaria.
2.2.1 Contenido.
2.2.2 Asistencia domiciliaria.
2.3 Cartera de servicios de atención especializada.
2.3.1 Asistencia especializada en consultas.
2.3.2 Asistencia especializada en hospital de día.
2.3.3 Hospitalización en régimen de internamiento.
2.3.4 Hospitalización domiciliaria.
2.3.5 Procedimientos diagnósticos y terapéuticos.
2.3.6 Rehabilitación y Fisioterapia.
2.3.7 Reproducción humana asistida (RHA).
2.3.8 Salud mental.
2.3.9 Otras Especificaciones Complementarias.
2.4 Cartera de servicios de atención de urgencia.
2.4.1 Contenido.
2.4.2 Condiciones de acceso.
2.4.3 Transporte sanitario urgente.
2.4.4 Servicios de urgencia hospitalarios.
2.5 Cuidados paliativos.
2.5.1 Contenido.
2.5.2 Pacientes susceptibles de cuidados paliativos.
2.5.3 Estructura y organización.
2.5.4 Cuidados paliativos domiciliarios.
2.5.5 Cuidados paliativos en régimen de hospitalización.
2.6 Salud bucodental.
2.6.1 Contenido.
2.6.2 Exclusiones.
2.6.3 Especificaciones y requisitos para determinados tratamientos.
2.7 Transporte para asistencia sanitaria.
2.7.1 Consideraciones generales.
2.7.2 Transporte sanitario no urgente.
2.7.3 Transporte en medios ordinarios.
2.8 Prestaciones farmacéutica y con productos dietéticos.
2.8.1 Normas generales.
2.8.2 Contenido.
2.8.3 Medicamentos para tratamientos ambulatorios a cargo de la entidad.
2.8.4 Dispensación por Servicios de Farmacia hospitalarios en supuestos especiales.
2.8.5 Uso racional del medicamento.
2.8.6 Procedimiento para la repercusión de costes de medicamentos.
2.9 Productos sanitarios.
2.10 Prestación ortoprotésica.
2.10.1 Implantes quirúrgicos.
2.10.3 Productos ortoprotésicos de dispensación ambulatoria.
2.11 Otras prestaciones.
2.11.1 Oxigenoterapia y otras terapias respiratorias.
2.11.2 Programas preventivos.
2.11.3 Podología.
2.11.4 Asistencia en el marco de estudios de monitorización.
Capítulo 3. Medios de la entidad.
3.1 Normas generales.
3.2 Criterios de disponibilidad de medios y servicios asistenciales.
3.2.1 Disponibilidad de medios para la Atención Primaria.
3.2.2 Disponibilidad de Servicios de Atención Especializada.
3.2.3 Servicios de referencia.
3.3 Condiciones especiales para las islas de los archipiélagos balear y canario.
3.4 Garantía de accesibilidad a los medios.
3.5 Normas y requisitos para la utilización de los medios de la entidad.
3.5.1 Norma general.
3.5.2 Identificación.
3.5.3 Requisitos adicionales.
3.5.4 Hospitales privados no concertados.
3.6 Catálogo de servicios de la entidad.
3.6.1 Criterios generales.
3.6.2 Estructura y contenido.
3.6.3 Responsabilidad en la edición de los catálogos de Servicios y de la información web de la entidad.
3.6.4 Oferta de medios.
3.6.5 Principio de continuidad asistencial.
3.6.6 Información relativa a los medios disponibles.
3.7 Libertad de elección de facultativo y centro.
3.8 Hospitales militares.
Capítulo 4. Utilización de medios no concertados.
4.1 Norma general.
4.2 Denegación injustificada de asistencia.
4.2.1 Supuestos de denegación injustificada de asistencia.
4.2.2 Obligaciones de la entidad.
4.2.3 Reclamaciones.
4.2.4 Otros efectos.
4.3 Asistencia urgente de carácter vital.
4.3.1 Concepto y requisitos.
4.3.2 Asistencia por accidente en acto de servicio y otras situaciones especiales de urgencia.
4.3.3 Alcance.
4.3.4 Comunicación a la entidad.
4.3.5 Obligaciones de la entidad.
4.3.6 Reclamaciones.
4.4 Transporte en medios ajenos para la asistencia sanitaria en los supuestos de denegación injustificada de asistencia y de urgencia vital.
4.5 Asistencia transfronteriza.
Capítulo 5. Información y documentación sanitaria y objetivos de calidad.
5.1 Información y documentación.
5.1.1 Normas generales.
5.1.2 Información general sobre actividad.
5.1.3 Información económica.
5.1.4 Información sobre asistencia hospitalaria.
5.1.5 Información sobre medios sanitarios.
5.1.6 Documentación clínica.
5.1.7 Otra documentación sanitaria.
5.2 Receta electrónica e historia clínica digital.
5.3 Calidad de la asistencia sanitaria.
5.3.1 Consideraciones generales.
5.3.2 Adaptación a las estrategias del Sistema Nacional de Salud.
5.3.3 Elaboración de protocolos de atención clínica.
5.3.4 Calidad de la prestación farmacéutica.
5.3.5 Calidad de la información.
5.3.6 Evaluación de la calidad de los procesos asistenciales y de centros sanitarios.
Capítulo 6. Régimen jurídico del concierto.
6.1 Naturaleza y régimen jurídico del concierto.
6.2 Naturaleza y régimen de las relaciones asistenciales.
6.3 Comisiones mixtas.
6.3.1 Tipos y régimen de funcionamiento.
6.3.2 Composición.
6.3.3 Funciones.
6.3.4 Funcionamiento.
6.4 Procedimiento para las reclamaciones.
6.5 Procedimiento de ejecución de reclamaciones estimadas.
6.6 Descuentos por gastos de Farmacia.
6.7 Compensaciones económicas por incumplimiento de obligaciones. Procedimiento para su imposición.
6.7.1 Compensaciones por incumplimiento de obligaciones.
6.7.2 Procedimiento para la imposición de compensaciones económicas.
Capítulo 7. Duración, régimen económico y precio del concierto.
7.1 Duración del concierto.
7.2 Régimen económico del concierto.
7.2.1 Efectos económicos de las altas y bajas de beneficiarios.
7.2.2 Condiciones de pago.
7.2.3 Régimen de pagos.
7.2.4 Descuentos y deducciones.
7.2.5 Reclamaciones por diferencias.
7.2.6 Impuestos.
7.2.7 Subrogación en derechos de cobro y acciones.
7.3 Precio del concierto. Cuotas.
7.4 Incentivos asociados a objetivos.
7.4.1 Límites y objetivos.
7.4.2 Asistencia a personas con necesidades especiales de atención.
7.4.3 Atención por servicios de urgencia.
7.4.4 Incentivo por objetivos en prestación farmacéutica: receta electrónica o por mejora en la calidad de la prescripción farmacéutica.
7.4.5 Mejora de la calidad en la prestación de cuidados paliativos.
7.4.6 Incentivo anual por la amplitud de la oferta de servicios hospitalarios.
Anexo 1. Medios de asistencia en zonas rurales.
Anexo 2. Servicios que precisan autorización previa de la entidad.
Anexo 3. Patologías con riesgo vital.
Anexo 4. Sistema de información asistencial. registro de actividad-coste.
Anexo 5. Registro de medios sanitarios.
Anexo 6. Modalidad complementaria de atención primaria y de urgencias.
Anexo 7. Asistencia sanitaria transfronteriza.
Anexo 8. Relación de municipios de nivel I de atención especializada.
Anexo 9. Relación de municipios de nivel II de atención especializada.
1.1 Objeto del concierto.
1.1.1 El objeto del concierto es asegurar el acceso a las prestaciones de asistencia sanitaria incluidas en la cartera de servicios a titulares y beneficiarios del ISFAS que opten por recibirlas a través de la entidad, en todo el territorio nacional, con la salvedad recogida en la cláusula 4.5. Esta asistencia se prestará conforme a lo establecido en el texto refundido de la Ley sobre Seguridad Social de las Fuerzas Armadas, aprobado por Real Decreto Legislativo 1/2000, en la Ley 14/1986, General de Sanidad, y en la Ley 16/2003, de 28 de mayo, de cohesión y calidad del Sistema Nacional de Salud, y en sus normas de desarrollo.
1.1.2 La asistencia sanitaria se prestará conforme a la cartera de servicios establecida en el presente concierto con la referencia, en cuanto a su contenido, de la cartera Común de Servicios del Sistema Nacional de Salud, de acuerdo con lo establecido en la citada Ley 16/2003, de 28 de mayo, y en sus normas de desarrollo, en especial el Real Decreto 1030/2006, de 15 de septiembre, por el que se establece la cartera de servicios comunes del Sistema Nacional de Salud y el procedimiento para su actualización.
1.1.3 Para hacer efectiva la prestación de la asistencia sanitaria integral y de calidad, conforme a la cartera de servicios, la entidad firmante del concierto (en adelante, entidad) pondrá a disposición de los titulares y beneficiarios adscritos a ella (en adelante, beneficiarios), todos los medios propios o concertados precisos (en adelante, medios de la entidad).
Si excepcionalmente la entidad no dispusiera de tales medios, se hará cargo directamente del gasto ocasionado por la utilización de medios no concertados de conformidad con las cláusulas establecidas en este concierto.
1.1.4 Asimismo, la entidad se obliga a la cobertura de la asistencia sanitaria transfronteriza de su colectivo protegido, conforme a lo dispuesto en el Real Decreto 81/2014, de 7 de febrero, por el que se establecen normas para garantizar la asistencia sanitaria transfronteriza, y por el que se modifica el Real Decreto 1718/2010, de 17 de diciembre, sobre receta médica y órdenes de dispensación, y en la cláusula 4.5 del concierto.
1.1.5 Por su parte y al mismo fin, el ISFAS se obliga a abonar a la entidad la cantidad por mes y persona que se prevé en la cláusula 7.3, con sujeción a las especificaciones y procedimiento contenidos en la cláusula 7.2 y, en funcion de los objetivos alcanzados, los incentivos económicos establecidos en la cláusula 7.4.
1.2 Contingencias cubiertas. Alcance de la acción protectora. Las contingencias cubiertas por este concierto son las derivadas de enfermedad común o profesional, lesiones derivadas de accidente, cualquiera que sea la causa, incluso si se trata de un acto de terrorismo, y por embarazo, parto y puerperio, así como las actuaciones preventivas recogidas en el mismo.
1.3 Ámbito territorial. El derecho a la utilización de los medios de la entidad podrá ejercitarse en todo el territorio nacional, con independencia de que los mismos sean propios, concertados o subconcertados.
De esta forma, en consonancia con lo dispuesto en la cláusula 1.1.1, el derecho a las prestaciones que son objeto del concierto se circunscribe a este ámbito territorial, con la salvedad recogida en la cláusula 4.5.
1.4 Colectivo protegido: beneficiarios del concierto.
1.4.1 A los efectos del presente concierto, el colectivo protegido por el mismo está compuesto por los titulares y beneficiarios a quienes el ISFAS, conforme a la normativa aplicable, haya reconocido dicha condición y los haya adscrito a la entidad.
También podrán incluirse en el colectivo protegido por el concierto, y tendrán la consideración de beneficiarios del mismo, los alumnos militares extranjeros, acogidos a programas de cooperación con otros países en materia de enseñanza, que sean adscritos a la entidad por el ISFAS.
El cualquier caso, el reconocimiento de la condición de titular o beneficiario y del derecho a la adscripción a la entidad, a los efectos del concierto, corresponde al ISFAS.
1.4.2 A ciertos fines de gestión los beneficiarios del concierto pueden ser denominados titulares o simplemente beneficiarios, cuando figuren como tales en el documento de afiliación de un titular o cuando posean un documento asimilado al de afiliación.
La condición de titular o beneficiario se acredita mediante el documento de afiliación, tarjeta sanitaria o certificación expedidos por el ISFAS.
1.4.3 Estarán adscritos a la entidad los titulares y beneficiarios que, en su caso, lo estuvieran a 31 de diciembre de 2017 y no cambien de entidad, conforme a lo previsto en la cláusula 1.6 o según las reglas de adscripción a la Red Sanitaria de la Seguridad Social, y los que la elijan conforme a las normas de dicha cláusula o cuando se produzca su alta en el ISFAS y opten por la misma.
1.5 Nacimiento y extinción de los derechos de los beneficiarios.
1.5.1 Sin perjuicio de lo establecido en el apartado siguiente, los derechos de los beneficiarios comienzan en la fecha en que hayan quedado adscritos a la entidad por los Servicios del ISFAS, sin que existan plazos de carencia para ningún tipo de asistencia.
1.5.2 A los efectos citados, se presume en todo caso que el recién nacido está adscrito a la entidad que atienda a la madre, desde el mismo momento del parto hasta transcurrido un mes, cubriendo la entidad, en todo caso, el proceso asistencial hasta el alta hospitalaria. A partir de entonces, el citado derecho queda condicionado a la formalización de la adscripción con los consiguientes efectos económicos.
1.5.3 Los derechos de los beneficiarios se extinguen, en cualquier caso, a las 24 horas del día en que los Servicios del ISFAS acuerden su baja en el mismo o el fin de su adscripción a la entidad por dejar de concurrir los requisitos o supuestos de hecho que permitían en cada caso estar protegido por este concierto.
1.5.4 El ISFAS comunicará el alta de los beneficiarios a la entidad diariamente de forma telemática.
Asimismo y por el mismo procedimiento, se comunicarán a la entidad las bajas y variaciones en los datos de los beneficiarios.
1.6 Cambio de entidad.
1.6.1 Sin perjuicio de la posibilidad de optar por recibir la asistencia sanitaria a través de la red sanitaria pública, de acuerdo con lo previsto en el artículo 14 del texto refundido de la Ley sobre Seguridad Social de las Fuerzas Armadas, aprobado por Real Decreto Legislativo 1/2000, el artículo 61 del Reglamento General de la Seguridad Social de las Fuerzas Armadas, aprobado por el Real Decreto 1726/2007, de 21 de diciembre, y la disposición adicional séptima del Real Decreto 1192/2012, de 3 de agosto, por el que se regula la condición de asegurado y de beneficiario a efectos de la asistencia sanitaria en España, con cargo a fondos públicos, a través del Sistema Nacional de Salud, los titulares adscritos a la entidad podrán optar por recibir la asistencia sanitaria para sí y sus beneficiarios a través de otra de las concertadas en los siguientes supuestos:
A) Con carácter ordinario y general, una sola vez, durante el mes de enero, en la forma que se establezca por el ISFAS.
B) Con carácter extraordinario:
a) Cuando se produzca un cambio de destino del titular que implique traslado de provincia o isla de residencia o cuando un titular por derecho propio, en situación de reserva o retiro, o un titular por derecho derivado traslade su domicilio a otra provincia o isla.
b) Cuando el interesado obtenga la conformidad expresada por escrito de la entidad en que desee causar alta.
c) Cuando, por concurrir circunstancias objetivas que justifiquen el cambio de una pluralidad de titulares afectados por el mismo problema de asistencia sanitaria, la Gerencia del ISFAS acuerde la apertura de plazo especial de elección de entidad.
d) En los casos particulares en que, a juicio de la Secretaria General Gerente del ISFAS, concurran circunstancias excepcionales que justifiquen el cambio de entidad.
1.6.2 La fusión de la entidad con otra u otras de las concertadas por el ISFAS no supondrá la apertura de plazo especial de cambio, quedando automáticamente adscritos a la entidad absorbente o resultante de la fusión los beneficiarios que, en el momento de la fusión, se encontraran adscritos a la/s entidad/es extinguida/s o a cada una de las entidades fusionadas, obligándose la entidad absorbente resultante, desde ese momento, a garantizar todos sus derechos en los términos previstos en el presente concierto.
1.7 Tarjetas sanitarias.
1.7.1 Emisión. Tarjeta sanitaria provisional. En el momento en que la entidad, por cualquier cauce, tenga conocimiento del alta de un beneficiario, le entregará una tarjeta provisional o cualquier documento que haga posible la utilización de los medios concertados desde el momento del alta.
Posteriormente, se emitirá la correspondiente tarjeta sanitaria definitiva, que será enviada al domicilio del beneficiario en el plazo máximo de siete días naturales desde la efectiva comunicación.
En caso de que un titular hubiera optado por quedar adscrito a la entidad y no hubiera recibido, para sí o sus beneficiarios, la tarjeta provisional o el documento que haga posible la utilización de los medios concertados habiéndolo solicitado expresamente, el Delegado del ISFAS dictará resolución en la que se hará constar que todos los gastos que se ocasionen por la asistencia del titular y sus beneficiarios a través de los facultativos, servicios y centros incluidos en el catálogo de servicios de la entidad podrán ser facturados directamente al ISFAS para la materialización del correspondiente abono. Posteriormente, el importe de estos gastos será deducido de las cuotas mensuales que deban abonarse a la entidad, conforme al procedimiento previsto en la cláusula 6.5.4 del concierto, sin perjuicio de las compensaciones económicas que pudieran acordarse.
1.7.2 Especificaciones. La identificación de los titulares y beneficiarios ante los dispositivos sanitarios se efectúa a través de la Tarjeta Sanitaria por lo que, para facilitar su reconocimiento seguro y unívoco, así como para facilitar la interoperabilidad de los diferentes sistemas de información clínica y de gestión, se hace necesario determinar las especificaciones técnicas a las que se ajustarán las tarjetas sanitarias, así como la información básica que deben incluir y su formato.
Si la tarjeta fuera emitida por una entidad subconcertada, deberá llevar siempre el logotipo de la entidad concertada con el ISFAS, a efectos de facilitar la utilización de medios fuera de las provincias donde esté implantada la entidad subconcertada.
Además, en las tarjetas que se emitan deberá figurar de forma destacada el teléfono gratuito de atención permanente de Urgencia.
Mediante Resolución de la Gerencia del ISFAS se determinarán y podrán modificarse las especificaciones de las tarjetas y de sus sistemas de almacenamiento de la información, así como la estructura, formato y contenido de los datos que, al margen de los que la entidad requiera para su propia gestión, deban incluirse.
1.7.3 Acceso a los servicios. El beneficiario deberá presentar la correspondiente tarjeta sanitaria cuando acuda a los medios de la entidad.
En cualquier caso, la no presentación de la citada tarjeta sanitaria en el momento de la asistencia, cuando la entidad no la hubiera emitido o en situaciones de urgencia, no impide ni condiciona el derecho del beneficiario a hacer uso de los medios de la entidad.
La entidad se obliga a informar y poner en marcha los mecanismos necesarios para el cumplimiento de lo establecido en las cláusulas anteriores por parte de los profesionales y de los centros de su catálogo de servicios.
1.8 Actuaciones de la entidad relativas a su oferta de servicios.
1.8.1 La entidad podrá hacer publicidad sobre su oferta de servicios a lo largo del año y durante el período de cambio ordinario, siempre que no se realice dentro de los recintos de instituciones u organismos públicos y tenga carácter general, sin dirigirse a colectivos o profesionales específicos o con perfiles socio-demográficos concretos. En las campañas publicitarias que efectúe la entidad no podrá utilizar el logotipo o cualquier otro identificativo del ISFAS o de la Administración General del Estado.
1.8.2 En ningún caso podrá ofertar obsequios a los titulares, directa o indirectamente a través de terceros, en especial durante el periodo de cambio ordinario y en los procesos de alta de colectivos profesionales específicos. No obstante la entidad podrá ofrecer servicios sanitarios adicionales, como valor añadido y oferta diferenciada de la de otros proveedores.
1.8.3 Cualquier servicio sanitario adicional a las prestaciones que son objeto del concierto que la entidad oferte para la asistencia del colectivo de otras Mutualidades de funcionarios con las que mantenga conciertos de Asistencia Sanitaria, deberá extenderse a los titulares y beneficiarios del ISFAS.
1.8.4 La entidad es responsable del cumplimiento de estas obligaciones tanto por parte de su personal como de otras corporaciones, consorcios, asociaciones, fundaciones, agentes sociales u otras entidades de cualquier tipo, con o sin ánimo de lucro, que mantengan cualquier relación de colaboración jurídica, comercial, de grupo o de otra naturaleza y actúen de acuerdo o en nombre de la entidad. El incumplimiento de estas obligaciones dará lugar a las compensaciones económicas previstas en la cláusula 6.7.
2.1 Consideraciones generales.
2.1.1 Contenido de la cartera de servicios. La cartera de servicios es el conjunto de técnicas, tecnologías o procedimientos, entendiendo por tales cada uno de los métodos, actividades y recursos basados en el conocimiento y experimentación científica, mediante los que se harán efectivas las prestaciones sanitarias.
La cartera de servicios que es objeto del concierto, se estructura en las siguientes prestaciones:
1. Atención Primaria.
2. Atención Especializada.
3. Atención de Urgencias.
4. Cuidados Paliativos.
5. Salud bucodental.
6. Trasporte sanitario.
7. Prestación farmacéutica y con productos dietéticos.
8. Otras prestaciones:
Oxigenoterapia y otras terapias respiratorias.
Prestación ortoprotésica.
Programas preventivos.
Podología.
Las prestaciones incluidas en la cartera de servicios se garantizan mediante la provisión de los recursos asistenciales necesarios por niveles y ámbitos geográficos y de población establecidos en el capítulo 3 de este concierto, con los procedimientos y condiciones que se determinan en el capítulo 4.
La entidad impulsará actuaciones orientadas a potenciar la coordinación entre los servicios de atención primaria, atención especializada y de urgencias, con objeto de garantizar la continuidad asistencial y la atención integral de los pacientes.
2.1.2 Actualización de la cartera de servicios. Incorporación de nuevos medios. El contenido de las prestaciones incluidas en la cartera de servicios se ajustará al establecido, en cada momento, para el resto del Sistema Nacional de Salud.
Cualquier técnica de diagnóstico o tratamiento que aparezca después de la firma del concierto constituirá medio obligatorio para la entidad cuando la misma se aplique a pacientes dentro del Sistema Nacional de Salud en algunos de los centros propios o concertados de los Servicios de Salud de las Comunidades Autónomas. En caso de duda, se tendrá como referencia lo dispuesto en la Ley 16/2003, de 28 de mayo, de cohesión y calidad del Sistema Nacional de Salud y en su desarrollo reglamentario en esta materia.
De esta forma, la cartera de servicios que se determina en este capítulo se actualizará de forma automática por actualizaciones de la cartera común de servicios del Sistema Nacional de Salud.
2.2 Cartera de servicios de atención primaria.
2.2.1 Contenido. La atención primaria es el nivel básico e inicial de atención sanitaria y se facilitará por especialistas en medicina familiar y comunitaria o médicos generalistas, especialistas en pediatría y profesionales de enfermería, sin menoscabo de la colaboración de otros profesionales y comprende:
a) La asistencia sanitaria a demanda, programada y urgente tanto en la consulta como en el domicilio del enfermo.
b) La indicación o prescripción y la realización, en su caso, de procedimientos diagnósticos y terapéuticos.
c) Atenciones y servicios específicos relativos a las mujeres, que incluirán la detección y tratamiento de las situaciones de violencia de género, la infancia y la adolescencia.
d) Atención al adulto, grupos de riesgo, enfermos crónicos e inmovilizados, que comprende la valoración del estado de salud y de factores de riesgo, los consejos sobre estilos de vida saludables, la detección de los problemas de salud y valoración del estado clínico, la atención y seguimiento de personas polimedicadas y con pluripatología y la información y consejo sanitario sobre su enfermedad y los cuidados precisos al paciente y cuidador/a, en su caso. En particular se facilitará:
Atención sanitaria protocolizada de pacientes con problemas de salud crónicos y prevalentes.
Atención de personas con VIH+ y enfermedades de transmisión sexual con el objeto de contribuir al seguimiento clínico y mejora de su calidad de vida y evitar las prácticas de riesgo.
Atención a personas con conductas de riesgo: Atención a fumadores y apoyo a la deshabituación de tabaco.
Atención al consumidor excesivo de alcohol. Incluye la detección, la valoración de la dependencia, el consejo de limitación o eliminación de consumo, la valoración de patologías provocadas por el consumo y la oferta de asistencia sanitaria para abandono en caso necesario.
Atención a otras conductas adictivas. Incluye la detección, la oferta de apoyo sanitario especializado, si se precisa, para abandono de la dependencia y la prevención de enfermedades asociadas.
e) Atención paliativa a enfermos terminales.
2.2.2 Asistencia domiciliaria. La asistencia sanitaria domiciliaria se prestará por los profesionales de Atención Primaria a pacientes que por razón de su enfermedad no puede desplazarse, pacientes inmovilizados crónicos que precisen ayuda de otra persona para las actividades básicas de la vida diaria y pacientes terminales, en consonancia con lo dispuesto en la cláusula 2.5.4.
La atención domiciliaria comprende:
a) Acceso a los exámenes y procedimientos diagnósticos no realizables en el domicilio del paciente, incluyendo las extracciones y/o recogida de muestras a domicilio que sean precisas.
b) Realización y seguimiento de los tratamientos o procedimientos terapéuticos que necesite el paciente, entre ellos tratamientos parenterales, curas y sondajes.
c) Información y asesoramiento a las personas vinculadas al paciente, especialmente al cuidador/a principal.
2.3 Cartera de servicios de atención especializada. La atención especializada incluye las actividades asistenciales, diagnósticas, terapéuticas y de rehabilitación y cuidados, así como aquellas de prevención, cuya naturaleza hace necesaria la intervención de médicos especialistas.
La Atención Especializada comprende:
1. Asistencia especializada en consultas.
2. Asistencia especializada en hospital de día médico o quirúrgico.
3. Hospitalización en régimen de internamiento.
4. Hospitalización domiciliaria.
5. Procedimientos diagnósticos y terapéuticos.
6. Rehabilitación en pacientes con déficit funcional recuperable.
7. Reproducción humana asistida.
8. Salud mental.
2.3.1 Asistencia especializada en consultas. El beneficiario podrá acceder a las consultas de atención especializada directamente, sin requisitos previos, con las salvedades previstas en la cláusula 3.5.3.
Esta atención comprende las actividades preventivas, asistenciales, diagnósticas, terapéuticas y de rehabilitación, que se prestan en el ámbito de la atención especializada en régimen ambulatorio, incluyendo:
1. Valoración inicial del paciente,
2. Indicación y realización de exámenes y procedimientos diagnósticos.
3. Indicación, realización y seguimiento de los tratamientos o procedimientos terapéuticos que necesite el paciente.
4. Indicación de medicación, nutrición parenteral o enteral, curas, material fungible y otros productos sanitarios que sean precisos.
5. Implantes.
6. Indicación de prótesis externas, sillas de ruedas, ortesis y ortoprótesis especiales y de su oportuna renovación.
7. Información conteniendo información diagnóstica y de los procedimientos realizados para facilitar el correcto seguimiento del paciente y la continuidad y la seguridad de la atención y de los cuidados.
2.3.2 Asistencia especializada en hospital de día.
A) Contenido. La asistencia en hospital de día es un régimen alternativo a la hospitalización para la atención de los pacientes que precisan una atención sanitaria de menor intensidad en su convalecencia y/o necesitan de procedimientos terapéuticos - rehabilitadores que no requieren hospitalización.
Comprende las actividades asistenciales, diagnósticas, terapéuticas y de rehabilitación, destinadas a pacientes que requieren cuidados especializados continuados, incluida la cirugía mayor ambulatoria, que no precisan que el paciente pernocte en el hospital. En concreto comprende:
1. Indicación y realización de exámenes y procedimientos diagnósticos.
2. Indicación, realización y seguimiento de los tratamientos o procedimientos terapéuticos o de rehabilitación que necesite el paciente, incluida la cirugía ambulatoria y los tratamientos quimioterápicos a pacientes oncológicos que comprenderá el suministro de la medicación precisa.
3. Cuidados de enfermería necesarios para la adecuada atención del paciente.
4. Implantes.
5. Indicación de de prótesis externas, sillas de ruedas, ortesis y ortoprótesis especiales y de su oportuna renovación.
6. Medicación, gases medicinales, transfusiones, curas, material fungible y otros productos sanitarios que sean precisos.
7. Reanimación postquirúrgica y, si procede, tras procedimientos diagnósticos invasivos.
8. Nutrición parenteral o enteral.
9. Si procede, alimentación, según la dieta prescrita.
10. Información al alta con instrucciones para el correcto seguimiento del tratamiento y establecimiento de los mecanismos que aseguren la continuidad y la seguridad de la atención y de los cuidados.
A los efectos del concierto se considera que los tratamientos de Hemodiálisis y de Quimioterapia oncológica ambulatorios se realizan siempre en régimen de hospital de día.
B) Requisitos. El acceso a la asistencia en régimen de hospital de día requiere la indicación del facultativo especialista responsable de la asistencia al paciente y la autorización de la entidad.
2.3.3 Hospitalización en régimen de internamiento.
A) Contenido. La asistencia hospitalaria en régimen de internamiento se facilitará cuando el paciente necesite previsiblemente cuidados especiales y continuados, no susceptibles de ser prestados de forma ambulatoria o a domicilio.
Comprende la asistencia médica, quirúrgica, obstétrica y pediátrica o la realización de tratamientos o procedimientos diagnósticos, a pacientes que requieren cuidados continuados que precisan su internamiento, incluyendo:
1. Indicación y realización de exámenes y procedimientos diagnósticos, incluido el examen neonatal.
2. Indicación, realización y seguimiento de los tratamientos o procedimientos terapéuticos o intervenciones quirúrgicas que necesite el paciente, independientemente de que su necesidad venga o no causada por el motivo de su internamiento.
3. Medicación, gases medicinales, transfusiones, curas, material fungible y otros productos sanitarios que sean precisos.
4. Cuidados de enfermería necesarios para la adecuada atención del paciente.
5. Implantes y otras ortoprótesis y su oportuna renovación.
6. Cuidados intensivos o de reanimación, según proceda.
7. Tratamiento de las posibles complicaciones que puedan presentarse durante el proceso asistencial.
8. Tratamientos de rehabilitación y hemodiálisis, cuando proceda.
9. Nutrición parenteral o enteral.
10. Alimentación, según la dieta prescrita.
11. Servicios hoteleros básicos directamente relacionados con la propia hospitalización con estancia en habitación individual.
12. Información al alta con instrucciones para el correcto seguimiento del tratamiento y establecimiento de los mecanismos que aseguren la continuidad y la seguridad de la atención y de los cuidados.
B) Requisitos. La asistencia especializada en régimen de hospitalización se atenderá en los centros de la entidad, propios o concertados.
El ingreso urgente se realizará a través de los servicios de urgencia hospitalarios o por indicación del facultativo responsable, sin más requisitos.
El ingreso programado en un hospital precisará la prescripción del mismo por médico de la entidad, con indicación del centro, y la autorización previa de la entidad.
Por su parte, la entidad pondrá en conocimiento del centro la autorización del internamiento, de forma telemática o vía fax, dentro de las primeras 24 horas.
En los supuestos de ingresos efectuados a través de los servicios de urgencia y de hospitalización por maternidad, el propio centro realizará los trámites precisos ante la entidad.
En el caso que el titular o el beneficiario se encuentre ingresado en un centro hospitalario ajeno a la entidad por una situación de urgencia, puede solicitar la continuidad de la asistencia en un centro hospitalario de la misma sin que sea necesaria la prescripción de un médico de la entidad, aportando con su solicitud el informe médico del proceso por el que está siendo atendido.
C) Duración de la hospitalización. La entidad atenderá la cobertura de la hospitalización hasta que el facultativo responsable de la asistencia al enfermo emita el alta hospitalaria, al considerar que ya no existe la necesidad de asistencia en régimen hospitalario. A partir de ese momento, la continuidad de la estancia se entendería que obedece a razones de tipo social.
D) Tipo de habitación. La hospitalización se efectuará en habitación individual con baño o ducha y cama de acompañante, debiendo proporcionarse por la entidad de superior nivel cuando no hubiera disponible del tipo señalado. En ningún caso podrán excluirse habitaciones que formen parte de la capacidad de alojamiento del centro.
El ISFAS podrá autorizar que la entidad disponga de centros hospitalarios que no cumplan el requisito del párrafo anterior en su catálogo de servicios de centros.
En los supuestos de hospitalización psiquiátrica no se exige cama de acompañante.
E) Hospitalización por maternidad. En el momento del ingreso, se recabará la autorización de la entidad directamente por el correspondiente centro hospitalario.
A efectos de la asistencia al recién nacido se tendrá en cuenta lo dispuesto en la cláusula 1.5.2.
Si la práctica de la ligadura de trompas se decidiera en el mismo momento del parto sin haberse indicado en la prescripción del ingreso, los gastos causados por este concepto serán también a cargo de la entidad.
F) Hospitalización en centros o Unidades de media y larga estancia. Este tipo de hospitalización está destinada especialmente a pacientes con deterioro funcional o afectos de procesos crónicos y/o patologías asociadas al envejecimiento que, una vez superada la fase aguda de la enfermedad, precisan cuidados sanitarios continuos médico quirúrgicos, de rehabilitación y de enfermería, hasta su estabilización.
2.3.4 Hospitalización domiciliaria.
a) Comprende el conjunto de tratamientos y cuidados sanitarios proporcionados en el domicilio del paciente, de una complejidad, intensidad y duración comparables a las que recibiría ese mismo paciente en el hospital convencional, y que por esos motivos no pueden ser asumidos por el nivel de Atención Primaria.
b) La hospitalización domiciliaria podrá llevarse a cabo en aquellos casos en que el estado del enfermo lo permita.
c) Durante esta hospitalización, la responsabilidad del seguimiento del paciente corresponde a la Unidad de Hospitalización a Domicilio (UHD) y será prestada por los especialistas (médicos de familia o internistas) y el personal de enfermería que conforma dicha UHD, la cual deberá estar coordinada con la unidad de hospitalización médica o quirúrgica correspondiente a la patología del paciente y con el área de urgencias del hospital, con la finalidad de garantizar la continuidad asistencial.
d) El ingreso en la UHD podrá realizarse desde un servicio hospitalario mediante el correspondiente informe de derivación y desde Atención Primaria o Especializada ambulatoria. En estos dos últimos casos, corresponderá a la UHD valorar si el paciente cumple los criterios de ingreso en dicha unidad.
e) El ingreso en la UHD estará sujeto a los mismos requisitos que el ingreso en un hospital, recibiendo las mismas atenciones que hubiera recibido de estar ingresado en un hospital. La documentación clínica correspondiente a dichas atenciones se cumplimentará con los mismos criterios que en la hospitalización convencional.
f) La UHD informará por escrito al paciente y su familia acerca de cómo contactar con la unidad a cualquier hora del día, con el objeto de dar respuesta a las eventuales incidencias. Cuando se produzca el alta, el médico de la UHD emitirá el correspondiente parte médico de alta en los términos previstos por la ley.
g) Mientras el paciente permanezca ingresado en la UHD, correrán por cuenta de la entidad y no podrán ser imputadas ni al beneficiario ni al ISFAS, todas las atenciones y productos que precise el paciente, además de toda la medicación, material de curas, nutriciones no comunes, pruebas complementarias, interconsultas, absorbentes, sondas, hemodiálisis domiciliaria y oxigenoterapia. Quedan excluidas, en todo caso, las dotaciones domésticas ordinarias, la nutrición común y los servicios de auxiliares de clínica.
2.3.5 Procedimientos diagnósticos y terapéuticos. Los beneficiarios tendrán acceso a técnicas y procedimientos diagnósticos o terapéuticos incluidos en la cartera de servicios establecida en este concierto, siempre que se establezca la correspondiente indicación por un facultativo del catálogo de servicios, al margen de que se disponga o no de la técnica o procedimiento en el ámbito geográfico en el que residan.
Sin perjuicio de la previsión recogida en la cláusula 2.1.2, se atenderá la cobertura de los siguientes procedimientos diagnósticos y terapéuticos, siempre que se establezca su indicación por el facultativo de los servicios asignados responsable de la atención del paciente, teniendo en cuenta las salvedades previstas en las cláusulas 4.2 y 4.3.
1. Diagnóstico prenatal en grupos de riesgo.
2. Diagnóstico por imagen:
A. Radiología simple: Tórax, abdomen, radiología ósea, densitometría.
B. Mama: Mamografía, intervencionismo de mama.
C. Radiología convencional con contraste
D. Ultrasonidos: Ecografía, ultrasonidos doppler.
E. Tomografía computarizada (TC).
F. Resonancia magnética (RM).
3. Radiología intervencionista diagnóstica y terapéutica.
4. Hemodinamia diagnóstica y terapéutica.
5. Medicina nuclear diagnóstica y terapéutica. Incluida la tomografía por emisión de positrones (PET), y combinada con el TC (PET-TC), en indicaciones oncológicas de acuerdo con las especificaciones de la ficha técnica autorizada del correspondiente radiofármaco.
6. Neurofisiología.
7. Endoscopias. La capsuloendoscopia se incluye sólo en la hemorragia digestiva de origen oscuro que persiste o recurre después de un estudio inicial de endoscopia negativo (colonoscopia y/o endoscopia alta) y previsiblemente localizada en el intestino delgado.
8. Pruebas funcionales.
9. Laboratorio:
A. Anatomía patológica.
B. Bioquímica.
C. Genética.
D. Hematología.
E. Inmunología.
F. Microbiología y parasitología.
10. Biopsias y punciones.
11. Radioterapia.
12. Radiocirugía.
13. Litotricia renal.
14. Diálisis.
15. Trasplantes de órganos, tejidos y células de origen humano.
16. Cuidados intensivos, incluyendo los neonatales.
17. Hemoterapia.
18. Planificación familiar, que incluye:
A. Consejo genético en grupos de riesgo.
B. Información, indicación y seguimiento de métodos anticonceptivos, incluidos los dispositivos intrauterinos.
C. Realización de ligaduras de trompas y de vasectomías, excluida la reversión de ambas.
2.3.6 Rehabilitación y fisioterapia.
A) Comprende los procedimientos de diagnóstico, evaluación y tratamiento de pacientes con déficit funcional, encaminados a facilitar, mantener o devolver el mayor grado de capacidad funcional e independencia posible al paciente, con el fin de reintegrarlo en su medio habitual.
B) Incluye la rehabilitación de las afecciones del sistema musculoesquelético, del sistema nervioso, del sistema cardiovascular y del sistema respiratorio, a través de fisioterapia, terapia ocupacional, logopedia y adaptación de métodos técnicos (ortoprótesis).
En cuanto a los tratamientos de logopedia de trastornos del desarrollo del lenguaje, no se atenderá la cobertura de las actuaciones para la recuperación de los denominados Trastornos del Aprendizaje cuya atención es competencia del Sistema Educativo.
C) Los tratamientos de rehabilitación y fisioterapia podrán ser requeridos a la entidad por los médicos rehabilitadores o por los médicos especialistas responsables de las patologías susceptibles de dichos tratamientos.
El seguimiento de la evolución del paciente y la determinación del alta serán responsabilidad del medico rehabilitador o, en su caso, del facultativo especialista que solicitó dicho tratamiento. Su aplicación podrá ser realizada por médico rehabilitador, fisioterapeuta, logopeda y terapeuta ocupacional, según corresponda.
D) El número de sesiones está supeditado al criterio facultativo y a la situación del paciente.
La obligación de la entidad terminará cuando se haya conseguido la recuperación funcional totalmente o el máximo posible de ésta por haber entrado el proceso en un estado de estabilización insuperable, al tratarse de una atención dirigida a pacientes con déficit funcional recuperable, atendiéndose en cualquier caso la rehabilitación que se indique por reagudización del proceso.
2.3.7 Reproducción humana asistida (RHA).
A) Consideraciones generales. Las técnicas de reproducción asistida serán a cargo de la entidad cuando la mujer sobre la que se vayan a realizar tenga la condición de beneficiaria, conforme a lo previsto en la cláusula 1.4, debiendo atenderse asimismo la cobertura de las pruebas y procedimientos incluidos en la cartera de servicios que hayan de realizarse al otro miembro de la pareja en el curso del tratamiento. Se excluye la financiación de los tratamientos farmacológicos a los que haya de someterse el otro miembro de la pareja.
No obstante, cuando estuviera en curso un ciclo de tratamiento, al amparo de las previsiones recogidas en conciertos anteriores, la entidad mantendrá su cobertura hasta la finalización, por los mismos servicios, con aplicación de los criterios y límites vigentes en el momento de su inicio, siempre que no se realice un cambio de entidad.
Los tratamientos de reproducción asistida tendrán la finalidad de ayudar a lograr la gestación en aquellas personas con imposibilidad de conseguirlo de forma natural, no susceptibles de tratamientos exclusivamente farmacológicos, o tras el fracaso de los mismos. También se podrá recurrir a estos procedimientos a fin de evitar enfermedades o trastornos genéticos graves en la descendencia y cuando se precise de un embrión con características inmunológicas idénticas a las de un hermano afecto de un proceso patológico grave, que no sea susceptible de otro recurso terapéutico.
Se atenderán los tratamientos de reproducción asistida incluidos en la cartera básica de servicios del Sistema Nacional de Salud, con arreglo a la Ley 14/2006, de 26 de mayo, sobre técnicas de reproducción humana asistida, que se realizarán con fin terapéutico, preventivo y en determinadas situaciones especiales, cuando haya un diagnóstico de esterilidad o una indicación clínica establecida, con los criterios generales que se recogen en el apartado B) y, en su caso, los criterios específicos para cada técnica, aplicados en el resto del Sistema Nacional de Salud, diferenciándose las siguientes situaciones:
1. Tratamientos de reproducción humana asistida con fines terapéuticos. Se aplicarán a las personas con un trastorno de la capacidad reproductiva constatada, no susceptible de tratamiento médico o tras la evidente ineficacia del mismo y ausencia de embarazo, tras doce meses de relaciones sexuales con coito vaginal sin empleo de métodos anticonceptivos.
2. Tratamientos de reproducción humana asistida con fin preventivo. Destinados a prevenir la transmisión de enfermedades o trastornos graves de base genética, o la transmisión o generación de enfermedades de otro origen graves, de aparición precoz, no susceptibles de tratamiento curativo posnatal con arreglo a los conocimientos científicos actuales, y que sean evitables mediante la aplicación de estas técnicas.
Se aplicarán a las personas que cumplan los criterios generales de acceso a los tratamientos de RHA, recogidos en el apartado B) siguiente, y según los criterios específicos de acceso definidos en cada técnica.
3. Tratamientos de reproducción humana asistida en situaciones particulares. Además de los tratamientos aludidos en los apartados anteriores, se atenderá la cobertura de los tratamientos de reproducción humana asistida con los siguientes fines:
a) Selección embrionaria, con destino a tratamiento de terceros.
b) Preservación de gametos o preembrión para uso autólogo diferido por indicación médica, para preservar la fertilidad en situaciones asociadas a procesos patológicos especiales, con los criterios y condiciones aplicados en el resto del Sistema Nacional de Salud.
B) Condiciones generales de cobertura.
1. La entidad deberá asumir los gastos derivados de las actuaciones y estudios precisos para obtener el diagnóstico de la esterilidad. Los estudios se extenderán, cuando proceda, a ambos miembros de la pareja.
2. Los tratamientos de reproducción humana asistida serán objeto de cobertura, cuando haya un diagnóstico de esterilidad o una indicación clínica establecida y se cumplan los siguientes criterios generales o situaciones de inclusión, sin perjuicio de los criterios específicos previstos para cada técnica:
a) En el momento del inicio del estudio de esterilidad, la beneficiaria será mayor de 18 años y menor de 40 años, y no presentará ningún tipo de patología en la que el embarazo pueda entrañarle un grave e incontrolable riesgo, tanto para su salud como para la de su posible descendencia. En caso de parejas, además el varón debe ser mayor de 18 años y menor de 55 años.
b) La mujer no tendrá ningún hijo previo y sano. En caso de parejas, sin ningún hijo común, previo y sano.
3. No se atenderá la cobertura de tratamientos de reproducción humana asistida cuando la esterilidad en algún miembro de la pareja se haya producido voluntariamente o sobrevenga como consecuencia del proceso fisiológico natural propio de la finalización del ciclo reproductivo de la persona o exista contraindicación médica documentada.
C) Límites relativos al número máximo de ciclos de tratamiento. Los tratamientos de reproducción humana asistida estarán sujetos a límites en cuanto al número de ciclos y edad de la paciente, atendiendo a principios de eficiencia y seguridad para asegurar la mayor efectividad con el menor riesgo posible.
El límite máximo de ciclos de tratamiento que se atenderá será el que se establece para cada técnica o procedimiento.
Para la correcta interpretación y aplicación de los límites establecidos en cada caso, se tendrán en cuenta los siguientes criterios:
1. La prescripción del tratamiento de Reproducción Humana Asistida debe haber sido realizada con anterioridad al día en que la mujer cumpla los años que se ha establecido como edad límite para tener derecho a la financiación en cada una de las técnica.
2. Con carácter general, para el cómputo del número de ciclos, se tendrá en cuenta el número total de ciclos realizados con independencia del financiador. Por ello, en el caso de que una pareja se acoja a la cobertura de este concierto, tras haberse sometido previamente a un tratamiento de reproducción humana asistida, se tendrá en cuenta el número de ciclos que se hubiera realizado hasta ese momento y se dará cobertura a los que corresponda, hasta completar el número máximo de ciclos establecido.
3. Para considerar que una paciente ha realizado un ciclo FIV, deberá haber llegado al menos a la fase de recuperación de ovocitos.
4. Cuando existan preembriones congelados sobrantes, procedentes de ciclos FIV autorizados, se considerará que su transferencia forma parte del mismo ciclo en el que se obtuvieron, por lo que se atenderá la cobertura de la transferencia de estos preembriones hasta el día anterior en que la mujer cumpla 50 años, con independencia de la existencia de hijos previos sanos.
5. No se autorizará un nuevo ciclo FIV cuando existan preembriones sobrantes crioconservados procedentes de ciclos anteriores.
D) Técnicas de RHA incluidas en la cartera de servicios. Criterios de acceso y condiciones específicas de aplicación.
1. Inseminación artificial.
a) Inseminación artificial con semen de la pareja. Para el acceso a esta técnica se tendrán en cuenta los siguientes criterios específicos:
i. Existencia de indicación terapéutica reconocida.
ii. Edad de la mujer en el momento del tratamiento: Inferior a 38 años.
iii. Número máximo de ciclos que se atenderán: cuatro.
b) Inseminación artificial con gametos de donante. Para el acceso a esta técnica se tendrán en cuenta los siguientes criterios específicos:
i. Existencia de indicación terapéutica.
ii. Edad de la mujer en el momento de la indicación del tratamiento: Inferior a 40 años.
iii. Número máximo de ciclos: seis, límite que comprenderá los ciclos de inseminación que se hubieran realizado con gametos propios.
2. Fecundación in vitro. Se considera la fecundación in vitro convencional o mediante técnicas de micromanipulación y las técnicas de tratamiento y conservación de gametos y preembriones derivados de las mismas.
Los criterios de acceso específicos para estas técnicas son los siguientes:
a) Fecundación in vitro con gametos propios.
i. Edad de la mujer en el momento de tratamiento: Inferior a 40 años.
ii. Ausencia de evidencias de mala reserva ovárica.
iii. Límite máximo de ciclos de tratamiento: Tres ciclos con estimulación ovárica. Este límite podrá reducirse en función del pronóstico y, en particular, del resultado de los tratamientos previos.
b) Fecundación in vitro con espermatozoides donados.
i. Edad de la mujer en el momento de tratamiento: Inferior a 40 años.
ii. Ausencia de evidencias de mala reserva ovárica y diagnóstico de esterilidad primaria o secundaria sin hijo sano.
iii. Límite máximo de ciclos de tratamiento: Tres ciclos con estimulación ovárica, con independencia de los ciclos que se hubieran realizado con otras técnicas. Este límite podrá reducirse en función del pronóstico y, en particular, del resultado de los tratamientos previos.
c) Fecundación in vitro con oocitos donados.
i. Edad de la mujer en el momento de tratamiento: Inferior a 40 años.
ii. Existencia de indicación médica por: Fallo ovárico clínico prematuro establecido antes de los 36 años (espontáneo o yatrogénico), Trastorno genético de la mujer sólo evitable mediante sustitución de oocitos, ovarios inaccesibles o no abordables para la extracción de oocitos.
iii. Límite máximo de ciclos de tratamiento: Tres ciclos con recepción de oocitos donados. Este límite podrá reducirse en función del pronóstico, y en particular del resultado de los tratamientos previos.
El coste de los medicamentos que requieran las donantes y demás gastos derivados serán a cargo de la entidad al formar parte del coste de la técnica utilizada. En ningún caso podrán repercutirse sobre la paciente receptora de la donación.
3. Criopreservación de preembriones y su transferencia. Los preembriones criopreservados podrán ser transferidos para uso propio o podrán ser donados. En el caso de transferencia de preembriones criopreservados para uso propio se aplicará el criterio específico de que las mujeres sean menores de 50 años con esterilidad primaria o secundaria, por lo que se atenderá la criopreservación y mantenimiento de embriones hasta que la mujer cumpla esa edad.
4. Criopreservación de gametos o de preembriones para uso propio diferido para preservar la fertilidad en situaciones asociadas a procesos patológicos especiales. Se trata de la criopreservación de gametos o preembriones para uso propio diferido, por estricta indicación médica, para preservar la fertilidad en pacientes con posible riesgo de pérdida de su capacidad reproductiva asociada a exposición a tratamientos gametotóxicos o a procesos patológicos con riesgo acreditado de fallo ovárico prematuro o riesgo acreditado de fallo testicular primario.
El uso de los gametos o preembriones criopreservados se llevará a cabo en mujeres menores de 50 años, siempre y cuando no presenten ningún tipo de patología en la que el embarazo pueda entrañarle un grave e incontrolable riesgo, tanto para su salud como para la de su posible descendencia. En el caso de los hombres, la preservación se atenderá hasta la edad de 55 años.
Se realizará exclusivamente por indicación médica, no atendiéndose su cobertura cuando se plantee únicamente a petición propia del paciente para uso diferido.
5. Técnicas de lavado seminal para prevenir la transmisión de enfermedades virales crónicas. Se podrá aplicar el lavado seminal a hombres seropositivos al virus de la hepatitis C o al VIH tanto en la asistencia a parejas estériles serodiscordantes con infección viral crónica, como en la prevención de la transmisión de infecciones virales crónicas en parejas sin diagnóstico de esterilidad.
En el caso de parejas seroconcordantes, solo es preciso el lavado, no siendo necesario el posterior estudio de la presencia de partículas virales.
Los criterios para la aplicación de los tratamientos y técnicas de reproducción humana asistida requeridos en estos casos serán los descritos en los correspondientes apartados.
6. Diagnóstico genético preimplantacional (DGP). El diagnostico genético preimplantacional puede requerirse:
a) DGP con finalidad de prevención de la transmisión de enfermedades o trastornos de origen cromosómico o genético graves de aparición precoz y no susceptible de tratamiento curativo con arreglo a los conocimientos científicos actuales, con objeto de llevar a cabo la selección embrionaria de los preembriones no afectos para su transferencia.
Las situaciones que pueden dar lugar a DGP con finalidad preventiva son:
i. Enfermedades monogénicas susceptibles de diagnóstico genético preimplantatorio.
ii. Anomalía cromosómica estructural materna o paterna.
Los criterios específicos para realizar un procedimiento de DGP con este fin son:
i. Que exista alto riesgo de recurrencia de la enfermedad presente en la familia.
ii. Que el trastorno genético genere graves problemas de salud, es decir, que la enfermedad de base genética comprometa la esperanza y/o calidad de vida por producir anomalías congénitas, discapacidad intelectual, sensorial o motora, no susceptibles de un tratamiento curativo, con arreglo a los conocimientos científicos actuales.
iii. Que el diagnóstico genético sea posible y fiable e incluya un informe de consejo genético.
iv. Que sea posible realizar un procedimiento FIV-ICSI con una respuesta adecuada tras estimulación ovárica controlada.
v. Los criterios específicos para FIV con gametos propios.
Será necesario, además de los criterios anteriores, una autorización administrativa cuando proceda, en base a lo establecido en el artículo 12 de la Ley 14/2006, de 26 de mayo, sobre técnicas de reproducción humana asistida.
b) DGP con fines terapéuticos a terceros. diagnóstico genético preimplantatorio en combinación con la determinación de los antígenos de histocompatibilidad HLA (antigeno leucocitario humano) de los preembriones in vitro para la selección del embrión HLA compatible para tratamiento de un tercero (DGP-HLA).
Los criterios específicos para acceder a esta técnica son:
i. Pacientes con edad menor o igual a 40 años con una reserva ovárica suficiente para el fin del tratamiento que se persigue.
ii. Existencia de indicación reconocida, es decir, hijo previo afecto de enfermedad que precise tratamiento con precursores hematopoyéticos procedente de hermano histocompatible.
iii. Autorización expresa de la autoridad sanitaria correspondiente, previo informe favorable de la Comisión Nacional de Reproducción Humana Asistida (CNRHA), según establece el artículo 12 de la Ley 14/2006, de 26 de mayo sobre técnicas de reproducción humana asistida.
iv. Límite máximo de ciclos de tratamiento: Tres ciclos con estimulación ovárica y tres ciclos adicionales tras valoración clínica o por la CNRHA de los resultados obtenidos en los tres ciclos iniciales. Este límite podrá reducirse en función del pronóstico y, en particular, del resultado de los tratamientos previos.
2.3.8 Salud mental.
A) Contenido. La atención a la salud mental comprende el diagnóstico y seguimiento clínico de los trastornos mentales, la psicofarmacoterapia, las psicoterapias individuales, de grupo o familiares (excluyendo el psicoanálisis y la hipnosis) y la terapia electroconvulsiva y se facilitará en régimen de atención ambulatoria, en hospital de día o en régimen de hospitalización.
La atención a la salud mental, que garantizará la necesaria continuidad asistencial, incluye:
1. Diagnóstico y tratamiento de trastornos mentales, comprendiendo el tratamiento ambulatorio, las intervenciones individuales o familiares y la hospitalización cuando se precise.
2. Diagnóstico y tratamiento de conductas adictivas, incluidos alcoholismo y ludopatías.
3. Diagnóstico y tratamiento de los trastornos psicopatológicos de la infancia/adolescencia, incluida la atención a los niños con psicosis, autismo y con trastornos de conducta en general y alimentaria en particular (anorexia/bulimia), comprendiendo el tratamiento ambulatorio, las intervenciones psicoterapéuticas en hospital de día, la hospitalización cuando se precise y el refuerzo de las conductas saludables.
4. Atención a los trastornos de salud mental derivados de las situaciones de riesgo o exclusión social.
5. Información y asesoramiento a las personas vinculadas al paciente, especialmente al cuidador/a principal.
B) Hospitalización psiquiátrica. Se facilitará para la asistencia psiquiátrica de todos los procesos tanto agudos como crónicos que precisen ingreso hospitalario u hospitalización de día.
Igualmente, se incluye el ingreso de aquellos pacientes psiquiátricos en centros o Unidades de media y larga estancia cuando, una vez superada la fase aguda del proceso, la evolución no sea satisfactoria, precisen un mayor grado de estabilización y recuperación para su integración en su medio familiar y/o social.
Por tanto, la hospitalización, incluida la de día, se prolongará durante el tiempo que el psiquiatra responsable de la asistencia al paciente lo considere necesario y, por tanto, hasta el alta hospitalaria y abarcará todos los procesos tanto agudos como crónicos.
El ingreso deberá realizarse en los centros concertados por la entidad, sin perjuicio de lo dispuesto en las cláusulas 3.4 y en el apartado B.3 de la cláusula 3.2.2.
No obstante lo dispuesto en el párrafo anterior, si el ingreso se hubiera producido con anterioridad a 1 de enero de 2015, en un centro no concertado por causas clínicas justificadas sin autorización previa de la entidad, la misma abonará al afiliado los gastos de hospitalización, con el límite de 87 euros por día, hasta el momento del alta hospitalaria. El reintegro deberá efectuarse dentro de los 10 días naturales siguientes a la fecha en que se presenten los justificantes de dichos gastos ante la entidad.
Queda excluida la cobertura del internamiento social de pacientes afectados de demencias neurodegenerativas tales como Alzheimer y otras, si bien, se atenderá la hospitalización de aquellos enfermos que, padeciendo algún tipo de demencia neurodegenerativa, precisen hospitalización psiquiátrica a causa de procesos intercurrentes o descompensaciones severas.
C) Psicoterapia. Se incluye la psicoterapia, individual, de grupo o familiar, siempre que haya sido prescrita por psiquiatra de la entidad, realizada en medios concertados con la misma y que su finalidad sea el tratamiento de patologías psiquiátricas. La entidad está obligada a facilitar un número máximo de 20 sesiones por año natural (psicoterapia breve o terapia focal), salvo en los trastornos de la alimentación, en los que se facilitarán todas las sesiones que el psiquiatra responsable de la asistencia considere necesario para la correcta evolución del caso.
Se excluyen el psicoanálisis, la psicoterapia psicoanalítica, la hipnosis y la narcolepsia ambulatoria.
2.3.9 Otras especificaciones complementarias.
A) Cirugía plástica, estética y reparadora. Queda excluida la cirugía plástica, estética y reparadora que no guarde relación con accidente, enfermedad o malformación congénita.
En los supuestos de accidente de servicio o enfermedad profesional, se practicará en toda su amplitud, incluyendo, si fuera necesario, la cirugía plástica, estética y reparadora en los casos en que, aun habiendo sido curadas las lesiones, quedaran deformaciones o mutilaciones que produzcan alteraciones del aspecto físico o dificulten la total recuperación del paciente.
B) Trasplantes. Queda incluida la cobertura de los trasplantes de todo tipo: de órganos, de tejidos y de células de origen humano, así como los injertos óseos. La obtención y trasplante de órganos se realizará conforme a lo establecido en la legislación sanitaria vigente, correspondiendo a la entidad asumir todos los gastos de obtención y trasplante del órgano o tejido, incluyendo los estudios de compatibilidad.
En concreto se atenderá la cobertura de los siguientes tipos de trasplantes:
1. Órganos: Riñón, corazón, pulmón, hígado, páncreas, intestino, riñón-páncreas, corazón-pulmón y cualquier otra combinación de dos o más de estos órganos para la que exista una indicación clínica establecida.
2. Otros trasplantes autorizados por la Organización Nacional de Trasplantes.
3. Tejidos y células: Células progenitoras hematopoyéticas procedentes de médula ósea, sangre periférica y sangre de cordón umbilical, en aquellos procesos en los que exista una indicación clínica establecida; tejidos del globo ocular (córnea, esclera y limbo corneal); membrana amniótica; homoinjertos valvulares; homoinjertos vasculares; tejidos musculoesqueléticos y piel; trasplante autólogo de condrocitos como tratamiento de segunda elección cuando haya fracasado una opción terapéutica previa en lesiones condrales de la articulación de la rodilla y en osteocondritis disecante; cultivos de queratinocitos y cultivos celulares para los que exista una indicación clínica establecida.
2.4 Cartera de servicios de atención de urgencia.
2.4.1 Contenido. La atención de urgencia es aquella que se presta al paciente en los casos en que su situación clínica obliga a una atención sanitaria inmediata La atención de urgencia se dispensa tanto en centros sanitarios como fuera de ellos, incluyendo el domicilio del paciente y la atención in situ, durante las 24 horas del día todos los días del año, mediante la atención médica y de enfermería y con la colaboración de otros profesionales.
La atención de urgencia comprende también la atención telefónica, a través del Centro Coordinador de Urgencias y Emergencias de la entidad, previsto en la cláusula 3.1.1.D), que incluye la información y asignación de los recursos propios o en coordinación con los servicios de emergencias del 112 con objeto de ofrecer la respuesta más adecuada a la demanda asistencial, y el transporte sanitario urgente, en las condiciones previstas en la cláusula 2.4.3.
El Centro Coordinador de Urgencias, con teléfono gratuito, canalizará la demanda de atención de urgencias y emergencias, garantizando la accesibilidad y la coordinación de los recursos precisos para este tipo de atención, las 24 horas todos los días del año, en todo el territorio nacional.
Además, la entidad deberá disponer de Servicios de Urgencias hospitalarios y extrahospitalarios a los que podrán acudir los beneficiarios en todo momento y contarán con los médicos de guardia precisos y los medios personales y materiales necesarios para su función, conforme a los criterios de disponibilidad establecidos en la cláusula 3.2.
2.4.2 Condiciones de Acceso. Cuando el titular o beneficiario precise atención de urgencia o de emergencia sanitaria deberá solicitarla a través del teléfono de atención de urgencia gratuito de la entidad que figura en la tarjeta sanitaria, en el catálogo de Proveedores y en la web y que le da acceso al Centro Coordinador de Urgencias y Emergencias de la entidad destinado a garantizar la accesibilidad y coordinación de todos los medios disponibles para este tipo de atención las 24 horas del día de todos los días del año, en todo el territorio nacional.
A través del teléfono de atención de urgencia o del de información de la entidad, podrá recabarse información sobre los medios de atención de urgencia hospitalarios, ambulatorios y de Atención Primaria disponibles y, en general, sobre cualquier otro aspecto relacionado con esta tipo de atención, así como a efectos de lo previsto en la cláusula 4.2.1.E).
La asistencia urgente también podrá requerirse en los Servicios de Urgencia de Atención Primaria y Especializada de la entidad, o bien directamente a los facultativos de medicina general, pediatría y enfermería de la entidad en sus horarios de consulta.
2.4.3 Transporte sanitario urgente.
A) Consideraciones generales. La Atención de Urgencia comprende también el transporte sanitario urgente, terrestre, aéreo o marítimo, asistido o no asistido, según lo requiera la situación clínica de los pacientes, en los casos en que sea preciso para su adecuado traslado al centro sanitario que pueda atender de forma adecuada la situación de urgencia.
B) Modalidades. Este tipo de transporte comprende las siguientes modalidades:
1. Transporte primario urgente, desde el lugar donde se ha producido la emergencia hasta el primer centro o dispositivo sanitario con capacidad para atender al paciente. Puede requerir una primera asistencia, en el mismo lugar donde se ha producido la emergencia, por parte de personal cualificado.
2. Transporte sanitario solicitado por el Centro Coordinador de Urgencias.
C) Utilización directa del Servicio de Ambulancias. En los casos de urgencia en que no haya sido posible comunicar con los Servicios de Urgencias y/o de Ambulancias de la entidad y no resulte adecuada otra alternativa, el beneficiario podrá solicitar directamente del Servicio de Ambulancias existente en la localidad el traslado al Servicio de Urgencias de la entidad a la que se encuentre adscrito y la entidad deberá asumir o reintegrar los gastos del traslado.
2.4.4 Servicios de Urgencia hospitalarios. Estarán disponibles en los municipios incluidos en los niveles II, III y IV de Atención Especializada, con los criterios de disponibilidad establecidos en la cláusula 3.2.2.
Por otro lado, el despliegue de los centros y Unidades donde se desarrolla la actividad profesional del colectivo protegido, condiciona su peculiar distribución geográfica y algunas necesidades específicas.
Por ello, en todos los municipios de menos de 30.000 habitantes, donde exista un centro hospitalario dependiente del Servicio de Salud de la correspondiente Comunidad Autónoma, se atenderá la cobertura de la asistencia por su Servicio de Urgencias, a los beneficiarios que sufran situaciones clínicas agudas que obliguen a una atención no demorable, siempre que no se disponga de centros concertados en el municipio en el que se encuentre el beneficiario que requiera la asistencia.
2.5 Cuidados paliativos.
2.5.1 Contenido. Comprende la atención integral, individualizada y continuada, de personas con enfermedad en situación avanzada no susceptible de recibir tratamientos con finalidad curativa y con una esperanza de vida limitada, así como de las personas a ellas vinculadas. Su objetivo terapéutico es la mejora de la calidad de vida, con respeto a su sistema de creencias, preferencias y valores.
En la prestación de los cuidados paliativos participarán los profesionales de atención primaria y atención especializada responsables del proceso patológico del paciente, con el apoyo de dispositivos específicos a los que, en caso necesario, los pacientes puedan ser derivados por su grado de complejidad.
Esta atención se prestará en el domicilio del paciente o, si fuera preciso, en centros sanitarios en régimen de hospitalización, estableciendo los mecanismos necesarios para garantizar la continuidad asistencial y la coordinación con otros recursos.
2.5.2 Pacientes susceptibles de cuidados paliativos. Se facilitarán Cuidados Paliativos a aquellos pacientes con una enfermedad terminal, independientemente de la patología que la origine.
Serán susceptibles de atención:
a) Pacientes oncológicos terminales, con enfermedad documentada, progresiva, avanzada e incurable, con múltiples síntomas intensos, continuos y cambiantes y escasa o nula respuesta al tratamiento específico.
b) Pacientes terminales con enfermedad crónica no oncológica, en fase avanzada y con limitación funcional severa no reversible, con síntomas intensos, complejos y cambiantes. Se incluyen entre otros:
1. Pacientes con SIDA.
2. Pacientes con enfermedades neurológicas, respiratorias, cardiocirculatorias, hepáticas y renales de cualquier etiología.
3. Pacientes con enfermedades del sistema nervioso central de cualquier etiología (degenerativas, demencias, enfermedad de Parkinson, accidente cerebrovascular agudo, etc).
2.5.3 Estructura y organización. En la prestación de los cuidados paliativos participarán los profesionales de atención primaria y atención especializada, bajo un modelo organizativo explícito, adaptado a la distribución territorial de los recursos asistenciales, de acuerdo a las exigencias de medios establecidas en la cláusula 3.2 que se complementará con dispositivos de apoyo a los que, en caso necesario, los pacientes pueden ser derivados por su grado de complejidad.
El objetivo es asegurar que las necesidades de pacientes, familias y personas cuidadoras, sean atendidas en todo momento y en cualquier lugar, procurando garantizar la continuidad asistencial. Para ello, es necesaria la actuación coordinada de los recursos sanitarios de Atención Primaria, Atención Hospitalaria, dispositivos de urgencias y equipos avanzados de Cuidados Paliativos.
En los municipios donde no se cumplan los criterios de disponibilidad previstos en la cláusula 3.2, se facilitará el acceso del paciente a los dispositivos específicos del Servicio de Salud de la correspondiente Comunidad Autónoma.
2.5.4 Cuidados paliativos domiciliarios. El lugar más adecuado para proporcionar los cuidados paliativos en cada momento estará determinado por el nivel de complejidad del enfermo, la disponibilidad de apoyos familiares adecuados y la elección del paciente y su familia, entre otras variables, aunque por lo general, el domicilio del paciente es el lugar de elección.
Los cuidados domiciliarios se prestarán por médicos y profesionales de enfermería de Atención Primaria que se encargarán de la atención y facilitarán los cuidados y el acceso del paciente a los recursos terapéuticos y de diagnóstico precisos en el domicilio, pudiendo derivar a los pacientes complejos a otros dispositivos sanitarios o recabar la intervención de equipos de soporte en cuidados paliativos.
La atención de los pacientes con situaciones de alto nivel de complejidad, con independencia del municipio de residencia, siempre que existan recursos disponibles, se prestará por un equipo de soporte domiciliario en cuidados paliativos que podrá determinar su derivación e ingreso en Unidades de Cuidados Paliativos hospitalarias.
La continuidad de la asistencia en las franjas horarias en las que cesa la actividad de los recursos específicos, se facilitará a través del Centro Coordinador de Urgencias (teléfono gratuito de atención de urgencias), para lo que se articularán los procedimientos de coordinación y derivación precisos.
La derivación del paciente hacia los recursos situados en el nivel de Atención hospitalaria (Unidad de Hospitalización Domiciliaria u otros servicios asistenciales hospitalarios) estará en función de que se superen las posibilidades asistenciales en el ámbito de la atención domiciliaria. La hospitalización en estas Unidades se prolongará hasta que sea posible que el paciente se reintegre al domicilio.
Los beneficiarios que precisen cuidados paliativos por equipos de soporte específicos o bien el ingreso en Unidades de Cuidados Paliativos hospitalarias deberán, salvo en los casos de urgencia, solicitar autorización previa a la entidad, de acuerdo con el procedimiento previsto en el apartado 2 del anexo 2.
2.5.5 Cuidados paliativos en régimen de hospitalización. La atención en el domicilio es la alternativa de elección para la mayoría de los enfermos terminales. Sin embargo, los facultativos responsables de la asistencia podrán ordenar la derivación a las Unidades de Cuidados Paliativos hospitalarias o a las Unidades de Hospitalización Domiciliaria, a las que se alude en la cláusula 2.3.4 del presente concierto, o bien el traslado e ingreso en el hospital de referencia, cuando el paciente necesite cuidados especiales y continuados no susceptibles de ser prestados de forma ambulatoria o a domicilio.
2.6 Salud bucodental. Comprende las actividades asistenciales, diagnósticas y terapéuticas, así como aquellas de promoción de la salud, educación sanitaria y preventivas dirigidas a la atención a la salud bucodental.
2.6.1 Contenido. La atención bucodental tiene el siguiente contenido:
A) Tratamiento de procesos agudos odontológicos, entendiendo por tales los procesos infecciosos y/o inflamatorios que afectan al área bucodental, traumatismos oseo-dentarios, heridas y lesiones en la mucosa oral, así como la patología aguda de la articulación témporo-mandibular.
Incluye consejo bucodental, tratamiento farmacológico de la patología bucal que lo requiera, exodoncias, exodoncias quirúrgicas, cirugía menor de la cavidad oral, revisión oral para la detección precoz de lesiones premalignas y, en su caso, biopsia de lesiones mucosas y limpieza de boca o tartrectomía una vez por año o más, si fuera necesario, previo informe justificativo del facultativo especialista.
B) Exploración preventiva de la cavidad oral a mujeres embarazadas: Incluye instrucciones sanitarias en materia de dieta y salud bucodental, acompañadas de adiestramiento en higiene bucodental, y aplicación de flúor tópico de acuerdo a las necesidades individuales de cada mujer embarazada.
C) Programa de salud buco-dental dirigido a los niños menores de 15 años, consistente en revisiones periódicas, aplicación de flúor tópico, selladores oclusales en las piezas permanentes, obturaciones, empastes o reconstrucciones en piezas permanentes, tratamientos pulpares (endodoncias) en piezas permanentes, tartrectomías y tratamientos de incisivos y caninos permanentes en caso de enfermedad, malformaciones o traumatismos. Además, a este programa se incorporarán las actuaciones que se incluyan en el Plan de Salud Buco-dental para el conjunto del Sistema Nacional de Salud, con el mismo alcance, contenido y ritmo de implantación.
D) Asimismo, serán a cargo de la entidad los gastos de ortodoncia en menores por maloclusiones severas tras intervenciones de fisura palatina, labio leporino u otra malformación esquelética facial para niños entre 6 y 15 años, que no podrán prolongarse más de 24 meses.
E) Cuando medie accidente en acto de servicio o enfermedad profesional, serán a cargo de la entidad todos los tratamientos y actuaciones, incluidas las prótesis dentarias y los implantes osteointegrados que se precisen, así como su colocación.
F) También se incluyen a cargo de la entidad los implantes dentales para pacientes con malformaciones congénitas que cursan con anodoncia y para pacientes con procesos oncológicos que afectan a la cavidad oral que impliquen la pérdida de dientes relacionada directamente con la patología o su tratamiento. En ambos supuestos se precisa prescripción previa de facultativo especialista de la entidad, para su autorización por la misma.
2.6.2 Exclusiones. Con las salvedades previstas en los apartados C), D), E) y F) de la cláusula 2.6.1, quedan excluidos de la atención bucodental los siguientes tratamientos:
1. Tratamiento reparador de la dentición temporal.
2. Tratamientos ortodóncicos.
3. Exodoncias de piezas sanas.
4. Tratamientos con finalidad exclusivamente estética.
5. Prótesis o Implantes dentarios.
6. Realización de pruebas complementarias para valoración y seguimiento de tratamientos excluidos de la cartera de servicios.
7. Empastes u obturaciones y endodoncias, excepto en el ámbito del programa de salud buco-dental.
8. Periodoncia.
2.6.3 Especificaciones y requisitos para determinados tratamientos.
A) Para tratamientos con prótesis dentarias en caso de accidente de servicio o enfermedad profesional, será necesaria prescripción de facultativo especialista del catálogo de servicios y la autorización por la entidad.
B) En el caso de personas con discapacidad que, a causa de su deficiencia, no son capaces de mantener, sin ayuda de tratamientos sedativos, el necesario autocontrol que permita una adecuada atención a su salud bucodental, para facilitarles los anteriores servicios serán remitidas a aquellos ámbitos asistenciales donde se les pueda garantizar su correcta realización.
En estos casos serán a cargo de la entidad los gastos de hospitalización, de quirófano y anestesista necesarios para la realización de los tratamientos odontológicos, incluso aquéllos excluidos de la cobertura del concierto, a pacientes discapacitados psíquicos, siempre que los tratamientos se efectúen con medios de la entidad.
2.7 Transporte para asistencia sanitaria.
2.7.1 Consideraciones generales. El transporte para la asistencia sanitaria contemplada en este concierto incluye las siguientes modalidades:
a) Transporte sanitario urgente, previsto en la cláusula 2.4.3.
b) Transporte sanitario no urgente.
c) Transporte en medios ordinarios.
La entidad deberá atender los gastos ocasionados por los desplazamientos que precisen los beneficiarios cuando utilicen los servicios asignados, con las salvedades establecidas en las cláusulas 4.2 y 4.3, en los supuestos y condiciones que se establecen en la presente cláusula.
Con carácter general, los traslados se realizarán a centros o servicio ubicados dentro del municipio de residencia habitual o temporal o, si en éste no existieran los medios precisos, hasta el municipio más próximo en el que la entidad disponga de los correspondientes servicios o hasta el centro al que ésta hubiera remitido al paciente
2.7.2 Transporte sanitario no urgente.
A) Contenido. Se atenderá la cobertura del transporte sanitario no urgente, con los requisitos, condiciones y límites que se establecen en esta cláusula.
El transporte sanitario no urgente consiste en el desplazamiento de enfermos o accidentados que no se encuentran en situación de urgencia o emergencia, y que por causas exclusivamente clínicas están incapacitados para desplazarse en los medios ordinarios de transporte a un centro sanitario para recibir asistencia sanitaria o a su domicilio tras recibir la atención sanitaria correspondiente, y que pueden precisar o no atención sanitaria durante el trayecto. El transporte sanitario no urgente debe ser accesible a las personas con discapacidad.
La cartera de servicios de transporte sanitario no urgente incluye el transporte sanitario asistido, para el traslado de enfermos o accidentados que requieren asistencia técnico-sanitaria en ruta, y el transporte sanitario no asistido, que es el indicado para el traslado especial de enfermos o accidentados que no requieren asistencia técnico-sanitaria en ruta.
B) Tipos de traslado. El transporte sanitario no urgente, según el origen y destino del traslado del paciente, así como por el carácter de periodicidad, comprende los siguientes tipos de traslados:
1. Traslados periódicos del paciente desde su domicilio a centros sanitarios y/o traslado desde centro sanitario a su domicilio.
2. Traslado puntual del paciente desde su domicilio a centros sanitarios y/o traslado desde centro sanitario a su domicilio.
3. Traslado del paciente desde un centro sanitario a su domicilio, si fuera necesario, tras el alta hospitalaria o tras atención en un servicio de urgencias.
4. Traslado de un paciente a su municipio de residencia, bien a su domicilio o a otro centro sanitario, cuando hubiera recibido asistencia urgente en otro municipio en el que se encontrara desplazado transitoriamente, siempre que su situación clínica haga necesaria la utilización de transporte sanitario.
Se entiende por domicilio del paciente el lugar de residencia habitual o temporal.
Los centros sanitarios de origen y/o destino deben ser centros concertados con la entidad, o haber sido objeto de autorización específica.
C) Criterios de indicación. La necesidad de transporte sanitario se justificará mediante la prescripción escrita del correspondiente facultativo que deberá valorar tanto el estado de salud como el grado de autonomía del paciente para poder desplazarse en medios de transporte ordinarios, entre su domicilio y un centro sanitario, o viceversa, independientemente del problema de salud que esté en el origen.
La prescripción del transporte se considerará justificada siempre que el paciente cumpla al menos uno de los dos criterios siguientes:
1. Limitación para el desplazamiento autónomo y que requiere el apoyo de terceras personas.
2. Situación clínica del paciente que le impida el uso de medios de transporte ordinario.
D) Situaciones en las que el paciente puede ir acompañado. Siempre que la situación clínica del paciente lo aconseje podrá ir acompañado para el transporte sanitario no urgente con cargo a la entidad.
El acompañante no estará sujeto a aportación.
Para la indicación del acompañante el facultativo prescriptor valorará si la edad o situación clínica del paciente lo requiere y tendrá especialmente en cuenta las siguientes circunstancias:
1. Pacientes con minusvalía cognitiva, sensorial o psíquica que le limite la comprensión y la comunicación con el medio durante su traslado.
2. Pacientes que, por la evolución de su enfermedad, se encuentren en el momento del traslado en una situación de gran deterioro físico o psíquico.
E) Reevaluación de la necesidad de transporte sanitario. En los casos de transporte sanitario periódico, como hemodiálisis, radioterapia, rehabilitación u otros contemplados en este concierto. la entidad podrá proponer la reevaluación periódica del paciente por el médico responsable de la asistencia para que determine si se mantienen las causas médicas o la incapacidad física que justifiquen la necesidad de transporte sanitario o, en caso contrario, pueden utilizarse ya los medios de transporte ordinario.
En este caso, la entidad podrá suspender el transporte sanitario, independientemente de la duración o tipo de asistencia que se esté llevando a cabo.
F) Compensación en supuestos especiales. Cuando el paciente hubiera debido realizar los traslados en taxi o vehículo particular, al no haberse facilitado transporte sanitario por la entidad, pese a haberse solicitado previamente, y se cumplan los criterios previstos en el apartad C) de esta cláusula, se atenderá el pago de los gastos generados por los desplazamientos en taxi o, de haberse utilizado un vehículo particular, el pago de una ayuda compensatoria por importe de 15 euros por trayecto más 0,25 euros por kilómetro adicional en desplazamientos interurbanos superiores a 25 kilómetros.
2.7.3 Transporte en medios ordinarios.
A) Tipos de transporte ordinario. Se considera medio de transporte ordinario, a los fines asistenciales previstos en el concierto, el que se realiza en automóvil, autobús, ferrocarril o, si procediese por tratarse de provincias insulares o las ciudades de Ceuta o Melilla, en barco o avión.
B) Supuestos objeto de cobertura. El beneficiario del ISFAS tendrá derecho a este tipo de transporte a cargo de la entidad, en los siguientes supuestos:
1. Desplazamientos motivados por la indisponibilidad de los medios exigidos en el correspondiente municipio, en función del nivel asistencial en el que esté encuadrado, conforme a lo dispuesto en la cláusula 3.2, de forma que el beneficiario venga obligado a desplazarse desde el municipio en que resida, con carácter temporal o permanente, al más próximo donde aquellos estén disponibles o a la localidad a la que la entidad haya derivado al beneficiario, previo consentimiento de éste.
Cuando se hubiera producido el traslado a un centro ubicado en una provincia distinta a la de residencia, por indisponibilidad de medios exigibles en el correspondiente nivel asistencial, si ya no se precisa transporte sanitario, se atenderán los gastos que se deriven del desplazamiento de regreso en medios ordinarios de transporte.
2. Desplazamientos a Servicios de nivel IV y a Servicios de Referencia, a los que se alude en la cláusula 3.2.3, ubicados en un municipio distinto al de residencia, cuando en el mismo no se disponga de este tipo de servicios.
3. Desplazamientos a un municipio distinto al de residencia para recibir asistencia sanitaria derivada de accidente en acto de servicio o enfermedad profesional.
C) Valoración de los traslados. Los traslados se valorarán por su coste, en clase normal o turista, en líneas regulares de transporte en autobús o ferrocarril o, si procediese por tratarse de provincias insulares o las ciudades de Ceuta y Melilla, en barco o avión, hasta el municipio más próximo en que la entidad disponga de medios para completar la asistencia requerida. La prestación comprenderá el traslado de regreso.
D) Transporte del acompañante. Se tendrá derecho a los gastos de transporte de un acompañante para los desplazamientos del paciente en los siguientes supuestos:
1. Desplazamientos de beneficiarios menores de quince años y en el caso de las ciudades de Ceuta y Melilla y provincias insulares, menores de 18 años.
2. Desplazamientos de beneficiarios que acrediten un grado de discapacidad superior al 65%.
3. Desplazamientos de beneficiarios residentes en las ciudades de Ceuta y Melilla y en las provincias insulares, cuando así lo indique su médico responsable, circunstancia que se acreditará mediante la presentación de la prescripción escrita del facultativo.
2.8 Prestaciones farmacéutica y con productos dietéticos.
2.8.1 Normas generales. La prestación farmacéutica comprende los medicamentos y productos sanitarios, y el conjunto de actuaciones encaminadas a que los pacientes los reciban de forma adecuada a sus necesidades clínicas, en las dosis precisas según sus requerimientos individuales, durante el período de tiempo adecuado y al menor coste posible.
Esta prestación se regirá por lo dispuesto en el texto refundido de la Ley de garantías y uso racional de los medicamentos y productos sanitarios, aprobado por Real Decreto Legislativo 1/2015, de 24 de julio, y demás disposiciones aplicables.
Para el acceso a medicamentos en condiciones diferentes a las autorizadas, dado su carácter excepcional, se estará a lo dispuesto en el Real Decreto 1015/2009, de 19 de junio, por el que se regula la disponibilidad de medicamentos en situaciones especiales.
La prestación con productos dietéticos comprende los tratamientos dietoterápicos a las personas que padezcan determinados trastornos metabólicos congénitos y la nutrición enteral domiciliaria para pacientes a los que no es posible cubrir sus necesidades nutricionales, a causa de su situación clínica, con alimentos de consumo ordinario.
2.8.2 Contenido.
A) En el caso de pacientes tratados en el ámbito no hospitalario, la cartera de servicios a facilitar por la entidad comprende la indicación y prescripción de los medicamentos y productos incluidos en la prestación farmacéutica y con productos dietéticos del Sistema Nacional de Salud.
Dichas actividades deberán efectuarse por los profesionales de la entidad en las recetas oficiales del ISFAS, identificando el principio activo del medicamento o la denominación genérica del producto sanitario, de conformidad con lo dispuesto en la normativa vigente.
La entidad adoptará todas las medidas necesarias para impulsar y hacer efectiva la implantación de la receta electrónica en el ámbito del concierto. Para las prescripciones manuales en formato papel, exigirá a sus facultativos que en la cumplimentación de dichas recetas figuren sus datos mínimos obligatorios: Nombre y dos apellidos, número de colegiado y provincia donde ejerza, mediante un sello que permita su legibilidad.
B) En el caso de pacientes tratados en el ámbito hospitalario, la cartera de servicios a facilitar por la entidad comprende la indicación, prescripción y dispensación a su cargo de todos aquellos productos farmacéuticos, sanitarios y dietéticos que precisen los pacientes que estén siendo atendidos en este ámbito asistencial (internamiento, hospital de día, hospitalización domiciliaria, urgencias, unidad de diálisis y otras Unidades dependientes del hospital),con las especificaciones que se establecen en las cláusulas 2.8.3 y 2.8.4.
2.8.3 Medicamentos para tratamientos ambulatorios a cargo de la entidad. El suministro de los medicamentos precisos para el tratamiento de pacientes ambulatorios correrá a cargo de la entidad en los siguientes supuestos:
a) Los medicamentos calificados como de Uso hospitalario, cuya dispensación se realiza a través de los servicios de Farmacia hospitalaria, conforme a lo establecido en el texto refundido de la Ley de garantías y uso racional de los medicamentos y productos sanitarios, cualquiera que sean sus indicaciones y/o condiciones de utilización.
b) Los medicamentos no autorizados en España, pero comercializados en otros países, cuya dispensación, conforme a la normativa aplicable, deba realizarse a través de Servicios de Farmacia hospitalarios, al quedar restringida su utilización al medio hospitalario.
c) Los medicamentos, productos farmacéuticos y otros productos sanitarios financiados en el Sistema Nacional de Salud, tengan o no cupón precinto que, según lo establecido en su ficha técnica, requieran para su administración la intervención de facultativos especialistas, sin perjuicio de su dispensación a través de oficinas de farmacia.
d) Los medios, elementos o productos farmacéuticos precisos para la realización de técnicas diagnósticas y/o terapéuticas, tales como medios de contraste, laxantes drásticos u otros.
e) Los colirios de suero autólogo, cuando hayan sido debidamente indicados por el especialista correspondiente de la entidad.
f) Las vacunas cuya dispensación en el ámbito del Sistema Nacional de Salud deba realizarse exclusivamente por los Servicios Farmacéuticos o centros Sanitarios autorizados y que estén desprovistas de cupón precinto por Resolución de la Dirección General de cartera Básica de Servicios del SNS y Farmacia, en los grupos de riesgo para los que quede restringida su prescripción y uso.
2.8.4 Dispensación por Servicios de Farmacia hospitalarios en supuestos especiales. Por los Servicios de Farmacia de centros hospitalarios concertados se dispensarán los medicamentos precisos para tratamientos ambulatorios a cargo del ISFAS, en los siguientes supuestos:
a) Los medicamentos que, sin tener la calificación de uso hospitalario, tengan establecidas reservas singulares en el ámbito del Sistema Nacional de Salud consistentes en limitar su dispensación a los pacientes no hospitalizados en los servicios de farmacia de los hospitales, por lo que no están dotados de cupón-precinto, y que para su administración no requieren la intervención expresa de facultativos especialistas, se dispensarán al beneficiario por los servicios de farmacia hospitalarios.
Estos medicamentos se facturaran para su abono directo por parte del ISFAS, en las condiciones establecidas por el Ministerio de Sanidad Servicios Sociales e Igualdad, al precio de venta del laboratorio (PVL), más impuestos, de financiación para el Sistema Nacional de Salud, al que, en su caso, se aplicará la deducción prevista en el artículo 9 del Real Decreto-ley 8/2010, de 20 de mayo, por el que se adoptan medidas extraordinarias para la reducción del déficit público, con las excepciones establecidas en su artículo 10.
b) Los medicamentos de diagnóstico hospitalario cuya dispensación se autorice expresamente por la Delegación del ISFAS para el tratamiento de un determinado paciente, ante la existencia de dificultades para su dispensación en oficinas de farmacia por problemas de desabastecimiento u otros.
Estos medicamentos se facturaran para su abono directo por parte del ISFAS, al precio de venta al público. (PVP), de financiación para el Sistema Nacional de Salud, deduciendo el importe de la aportación del beneficiario que se reflejará en la factura.
c) Los medicamentos a cargo del ISFAS que estén sometidos a fijación de «techo máximo de gasto» por parte del Ministerio de Sanidad, Servicios Sociales e Igualdad, se facturarán en el plazo de un mes desde la fecha de su dispensación.
El ISFAS remitirá a la entidad la información sobre estos medicamentos para que la traslade a los centros propios o concertados.
En aquellos casos en los que, previa comunicación del Ministerio de Sanidad, Servicios Sociales e Igualdad, de acuerdo con lo establecido en los artículos 92 y 94 del Real Decreto Legislativo 1/2015, de 24 de julio, por el que se aprueba el texto refundido de la Ley de garantías y uso racional del medicamento y productos sanitarios, se alcance el techo máximo de gasto para los medicamentos a cargo del ISFAS, éste organismo informará a la entidad de la fecha a partir de la que debe dispensarse el medicamento sin cargo, para que a su vez lo comunique a los hospitales que dispensen estos medicamentos. En todo caso, la entidad deberá asegurar la continuidad de los tratamientos instaurados a los beneficiarios y previamente autorizados por el ISFAS sin coste alguno para éste.
d) En el caso de los medicamentos a cargo del ISFAS que en la autorización de financiación por parte del Ministerio de Sanidad, Servicios Sociales e Igualdad, de conformidad con la normativa citada en el párrafo anterior, estén sometidos a acuerdos de financiación específicos, no podrán superarse los límites que correspondan para las mutualidades de funcionarios.
En estos casos, la entidad deberá asegurar, en todo momento, la continuidad necesaria en los tratamientos instaurados a los beneficiarios y previamente autorizados por el ISFAS sin suponer costes adicionales a los límites de financiación fijados.
2.8.5 Uso racional del medicamento. La entidad impulsará la participación de sus facultativos en todas las medidas y actividades establecidas por el ISFAS para la mejora de la utilización de medicamentos y productos cuya dispensación se realiza a través de receta oficial, y colaborará con este Instituto en los procedimientos que se inicien para verificar la adecuación de prescripciones individualizadas y en la adopción de las correspondientes medidas de control.
En el caso de medicamentos sujetos a condiciones especiales, se tendrán en cuenta las condiciones y requisitos establecidos en el Real Decreto 1015/2009, de 19 de junio, por el que se regula la disponibilidad de medicamentos en situaciones especiales, para el acceso y utilización de estos medicamentos.
En cumplimiento de lo dispuesto en la Ley 16/2003, de 28 de mayo, de Cohesión y Calidad del Sistema Nacional de Salud, la entidad impulsará el conjunto de actuaciones encaminadas a que las prescripciones de sus facultativos se ajusten a las dosis precisas, según los requerimientos individuales de los pacientes, durante el periodo de tiempo adecuado y al menor coste posible para ellos y la comunidad.
Asimismo, la entidad fomentará el uso racional del Medicamento, promoviendo la utilización de medicamentos genéricos entre sus facultativos, así como la prescripción por principio activo.
Si como consecuencia del análisis por el ISFAS de los datos correspondientes a las prescripciones se estimasen oportunas determinadas medidas en relación con las mismas, la Gerencia del ISFAS, previo informe de la Comisión Mixta Nacional, podrá acordar lo procedente para su ejecución y cumplimiento por la entidad, incluyendo la propuesta de baja de un facultativo o servicio en el catálogo de servicios de la entidad para asegurados del ISFAS.
2.8.6 Procedimiento para la repercusión de costes de medicamentos. Si en el proceso de revisión de la facturación de recetas que realiza el ISFAS, se detectaran prescripciones de medicamentos y productos sanitarios realizadas excepcionalmente en recetas oficiales del ISFAS, aunque deberían haber sido a cargo de la entidad, según lo dispuesto en este concierto, el ISFAS procederá a efectuar el descuento correspondiente en el pago mensual de las cuotas que deba de abonar a la misma, de acuerdo con lo previsto en las cláusulas 7.2 y 7.3 del presente concierto, trasladando a la entidad una comunicación detallada de las prescripciones detectadas con su importe unitario.
Por otra parte, la entidad se compromete a reintegrar a los beneficiarios que lo soliciten, en un plazo no superior a quince días a contar desde la petición de reintegro, la cantidad que éstos hubieran abonado en la oficina de Farmacia por estos medicamentos o productos sanitarios, bastando a estos fines la presentación por el interesado de la correspondiente factura de la Farmacia.
2.9 Productos sanitarios. Sin perjuicio de las obligaciones señaladas en otras cláusulas del presente concierto, serán a cargo de la entidad, y suministrados por sus medios a los beneficiarios, los productos sanitarios que se relacionan a continuación:
a) Los sistemas de administración de nutrición enteral domiciliaria, cánulas de traqueotomía y laringuectomía y sondas vesicales especiales que no sean dispensables mediante receta oficial del ISFAS, cuando dichos productos hubieran sido debidamente indicados por un especialista de la entidad.
b) Los dispositivos intrauterinos (DIU) que hayan sido prescritos por un especialista de la entidad, incluidos los sistemas de liberación intrauterinos (DIUs hormonales) y los pesarios.
c) Las tiras reactivas para la medición en pacientes diabéticos de glucemia, glucosuria y combinadas glucosa/cuerpos cetónicos, así como el glucómetro y las lancetas necesarias, de acuerdo con los criterios y estándares establecidos por las administraciones sanitarias y sociedades científicas. En todo caso, la entidad deberá proporcionar aquellos productos que, a juicio del profesional responsable de la indicación o prescripción, se adapten mejor a las necesidades y habilidades del paciente.
d) Las bombas de infusión local para la administración parenteral de insulina y otros fármacos.
e) El material fungible, ya sea para la administración parenteral de insulina u otros fármacos antidiabéticos: las jeringuillas de insulina y las agujas correspondientes, las agujas para inyectores y sistemas precargados de antidiabéticos de administración parenteral que carezcan de ellas, así como el material fungible de las bombas de infusión de insulina, fármacos antidiabéticos u otros fármacos.
Todos estos productos se suministrarán atendiendo a criterios de diligencia, proporcionalidad y máxima atención a la situación del paciente.
En aquellos supuestos en que, por causas imputables a la entidad, el suministro no se ajuste a estos criterios, se facilitará el acceso a los productos reseñados mediante el procedimiento de reintegro de gastos.
2.10 Prestación ortoprotésica.
2.10.1 Implantes quirúrgicos. Serán objeto de cobertura a cargo de la entidad los implantes quirúrgicos terapéuticos o diagnósticos precisos, entendiéndose por tales aquellos productos sanitarios diseñados para ser implantados total o parcialmente en el cuerpo humano mediante un determinado acto médico o intervención quirúrgica, que estén comprendidos en la oferta de productos ortoprotésicos de los centros y servicios del Sistema Nacional de Salud, conforme a la indicación de los servicios especializados asignados, incluyendo aquellos implantes sometidos a estudios de monitorización autorizados por el Ministerio de Sanidad Servicios Sociales e Igualdad.
Asimismo se atenderá la renovación de los implantes y la de cualquiera de sus accesorios, incluidos los externos, y los materiales utilizados para realizar técnicas de osteosíntesis, corriendo a cargo de la entidad todos los costes asociados.
Quedan excluidos los implantes osteointegrados para prótesis dentarias, excepto en los siguientes supuestos:
a) Pacientes con lesiones derivadas de accidente de servicio o enfermedad profesional.
b) Pacientes con procesos oncológicos que afecten a la cavidad oral e impliquen pérdida de dientes relacionada directamente con esta patología o su tratamiento.
c) Pacientes con malformaciones congénitas que cursan con anodoncia.
2.10.2 Productos ortoprotésicos de dispensación ambulatoria. La indicación o prescripción de las prótesis externas y demás productos sanitarios incluidos en la prestación ortoprotésica del ISFAS, y de su oportuna renovación, se realizará por los correspondientes especialistas de los servicios asignados, quedando bajo su supervisión la adaptación de estos productos.
Asimismo la adaptación de los productos quedará bajo la supervisión del especialista que haya formulado la indicación y, en el caso de productos que requieran una adaptación específica al paciente de complejidad alta y de productos elaborados a medida, el especialista deberá de verificar la adecuación del producto suministrado con la prescripción así como la idoneidad de la adaptación, proponiendo, en su caso, las modificaciones que considere oportunas, que se reflejarán en el correspondiente documento.
La entidad impulsará la participación de sus facultativos en todas las medidas y actividades establecidas por el ISFAS para la mejora de la utilización de la prestación ortoprotésica, y colaborará con este Instituto en los procedimientos que se inicien para verificar la adecuación de prescripciones individualizadas y en la adopción de las correspondientes medidas de control.
2.11 Otras prestaciones.
2.11.1 Oxigenoterapia y otras terapias respiratorias. Comprende la cobertura de cualquiera de las técnicas de oxigenoterapia crónica a domicilio, oxigenoterapia en modalidad ambulatoria y ventilación mecánica a domicilio utilizadas en el Sistema Nacional de Salud, cuando las circunstancias del paciente así lo requieran, incluyendo el uso de las mochilas de oxígeno líquido o concentradores portátiles de oxígeno.
También se incluye el tratamiento del síndrome de apnea-hipopnea del sueño mediante CPAP, autoCPAP y servoventilador, así como los equipos de monitorización nocturna para su diagnóstico (monitor de apnea, poligrafía cardiorrespiratoria, etc.).
Igualmente se encuentran incluidas en las terapias respiratorias domiciliarias la aerosolterapia con nebulizadores y los equipos de apoyo, como son la pulsioximetría, los asistentes de la tos y los aspiradores de secreciones.
Requieren la prescripción de un especialista de la entidad y autorización previa de las mismas.
2.11.2 Programas preventivos.
A) La entidad realizará las actuaciones establecidas por la normativa sanitaria en materia de prevención y promoción de la salud y facilitará el desarrollo de las siguientes actuaciones de prevención, primaria y secundaria, previstas en el apartado 3.1 del anexo II del Real Decreto 1030/2006:
1. Vacunaciones en todos los grupos de edad y, en su caso, grupos de riesgo, según el calendario común de vacunación del Sistema Nacional de Salud, en los términos establecidos por las administraciones sanitarias competentes, así como cualquier otro programa o campaña de vacunación que determinen las autoridades sanitarias.
2. Indicación y administración, en su caso, de quimioprofilaxis antibiótica en los contactos con pacientes infecciosos para los problemas infectocontagiosos que así lo requieran.
3. Actividades para prevenir la aparición de enfermedades, actuando sobre los factores de riesgo (prevención primaria) o para detectarlas en fase presintomática mediante cribado o diagnóstico precoz (prevención secundaria), entre ellas:
i. Del cáncer de mama: Cribado con mamografía cada 2 años en las mujeres de 50 a 69 años.
ii. Del cáncer de cuello de útero: Citología de Papanicolaou en mujeres de 25-65 años. Al principio, 2 citologías con una periodicidad anual y después cada 3-5 años, de conformidad con las pautas recomendadas por las Sociedades Científicas o las autoridades sanitarias competentes.
iii. Del cáncer de colorectal: Cribado con determinación de sangre oculta en heces cada dos años en hombres y mujeres de 50 a 69 años.
En todos los casos se garantizará la valoración del riesgo individual incluyendo en el caso del cáncer de mama y del cáncer colorrectal, si procede, la realización de estudio y consejo genético de las personas que cumplen criterios de riesgo de cáncer familiar o hereditario y, en caso de confirmarse, su seguimiento específico.
4. Cribado neonatal de las siguientes enfermedades: Hipotiroidismo congénito, fenilcetonuria, fibrosis quística, deficiencia de acil coenzima A deshidrogenada de cadena media (MCADD), deficiencia de 3-hidroxi acil-CoA deshidrogenasa de cadena larga (LCHADD), acidemia glutárica tipo I (GA-I) y anemia falciforme.
B) La entidad facilitará las actuaciones que correspondan y dispondrá de los medios necesarios para llevar a efecto los citados programas preventivos incluidos en la cartera de servicios, garantizando la información adecuada a los beneficiarios, así como el calendario, direcciones y horarios de los centros donde se llevarán a cabo las vacunaciones y los programas de prevención.
La entidad remitirá a las Delegaciones del ISFAS la relación detallada de los centros de vacunación de la respectiva provincia con direcciones, teléfonos, horarios y programas preventivos que se incluyen en los mismos.
C) En los casos en que la entidad no hubiera desarrollado alguno de los programas específicos reseñados en esta cláusula, deberá atender la cobertura de las actuaciones realizadas a los beneficiarios en el marco de un programa de prevención desarrollado por las correspondientes administraciones sanitarias.
Asimismo, cuando no se hubiera remitido a la correspondiente Delegación del ISFAS la relación de centros de vacunación en la correspondiente provincia, la entidad atenderá la cobertura de la vacunación de los beneficiarios por el servicio público de salud u otos servicios no concertados.
D) El ISFAS podrá informar específicamente a sus titulares y beneficiarios y a través del medio que en cada caso estime más oportuno sobre la conveniencia de la realización de determinados programas preventivos incluidos en la cartera de servicios.
2.11.3 Podología. Comprende la atención podológica para pacientes con pie diabético así como para pacientes diagnosticados de pie neuropático de etiología distinta a la diabetes.
La atención por el podólogo requiere prescripción médica y autorización previa de la entidad. El número de sesiones máximo por paciente será de seis al año.
2.11.4 Asistencia en el marco de estudios de monitorización. La entidad facilitará el acceso a las técnicas, tecnologías o procedimientos incluidos en la cartera común de servicios del Sistema Nacional de Salud, sometidos a estudios de monitorización, de los beneficiarios que cumplan los criterios de inclusión establecidos en el protocolo del estudio, conforme a lo previsto en la Orden SSI/1356/2015, de 2 de julio, por la que se modifican los anexos II, III y VI del Real Decreto 1030/2006, de 15 de septiembre, por el que se establece la cartera de servicios comunes del Sistema Nacional de Salud y el procedimiento para su actualización, y se regulan los estudios de monitorización de técnicas, tecnologías y procedimientos.
Sólo se podrá realizar una técnica, tecnología o procedimiento sometida a estudio de monitorización en los centros que cuenten con la autorización de la correspondiente Comunidad Autónoma. Cuando en el conjunto del territorio nacional la entidad no disponga de un centro concertado habilitado al efecto, deberá autorizar y facilitar el traslado del beneficiario a un centro autorizado y asumir los costes asociados.
3.1 Normas generales.
3.1.1 A los efectos previstos en los artículos 14 del texto refundido de la Ley sobre Seguridad Social de las Fuerzas Armadas, aprobado por Real Decreto Legislativo 1/2000, de 9 de junio, y 62 de su Reglamento General, se considera que los medios de la entidad son los servicios asignados para la asistencia sanitaria de los beneficiarios adscritos a la misma.
A los fines asistenciales de este concierto, los medios de la entidad son los siguientes:
A) Personal sanitario dependiente de la entidad mediante una relación de carácter laboral o vinculado a la misma mediante una relación de carácter civil.
B) Centros y Servicios propios de la entidad o concertados por la misma bajo cualquier régimen jurídico.
C) Medios de que disponga otra entidad y que queden adscritos, mediante subconcierto con la entidad concertada, a los fines de este concierto.
D) El Centro Coordinador de Urgencias de la entidad accesible a través un teléfono gratuito y único para todo el territorio nacional, disponible las 24 horas de todos los días al año, que canalizará la demanda de urgencias y emergencias sanitarias, garantizando la accesibilidad y coordinación de los recursos disponibles para este tipo de atención.
E) Los Servicios de atención primaria y urgencias de la Red Sanitaria Pública concertados por cuenta de la entidad, conforme a lo previsto en el anexo 1, quedan asimilados a medios de la entidad.
3.1.2 La entidad podrá coordinar sus dispositivos de emergencias sanitarias con otros centros coordinadores de urgencias y emergencias, incluidos aquellos dependientes de otras administraciones sanitarias.
3.1.3 La entidad deberá habilitar los medios necesarios (correo postal o electrónico, teléfono, fax, página web, etc) para que el beneficiario pueda realizar las comunicaciones previstas en el concierto y solicitar las autorizaciones previstas en el anexo 2, durante las 24 horas del día, todos los días del año, y que permitan dejar constancia de dichas comunicaciones.
3.1.4 Los medios de la entidad deberán cumplir los requisitos establecidos con carácter general por la normativa sanitaria vigente, bajo la supervisión que, con igual carácter, pueda proceder por parte de la Administración sanitaria competente.
Los centros establecimientos y servicios concertados estarán debidamente autorizados conforme a lo dispuesto en el Real Decreto 1277/2003, de 10 de octubre, por el que se establecen las bases generales sobre autorización de centros, servicios y establecimientos sanitarios, en la normativa autonómica vigente y, en su caso, en la normativa específica que regule su actividad.
Los profesionales sanitarios deberán ser titulados de acuerdo con la regulación establecida en la Ley 44/2003, de 21 de noviembre, de ordenación de las profesiones sanitarias, y estar colegiados de acuerdo a las normas que a tal efecto establezca la Organización Colegial correspondiente. La entidad deberá tener registrado y actualizado el número de colegiado de cada profesional incluido en su catálogo de servicios.
Si el ISFAS tiene conocimiento del posible incumplimiento de dichos requisitos de carácter general, lo pondrá en conocimiento de la autoridad sanitaria competente.
3.1.5 La entidad garantizará que todos los medios que haga constar en su catálogo de servicios dispondrán de acceso a medios electrónicos suficientes para integrarse en las acciones contempladas en la cláusula 5.2, así como en otros programas y actuaciones conducentes a la mejora de la calidad asistencial y de la salud.
3.1.6 La entidad facilitará el acceso a los centros y Servicios incluidos en los catálogos de Servicios, a fin de que el ISFAS pueda comprobar la adecuación de los medios de la Institución respecto a la oferta de servicios realizada.
3.1.7 La entidad, en la concertación con los medios, promoverá acciones encaminadas a evitar actuaciones de aquellos que supongan diferencia de trato a los beneficiarios del concierto, en relación con el resto de usuarios, especialmente respecto al acceso a la asistencia o al contenido de la misma.
3.2 Criterios de disponibilidad de medios y servicios asistenciales.
3.2.1 Disponibilidad de medios para la Atención Primaria.
A) En todos los municipios del territorio nacional se facilitará el acceso a los servicios de Atención Primaria que comprenderá la asistencia en régimen ambulatorio, domiciliario y de urgencia, teniendo en cuenta lo siguiente:
En los municipios de hasta 5.000 habitantes, se dispondrá de médico general o de familia y diplomado o graduado en enfermería.
En los municipios de más de 5.000 habitantes, se dispondrá también de pediatría.
En los municipios de más de 10.000 habitantes se facilitará además el acceso a servicios de odontología y fisioterapia y se dispondrá, al menos, de dos médicos generales o de familia.
En los municipios de más de 20.000 habitantes se dispondrá de podólogo y matrona.
En los municipios de más de 100.000 habitantes se dispondrá de servicios de atención primaria en todos los distritos postales o, en su defecto, en otro limítrofe. En todo caso se garantizará el acceso de los beneficiarios a la atención domiciliaria por los correspondientes facultativos.
B) La Atención Primaria de Urgencias se prestará de forma continuada, durante las 24 horas del día, mediante la atención médica y de enfermería en régimen ambulatorio y domiciliario.
Si excepcionalmente la entidad no dispusiera de los medios propios o concertados precisos, deberá garantizar la cobertura de la asistencia por otros servicios privados que existan en el mismo municipio o, de no existir estos, por los correspondientes servicios públicos.
C) Como criterio supletorio de lo previsto en la presente cláusula, se tendrá en cuenta que, en las zonas rurales expresamente previstas en los Convenios a que se refiere el anexo 1 del concierto, y con el alcance y contenido estipulado en cada uno de ellos, la asistencia sanitaria a nivel ambulatorio, domiciliario o de urgencia a cargo del Médico general o de Familia, Pediatra, Diplomado o Graduado en Enfermería se prestará por los servicios de atención primaria y de urgencias de la Red Sanitaria Pública.
En todo caso, de acuerdo con la previsión recogida en la cláusula 3.7, en los municipios afectados por los citados Convenios los titulares y beneficiarios podrán optar por los medios de que disponga la entidad en los municipios próximos.
A los fines asistenciales del concierto, quedan asimilados a los medios de la entidad, los servicios de Atención Primaria y de Urgencias correspondientes a este nivel de los Servicios Públicos de Salud concertados por cuenta de la entidad, conforme a lo previsto en el anexo 1.
D) En los municipios de menos de 20.000 habitantes pertenecientes a Comunidades Autónomas con las que no se hayan formalizado Convenios de colaboración previstos en el punto anterior o éstos sólo tengan por objeto la asistencia sanitaria de urgencias, y en los que la entidad no disponga de medios propios o concertados, y en los que no existan medios privados, ésta facilitará el acceso de los mutualistas y beneficiarios a los servicios de Atención Primaria dependientes de la correspondiente Comunidad Autónoma, tanto para la asistencia ordinaria como de urgencia, asumiendo directamente los gastos que puedan facturarse.
3.2.2 Disponibilidad de Servicios de Atención Especializada. La Atención Especializada se dispensará en los municipios o agrupaciones con población a partir de 20.000 habitantes y con más de 70 beneficiarios residentes, salvo que se incluyan en alguna agrupación.
Los Servicios de Atención Especializada se estructuran en cuatro niveles que se definen en función de criterios poblacionales generales, número de beneficiarios residentes en el correspondiente ámbito geográfico, recursos sanitarios existentes, asi como la distancia y tiempo de desplazamiento hasta los núcleos urbanos donde existe una mayor disponibilidad de recursos sanitarios privados.
Para optimizar la oferta de servicios, se configuran Agrupaciones de municipios que se encuadran en el nivel correspondiente, en función del número de beneficiarios que residan en la agrupación y de la población del mayor municipio de los que la conformen, no teniéndose en cuenta, a estos efectos, la población del conjunto de sus municipios.
Cada nivel de Atención Especializada incluye todas las especialidades y servicios correspondientes a los niveles inferiores, además de los correspondientes Servicios de Atención Primaria de acuerdo a lo establecido en la cláusula 3.2.1.
A) Nivel I de Atención Especializada. Se incluyen en el nivel I los municipios de 20.000 a 30.000 habitantes con un colectivo protegido por el ISFAS de más de más de 70 beneficiarios, los municipios de 30.000 a 70.000 habitantes situados a una distancia igual o inferior a 15 km de otro de nivel III, y todos los municipios de más de 30.000 habitantes, en los que el colectivo del ISFAS sea menor de 170, salvo que se incluyan en una agrupación de municipios.
En el anexo 8 se incluye la relación de municipios y agrupaciones de nivel I.
A efectos de optimizar la disponibilidad de medios privados concertados, se agrupan algunos municipios próximos considerándose válida la oferta de los servicios exigidos en este nivel en cualquiera de los municipios incluidos en alguna de las siguientes agrupaciones:
|
Provincia |
Agrupaciones de municipios nivel I |
|---|---|
|
Alicante. |
Campello, El / Mutxamel. |
|
Sant Joan d’Alacant / Sant Vicente de Raspeig. |
|
|
Barcelona. |
Esparraguera / Martorell / Olessa de Monserrat. |
|
Molins de Rei / Sant Andreu de la Barca / Sant Vicenc dels Horts. |
|
|
Vic / Manlleu. |
|
|
Bizkaia. |
Basauri / Portugalete / Santurzi / Sestao. |
|
Castellón. |
Benicarló / Vinarós. |
|
Girona. |
Blanes / Lloret de Mar. |
|
Madrid / Toledo. |
Ciempozuelos (Madrid) / Seseña (Toledo). |
|
Murcia. |
Alama de Murcia / Totana. |
|
Tarragona. |
Amposta / Tortosa. |
|
Salou / Vila Seca. |
|
|
Valencia. |
Alaquas / Aldaia / Xirivella. |
|
Lliria / Pobla de Valbona. |
|
|
Picasent / Torrent. |
En estos municipios se dispondrá, al menos, de los siguientes servicios de Atención Especializada para asistencia ambulatoria o en régimen de consultas externas:
Servicios nivel I
|
02 |
Pediatría. |
|
04 |
Análisis clínicos (centros de extracción). |
|
31 |
Obstetricia y ginecología. Incluye ecografía. |
|
32 |
Oftalmología. |
|
40 |
Cirugía ortopédica y traumatología. |
|
42 |
Estomatología/odontología. |
Además, en este nivel se dispondrá de Fisioterapeuta, Podologo y Matrona.
La asistencia por Servicios de Urgencia se prestará conforme a las previsiones recogidas en la cláusula 2.4.
B) Nivel II de Atención Especializada.
1. Municipios y agrupaciones de municipios. Se incluyen en el nivel II de Atención Especializada los municipios de 30.000 a 70.000 habitantes situados a una distancia superior a 15 km de un municipio de nivel III, los municipios de más de 70.000 habitantes, con un colectivo del ISFAS igual o mayor de 170 y menor de 950 beneficiarios y municipios de más de 70.000 habitantes y más de 950 beneficiarios residentes sin infraestructuras hospitalarias privadas.
En el anexo 9 se incluye la relación de municipios de nivel II.
A efectos de optimizar la disponibilidad de medios privados concertados, con los criterios generales señalados, se agrupan algunos municipios por proximidad geográfica y facilidad de transporte, considerándose válida la oferta de los servicios exigidos en este nivel en cualquiera de los municipios incluidos en alguna de las siguientes agrupaciones:
|
Provincia |
Agrupaciones de municipios nivel II |
|---|---|
|
Alicante. |
Alcoy / Ibi. |
|
Alfàs del Pi / Altea / Benidorm / Villajoyosa. |
|
|
Almoradí / Torrevieja. |
|
|
Denia / Jávea. |
|
|
Elda / Petrer / Villena. |
|
|
Elche / Aspe / Crevillent / Novelda / Santa Pola. |
|
|
Almería. |
Roquetas de Mar / Vicar. |
|
Asturias. |
Langreo / Mieres. |
|
Badajoz. |
Don Benito / Villanueva de la Serena. |
|
Barcelona. |
Badalona / Santa Coloma de Gramanet / Sant Adriá de Besós. |
|
Barbera del Valles / Cerdenyola del Vallés / Ripollet. |
|
|
Castelldefels / Gavá / Viladecans. |
|
|
Granollers / Mollet del Vallés / Moncada i Reixac. |
|
|
Hospitalet de Llobregat / Cornellá de Llobregat / Sant Boi de Llobregat. |
|
|
Mataró / Villassar de Mar. |
|
|
Esplugues de Llobregat / El Prat de Llobregat / Sant Feliú de Llobregat / Sant Joan Despí. |
|
|
Sant Cugat del Vallés / Terrassa / Rubí. |
|
|
Barcelona. Tarragona. |
Vilanova i la Geltrú (Barcelona) / El Vendrell (Tarragona). |
|
Bizkaia. |
Getxo / Leioa. |
|
Cádiz. |
Chiclana de la Frontera / Puerto Real. |
|
Córdoba. |
Lucena / Puente Genil. |
|
Gipuzkoa. |
Irún / Errenterría. |
|
Illes Balears. |
(Isla de Ibiza) Eivissa / Santa Eulalia de Río / Sant Josep de sa Talaia / Sant Antoni de Portmany. |
|
Las Palmas. |
(Isla de Fuerteventura) Puerto del Rosario / La Oliva. |
|
(Isla de Gran Canaria) San Bartolomé de Tirajana / Santa Lucia de Tirajana. |
|
|
(Isla de Gran Canaria)Telde / Agüimes / Ingenio. |
|
|
Madrid. |
Alcobendas / San Sebastián de los Reyes / Algete. |
|
Arganda del Rey / Mejorada del Campo / Rivas Vaciamadrid. |
|
|
Colmenar Viejo / Tres Cantos. |
|
|
Collado Villalba / Galapagar / Torrelodones. |
|
|
Coslada / San Fernando de Henares. |
|
|
Getafe / Parla. |
|
|
Pinto / Valdemoro. |
|
|
Málaga. |
Benalmádena / Torremolinos. |
|
Marbella / Fuengirola / Mijas. |
|
|
Rincón de la Victoria / Vélez-Málaga. |
|
|
Murcia / Alicante. |
Cieza / Molina de Segura / Las Torres de Cotillas. |
|
San Javier / San Pedro del Pinatar / Torre-Pacheco / Pilar de la Horadada (Alicante). |
|
|
Sevilla. |
Alcalá de Guadaira / Dos Hermanas / Los Palacios y Villafranca. |
|
Tarragona. |
Cambrils / Reus. |
|
Tenerife. |
(Isla de Tenerife) Arona / Adeje / Granadilla de Abona. |
|
(Isla de Tenerife) La Orotava / Puerto de la Cruz / Los Realejos. |
|
|
Valencia. |
Alzira / Carcaixent. |
|
Burjassot / Manises / Mislata / Quart de Poblet / Paterna. |
|
|
Gandía / Oliva. |
2. Servicios para atención especializada ambulatoria. En los municipios y agrupaciones de municipios de nivel II, además de los servicios correspondientes al nivel I, se dispondrá de los siguientes servicios de Atención Especializada para asistencia en régimen de consultas externas o ambulatoria:
Servicios nivel II
|
05 |
Anatomía patológica. |
|
06 |
Anestesia y reanimación (URPA). |
|
08 |
Aparato digestivo. |
|
09 |
Cardiología. |
|
11 |
Cirugía general y del aparato digestivo. |
|
17 |
Radiodiagnóstico. |
|
Radiología convencional. |
|
|
Mamografía. |
|
|
TAC. |
|
|
Ecografía. |
|
|
24 |
Medicina interna. |
|
35 |
Otorrinolaringología. |
|
37 |
Medicina física y rehabilitación. |
|
Fisioterapia. |
|
|
Logopedia. |
|
|
43 |
Farmacia hospitalaria. |
|
Psicología. |
En este nivel II deberá disponerse de un mínimo de dos facultativos con atención en consulta ambulatoria. En el ámbito de los análisis clínicos se dispondrá, al menos, de dos puntos de extracciones y obtención de muestras.
3. Servicios para atención especializada hospitalaria no urgente o programada. En todos aquellos municipios o agrupaciones de municipios donde existan centros hospitalarios generales privados, será exigible la disponibilidad de servicios de Atención Especializada correspondientes a este nivel para cualquier régimen de atención hospitalaria, Además, se facilitará el acceso a los Servicios de Hemoterapia Anestesiología y Reanimación y de Medicina Intensiva (UCI), si fueran precisos para la atención de pacientes hospitalizados.
No obstante, la oferta de la entidad se considerará válida cuando el hospital concertado se encuentre en otro municipio a una distancia inferior a 25 kilómetros desde el núcleo urbano o desde el municipio más lejano en el caso de agrupaciones de municipios.
4. Servicios de Urgencia. La asistencia por Servicios de Urgencia se prestará conforme a las previsiones recogidas en la cláusula 2.4 por lo que en todos los municipios encuadrados en este nivel debe facilitarse el acceso a servicios de atención continuada de urgencias.
En los municipios o agrupaciones de municipios de nivel II, se facilitará el acceso a servicios de urgencia hospitalarios a través de los centros concertados disponibles.
En caso de no existir centros concertados en el municipio o agrupación en el que se encuentre el beneficiario que requiera la asistencia, se facilitará el acceso a los servicios de urgencia de los centros privados que existan en el mismo municipio y la entidad asumirá, en su caso, los correspondientes ingresos o estancias que puedan derivarse de esas urgencias hospitalarias.
Sólo en defecto de los criterios anteriores, si en el correspondiente municipio existe un centro hospitalario público se atenderá la cobertura de la asistencia, por su servicio de urgencia, si bien, en caso de precisarse ingreso hospitalario, el paciente deberá ser trasladado a un centro concertado, siempre que su estado clínico lo permita.
Los Servicios de Urgencias hospitalarios concertados deberán disponer de médicos de presencia física para las especialidades de Anestesiología y Reanimación, Cirugía General y del Aparato Digestivo, Cirugía Ortopédica y Traumatología, Ginecología y Obstetricia, Medicina Interna y Pediatría. Además estarán disponibles los servicios de Análisis Clínicos y Radiodiagnóstico. No obstante, si la guardia fuera localizada, deberá garantizarse la disponibilidad de los mismos, una vez que sean requeridos por el Médico de Urgencias, en el plazo más breve posible en función de la patología y estado clínico del paciente, plazo que no podrá ser en ningún caso superior a 30 minutos.
C) Nivel III de Atención Especializada.
1. Municipios y agrupaciones de municipios. Se incluyen en el nivel III todas las capitales de Comunidades Autónomas, capitales de provincia, las Ciudades de Ceuta y Melilla. Además se incluyen en este nivel municipios de mas de 70.000 habitantes, con infraestructuras hospitalarias privadas y en los que residan más de 950 beneficiarios del ISFAS, con independencia de la modalidad a la que se encuentren adscritos.
A efectos de optimizar la disponibilidad de medios privados concertados, se conforman algunas agrupaciones de municipios, por proximidad geográfica y facilidad de transporte, en las que, al menos uno de los municipios cumple los criterios señalados en el párrafo anterior, considerándose válida la oferta de los servicios exigidos en este nivel en cualquiera de los municipios incluidos en la correspondiente agrupación.
Conforme a los criterios expuestos, se incluyen en el nivel III todas las capitales de provincia, las Ciudades de Ceuta y Melilla y, además, los siguientes municipios y agrupaciones de municipios:
|
Provincia |
Municipios y Agrupaciones de municipios de nivel III |
|---|---|
|
Asturias. |
Gijón. |
|
A Coruña. |
Ferrol / Narón. |
|
Santiago de Compostela / Ames. |
|
|
Badajoz. |
Mérida / Almendralejo. |
|
Cádiz. |
Algeciras / La Línea de la Concepción / Los Barrios. |
|
Cádiz / San Fernando. |
|
|
Jerez de la Frontera / Puerto de Santa María (El). |
|
|
León. |
León / San Andrés del Rabanedo. |
|
Madrid. |
Alcalá de Henares / Torrejón de Ardoz. |
|
Alcorcón / Móstoles / Fuenlabrada. |
|
|
Boadilla del Monte / Majadahonda / Las Rozas de Madrid. |
|
|
Pozuelo de Alarcón. |
|
|
Murcia. |
Cartagena. |
|
Pontevedra. |
Vigo. |
|
Toledo. |
Talavera de la Reina. |
2. Servicios de Atención Especializada ambulatoria y hospitalaria. En este nivel, además de los servicios exigidos en el nivel II, se dispondrá de los siguientes servicios para la asistencia en consulta ambulatoria, en hospital de día, en régimen de internamiento hospitalario y en Unidades de Hospitalización Domiciliaria:
Servicios de nivel III
|
03 |
Alergología. |
|
07 |
Angiología y cirugía vascular. |
|
06 |
Anestesia y reanimación: Unidad del Dolor. |
|
08 |
Aparato digestivo: Endoscopia. |
|
09 |
Cardiología: Electrofisiología cardiaca / marcapasos. |
|
16 |
Dermatología médico-quirúrgica y venereología. |
|
17 |
Radiodiagnóstico. |
|
RNM. |
|
|
Densitometría. |
|
|
18 |
Endocrinología y nutrición. |
|
21 |
Hematología y hemoterapia: hospital de día / Hemoterapia. |
|
23 |
Medicina intensiva. Cuidados intensivos pediátricos. |
|
25 |
Medicina nuclear: Gammagrafía y Radioisótopos. |
|
26 |
Nefrología. Hemodiálisis. Diálisis peritoneal. |
|
27 |
Neumología. Broncoscopia. |
|
29 |
Neurofisiología clínica. EEG, EMG, Unidad del Sueño. |
|
30 |
Neurología. |
|
31 |
Obstetricia y ginecología. |
|
Diagnóstico prenatal. |
|
|
IVE. |
|
|
33 |
Oncología médica: hospital de día. |
|
36 |
Psiquiatría. Unidad de desintoxicación, Unidad de trastornos de la alimentación. |
|
37 |
Medicina física y rehabilitación. |
|
Fisioterapia. |
|
|
Terapia ocupacional. |
|
|
Unidad de Atención temprana. |
|
|
Logopedia. |
|
|
Rehabilitación cardiaca. |
|
|
Rehabilitación suelo pélvico. |
|
|
Rehabilitación Integral daño cerebral. |
|
|
38 |
Reumatología. |
|
41 |
Urología. Endoscopia. Litotricia. Vasectomía. |
|
43 |
Farmacia hospitalaria. |
|
47 |
Cuidados paliativos. Soporte domiciliario, cuidados hospitalarios. UHD. |
Se dispondrá de un mínimo de tres facultativos con atención en consulta ambulatoria en las siguientes especialidades: Cardiología, Cirugía General y del Aparato Digestivo, Obstetricia y Ginecología Oftalmología, Oncología Médica y Citugía Ortopédica y Traumatología. En el resto de las especialidades se dispondrá al menos de dos facultativos.
En el área de Análisis Clínicos debe disponerse, al menos, de tres puntos de extracción y recogida de muestras.
3. Servicios para atención especializada hospitalaria no urgente o programada. En todos municipios o agrupaciones de municipios, será exigible la disponibilidad de servicios de Atención Especializada correspondientes a este nivel para cualquier régimen de atención hospitalaria. Además, se facilitará el acceso a los servicios Anatomía Patológica, Anestesiología y Reanimación y Medicina Intensiva (UCI), en el ámbito hospitalario.
La oferta hospitalaria de la entidad se considerará válida cuando el hospital ofertado se sitúe en otro municipio, siempre que el hospital esté a una distancia inferior a 20 kilómetros desde el núcleo urbano, o desde el más lejano en el caso de las agrupaciones de municipios y en dicho municipio no fuera exigible, a su vez, la disponibilidad de hospital.
4. Servicios de Urgencia. La asistencia por Servicios de Urgencia se prestará conforme a las previsiones recogidas en la cláusula 2.4, teniendo en cuenta que, en todos los municipios y agrupaciones de municipios encuadrados en este nivel, además de los servicios de atención continuada, deberá facilitarse el acceso a Servicios de Urgencia hospitalarios.
En los municipios o agrupaciones de municipios de nivel III, se facilitará el acceso a servicios de urgencia hospitalarios a través de los centros concertados disponibles.
En caso de no existir centros concertados en el municipio o agrupación de municipios en el que se encuentre el beneficiario se facilitará el acceso a los servicios de urgencia de los centros privados que existan en el mismo municipio y la entidad asumirá, en su caso, los ingresos o estancias que puedan derivarse de esas urgencias hospitalarias.
Sólo en defecto de los criterios anteriores, si en el correspondiente municipo existe un centro hospitalario público se atenderá la cobertura de la asistencia por su servicio de urgencia, si bien, en caso de precisarse ingreso hospitalario, el paciente deberá ser trasladado a un centro concertado, siempre que su estado clínico lo permita y la oferta hospitalaria resulte válida, teniendo en cuenta lo previsto en el apartado anterior.
Los Servicios de Urgencias hospitalarios dispondrán de las especialidades de Anestesiología y Reanimación, Cardiología, Cirugía General y del Aparato Digestivo, Cirugía Ortopédica y Traumatología, Ginecología y Obstetricia, Hematología y Hemoterapia, Medicina Intensiva (UCI), Medicina Interna, Oftalmología, Otorrinolaringología, Pediatría, Psiquiatría y Urología con facultativos de presencia física. Además estarán disponibles los servicios de Análisis Clínicos y Radiodiagnóstico. Si la guardia fuera localizada, deberá garantizarse la disponibilidad de los correspondientes especialistas, una vez que sean requeridos por el Médico de Urgencias, en el plazo más breve posible en función de la patología y estado clínico del paciente, plazo que no podrá ser en ningún caso superior a 30 minutos.
D) Nivel IV de Atención especializada. Los servicios de atención especializada que se incluyen en este nivel son los siguientes:
Nivel IV. Servicios y Unidades de especial complejidad
|
08 |
Aparato digestivo: Cápsula Endoscópica. |
|
09 |
Cardiología: Desfibrilador implantable / Ablación-Cardioversión / Hemodinámica. |
|
10 |
Cirugía cardiovascular. |
|
12 |
Cirugía oral y maxilofacial. |
|
13 |
Cirugía pediátrica. |
|
14 |
Cirugía plástica, estética y reparadora. |
|
15 |
Cirugía torácica. |
|
17 |
Radiagnóstico: Radiología Intervencionista. |
|
25 |
Medicina nuclear: Diagnóstica y terapéutica. PET. PET-TAC. |
|
28 |
Neurocirugía. |
|
29 |
Neurofisiología: Potenciales evocados. |
|
31 |
Obstetricia y ginecología: Unidades de Reproducción Asistida. |
|
34 |
Oncología Radioterápica. Radiocirugía. |
|
35 |
Otorrinolaringología: Rehabilitación vestibular. |
|
41 |
Urología: Láser verde. |
Otros servicios multidisciplinares:
Tratamientos complejos del cáncer:
Cirugía con intención curativa del cáncer de esófago.
Cirugía con intención curativa del cáncer pancreático.
Cirugía de las metástasis hepáticas.
Cirugía oncológica combinada de los órganos pélvicos.
Radioterapia intraoperatoria.
Cirugía radioguiada.
Cirugía robotizada.
Consejo genético.
Radiocirugía.
Unidad de infecciosos.
Unidad de ictus.
Unidad de daño cerebral.
Unidad de lesionados medulares.
La asistencia se prestará en régimen de atención en consulta ambulatoria, en hospital de día o en régimen de internamiento hospitalario o a través de los servicios de urgencia hospitalarios.
En los servicios de urgencia hospitalarios estarán disponibles las especialidades de Angiología y Cirugía Vascular, Aparato Digestivo, Cirugía Cardiovascular, Cirugía Maxilofacial, Cirugía Pediátrica, Nefrología, Neurocirugía, Neurología, además de los previstos para el nivel III y, si la guardia fuera localizada, deberá garantizarse la disponibilidad de los correspondientes especialistas, una vez que sean requeridos por el Médico de Urgencias, en el plazo más breve posible en función de la patología y estado clínico del paciente, plazo que no podrá ser en ningún caso superior a 30 minutos.
El nivel de complejidad de las técnicas y procedimientos aplicados en estos servicios especializados, obligan a optimizarlos bajo criterios de calidad y seguridad, concentrando la atención de los pacientes en un número reducido de centros y Unidades con la debida experiencia, a fin de garantizar la calidad, la seguridad y la eficiencia asistenciales.
Por ello, los servicios y Unidades de nivel IV estarán disponibles, al menos en un municipio de cada Comunidad Autónoma, o bien, de la Comunidad Autónoma limítrofe.
Teniendo en cuenta los criterios de disponibilidad señalados, en la correspondiente Comunidad Autónoma los servicios de nivel IV que se oferten se ubicarán en los siguientes grandes municipios en los que, en cualquier caso, se dispondrá de todos los servicios correspondientes al nivel III de Atención Especializada:
|
Comunidad Autónoma |
Municipios |
|---|---|
|
Andalucía. |
Córdoba. |
|
Granada. |
|
|
Málaga. |
|
|
Sevilla. |
|
|
Aragón. |
Zaragoza. |
|
Asturias. |
Oviedo. |
|
Illes Balears. |
Palma de Mallorca. |
|
Canarias. |
Las Palmas GC. |
|
Santa Cruz de Tenerife. |
|
|
Cantabria. |
Santander. |
|
Castilla y León. |
Valladolid. |
|
Castilla La Mancha. |
Albacete. |
|
Cataluña. |
Barcelona. |
|
Comunidad Valenciana. |
Alicante/Alacant. |
|
Valencia. |
|
|
Extremadura. |
Badajoz. |
|
Galicia. |
A Coruña. |
|
Vigo. |
|
|
La Rioja. |
Logroño. |
|
Madrid. |
Madrid. |
|
Región de Murcia. |
Murcia. |
|
Navarra. |
Pamplona. |
|
País vasco. |
Bilbao. |
En los municipios de Madrid y Barcelona siempre se garantizará la disponibilidad de todos los Servicios de nivel IV y de un hospital con acreditación docente para la Formación Médica Especializada.
En la siguiente tabla se resumen los Servicios y Unidades de atención especializada encuadradas en cada nivel.
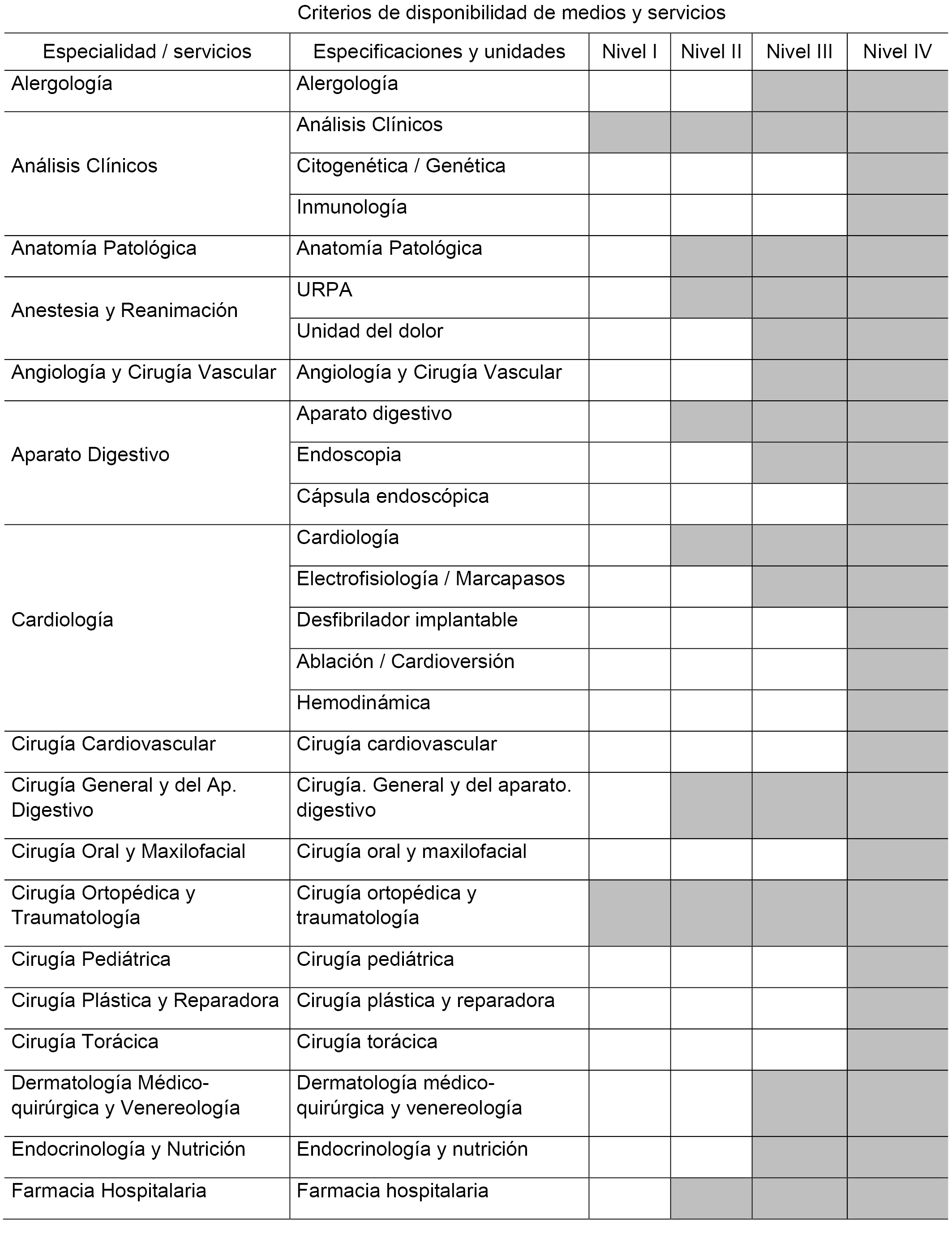
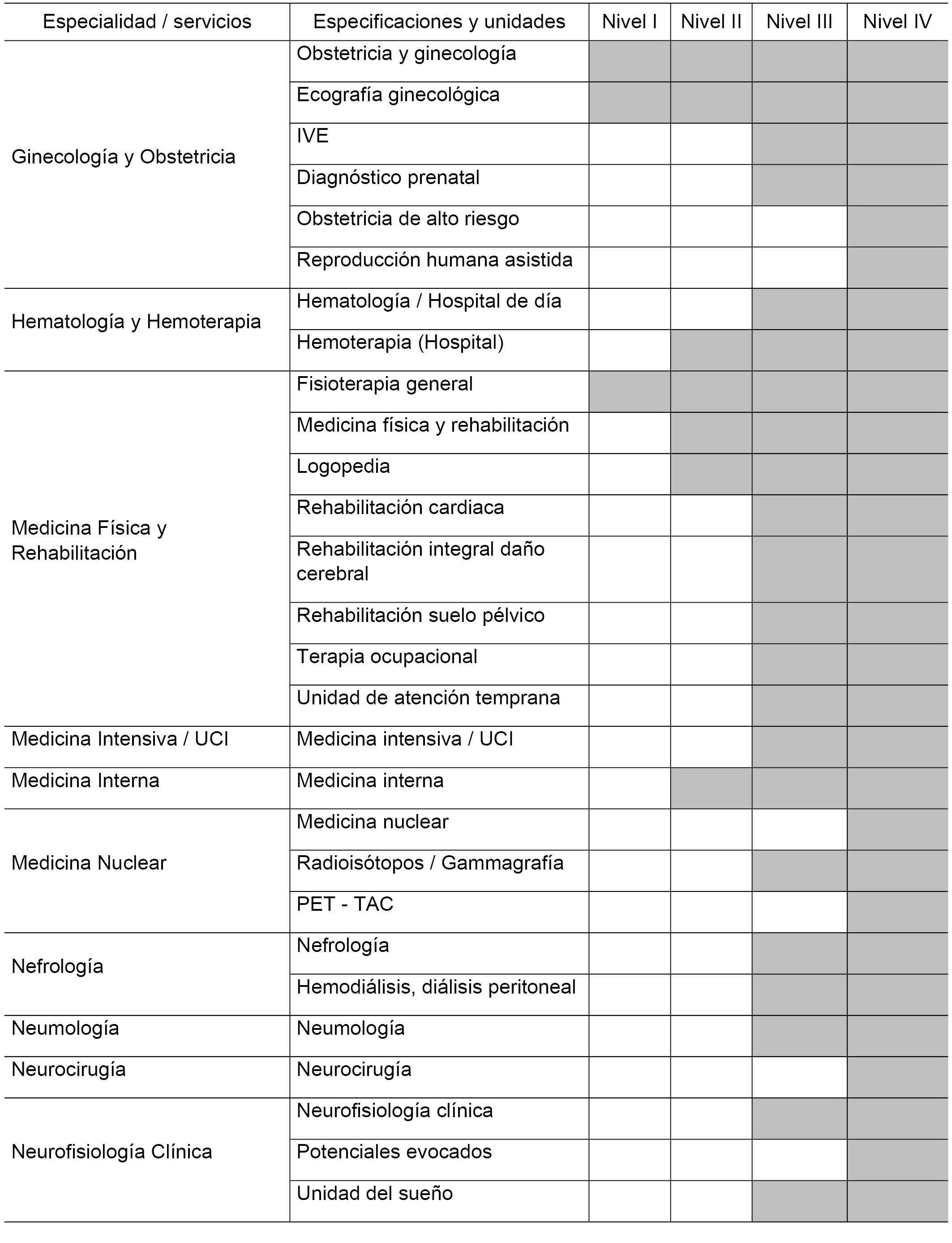
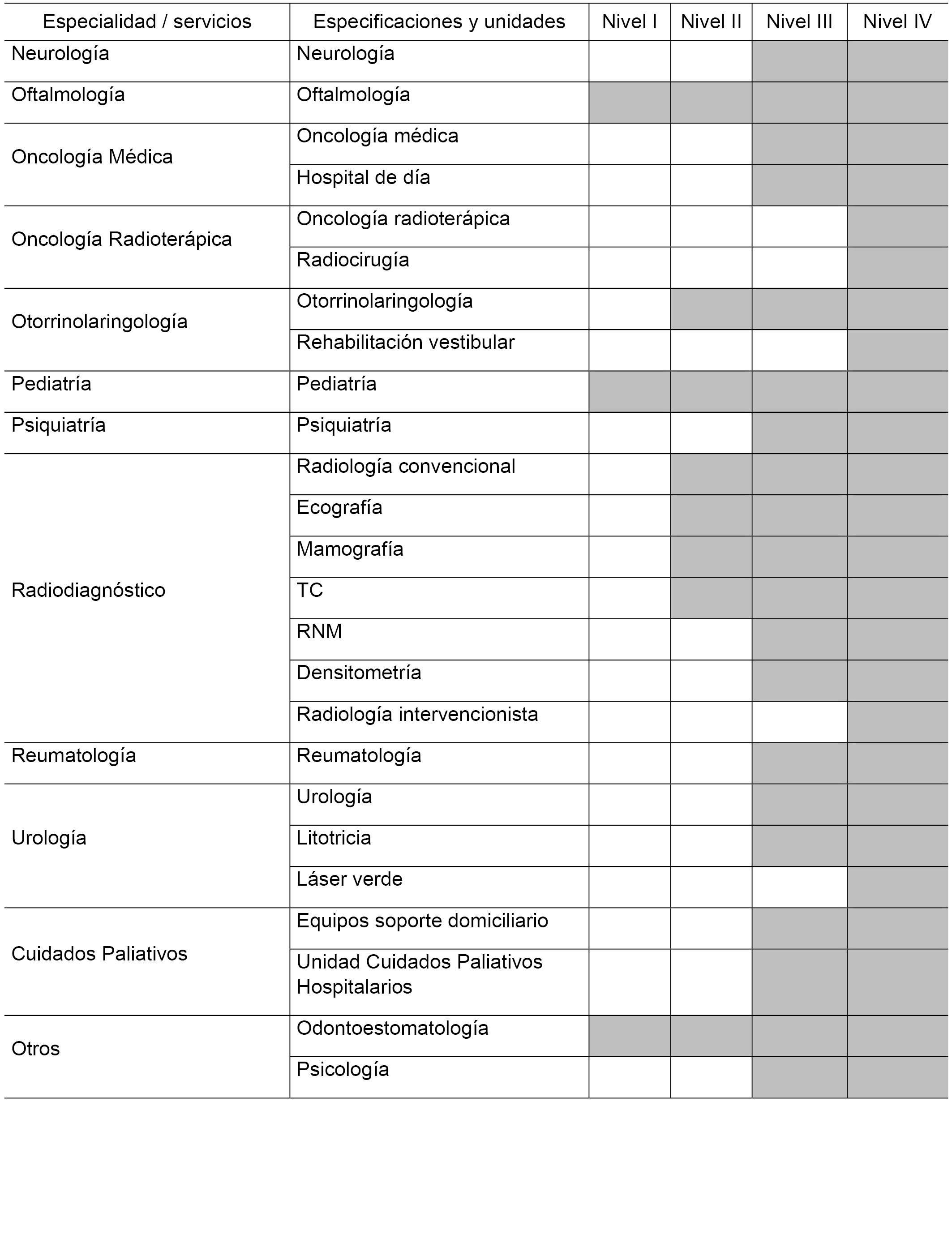
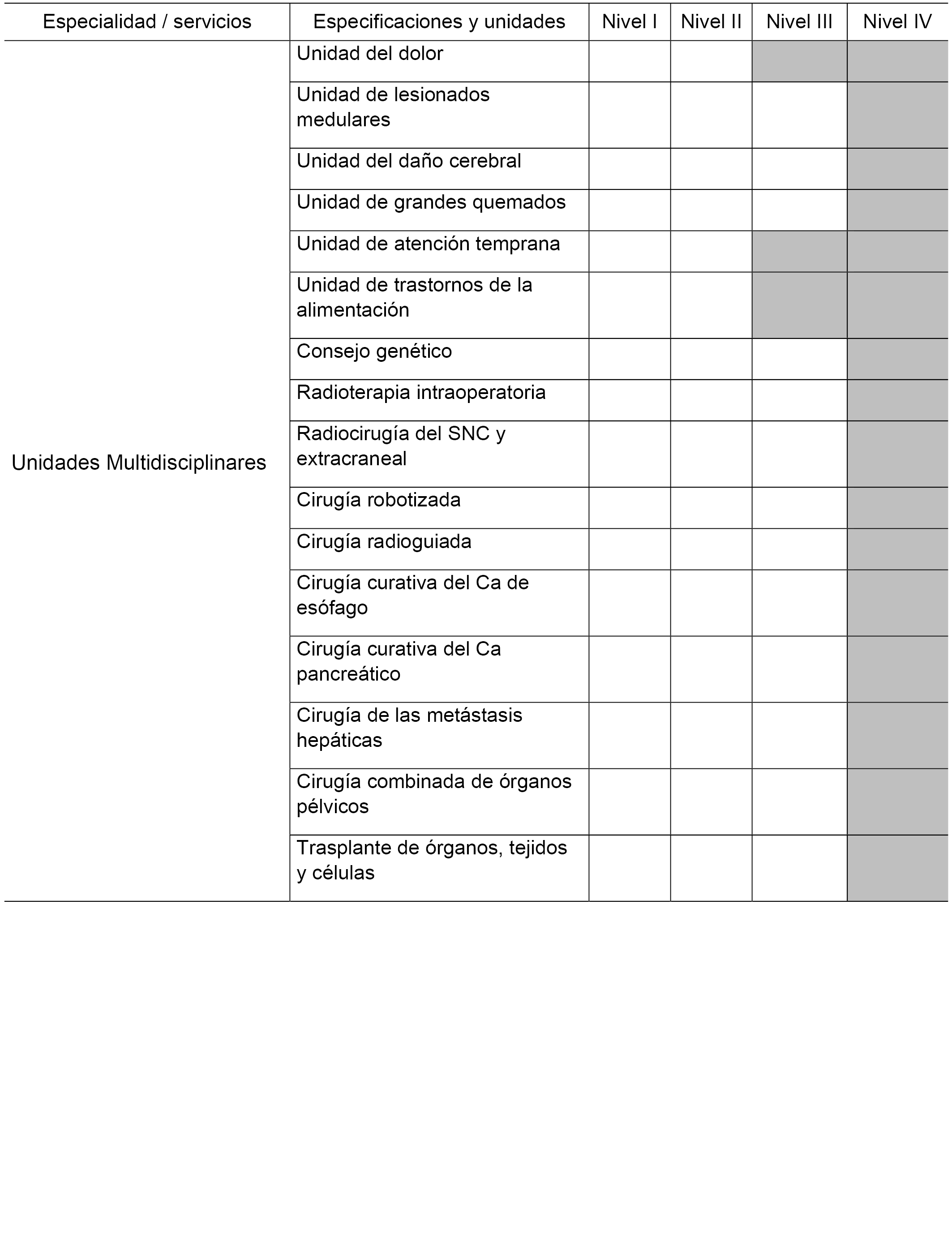
3.2.3 Servicios de referencia. La asistencia de enfermedades raras y de enfermedades que requieren técnicas, tecnologías y procedimientos, de elevado nivel de especialización, para los que es esencial la experiencia en su utilización, que sólo es posible alcanzar y mantener a través de ciertos volúmenes de actividad, aconseja la concentración de los casos en determinados centros, servicios o Unidades de referencia.
Para ello, la entidad facilitará el acceso a los Servicios y Unidades de referencia designados por el Ministerio de Sanidad, Servicios Sociales e Igualdad, previo acuerdo del Consejo Interterritorial.
El seguimiento posterior del paciente se llevará a cabo por los servicios incluidos en el catálogo de servicios, conforme a las directrices del correspondiente servicio o unidad de referencia del Sistema Nacional de Salud.
3.3 Condiciones especiales para las islas de los archipiélagos balear y canario.
3.3.1 La entidad contará en las islas de los archipiélagos balear y canario con medios suficientes y estables para prestar asistencia sanitaria.
A efectos de valorar los requisitos de disponibilidad de medios para la prestación de Atención Primaria se tomará como referencia la población de cada municipio, mientras que para la prestación de Atención especializada se tomará como referencia la población de cada isla.
En las islas no capitalinas deberá facilitarse el acceso de los beneficiarios a los servicios urgencia hospitalarios establecidos para el nivel II de Atención Especializada.
3.3.2 Conforme a las condiciones especiales establecidas en la cláusula anterior, en las siguientes tablas se relacionan las islas de cada archipiélago con el nivel y modalidad de Atención Especializada que a cada una corresponden.
Illes Balears
|
Isla |
Nivel atención especializada |
Consultas externas |
Hospitalización |
Urgencias hospitalarias |
|---|---|---|---|---|
|
Mallorca. |
Nivel IV |
X |
X |
X |
|
Eivissa. |
Nivel II |
X |
X |
X |
|
Menorca. |
Nivel II |
X |
X |
X |
|
Formentera. |
X |
Islas Canarias
|
Isla |
Nivel atención especializada |
Consultas externas |
Hospitalización |
Urgencias hospitalarias |
|---|---|---|---|---|
|
Gran Canaria. |
Nivel IV |
X |
X |
X |
|
Lanzarote. |
Nivel II |
X |
X |
X |
|
Fuerteventura. |
Nivel II |
X |
X |
X |
|
Tenerife. |
Nivel IV |
X |
X |
X |
|
La Palma. |
Nivel II |
X |
X |
X |
|
La Gomera. |
Nivel I |
X |
X |
|
|
El Hierro. |
X |
3.3.3 Sin perjuicio de los criterios generales previstos en la cláusula 2.7, la entidad asumirá en todos los casos los gastos de desplazamiento interinsular para la asistencia a las especialidades de nivel III y nivel IV, salvo que disponga de medios concertados para prestar la asistencia requerida en la isla donde se encuentre el beneficiario.
En el caso de Formentera, La Gomera y El Hierro, también se atenderán los gastos de desplazamiento interinsular para la asistencia a especialidades de nivel II.
3.3.4 Cuando no existan los medios exigibles en cada isla, la entidad garantizará la asistencia en la isla más próxima que disponga de los mismos, debiendo asumir los gastos de desplazamiento.
3.3.5 La Atención Especializada de nivel IV, si no estuviera disponible en la correspondiente Comunidad Autónoma, se prestará en aquella que resulte más próxima en tiempo de desplazamiento, debiendo asumir la entidad los gastos de desplazamiento.
3.3.6 En caso de que el paciente precise acompañante, los gastos de desplazamiento del acompañante serán a cargo de la entidad. Para ello deberá aportarse ante la entidad el informe del facultativo en el que se justifique dicha necesidad.
3.3.7 En las islas a las que corresponde el nivel II de Atención Especializada, salvo que alguno de sus municipios figure relacionado en la tabla del anexo 9, si la entidad no dispone de centro hospitalario concertado, pero existe un centro hospitalario privado, se obliga a proporcionar en este centro (incluyendo todas las especialidades disponibles en el mismo) la asistencia sanitaria, en régimen de consultas externas y de hospitalización, así como la asistencia en régimen de urgencias hospitalarias.
3.4 Garantía de accesibilidad a los medios. La entidad debe garantizar el acceso a los medios que en cada nivel asistencial exige la cartera de servicios en los términos establecidos en el presente capítulo, salvo que no existan medios privados ni públicos, en cuyo caso los facilitará en el municipio mas próximo donde estén disponibles.
Si los medios exigidos en cada nivel asistencial no estuvieran disponibles, la entidad se obliga a facilitar el acceso de los beneficiarios a otros servicios privados que existan en el mismo municipio o, de no existir éstos, a los correspondientes servicios públicos, asumiendo directamente los gastos que pudieran facturarse.
3.5 Normas y requisitos para la utilización de los medios de la entidad.
3.5.1 Norma General. Los titulares y beneficiarios recibirán la asistencia que precisen a través de los medios de la entidad definidos en la cláusula 3.1.1. y podrán elegir libremente facultativo y centro de entre los que figuran en los catálogos de Servicios de la entidad en todo el territorio nacional.
El beneficiario se dirigirá directamente al facultativo elegido de Atención Primaria y Especializada, para recibir la asistencia que precise, sin más requisito que acreditar su condición y presentar la correspondiente tarjeta sanitaria, sin perjuicio de lo establecido en la cláusula 1.7.3.
Para la realización de técnicas y procedimientos de diagnóstico y tratamiento se precisará la prescripción del facultativo del catálogo de servicios.
En el capítulo 2 se establecen los requisitos y condiciones generales para el acceso a los servicios y prestaciones incluidos en la cartera de servicios, debiendo tenerse en cuenta los requisitos adicionales previstos en la cláusula 3.5.3.
3.5.2 Identificación. El beneficiario deberá acreditar su condición y su derecho a la asistencia, mediante la presentación de la tarjeta sanitaria individual que le facilitará la entidad de acuerdo con lo previsto en la cláusula 1.7 o, en su caso, el documento acredtativo de su condición de beneficiario del ISFAS.
En los casos en que, por razones de urgencia, no sea posible aportar en el acto la documentación anterior, el titular o beneficiario deberá identificarse con su DNI u otro documento que acredite su personalidad y presentar aquella documentación en el plazo máximo de 48 horas.
3.5.3 Requisitos adicionales.
A) En los casos expresamente previstos en el presente concierto, la entidad podrá exigir los requisitos adicionales que procedan, tales como la prescripción médica o la autorización previa de la entidad.
La entidad, a través de los facultativos que prescriban o realicen las pruebas diagnósticas o tratamientos que precisen autorización, deberá informar debidamente de este requisito al beneficiario.
B) En ningún caso se denegará una solicitud de un medio diagnóstico o terapéutico incluido en la cartera de servicios establecida en este concierto, indicado por un facultativo de la entidad. Excepcionalmente podrá solicitarse del facultativo un informe complementario motivado de la indicación de la prestación solicitada.
C) A los efectos del párrafo anterior, cuando no se cumplan los requisitos de disponibilidad de medios previstos en el presente concierto en el nivel correspondiente, será válida la prescripción de facultativo no concertado, que será acompañada siempre de informe motivado de la indicación de la prestación solicitada.
D) No podrán efectuarse con cargo al beneficiario las pruebas no autorizadas si no se le ha informado antes de la necesidad de tal autorización previa o, en el caso de actos médicos o quirúrgicos realizadas en el momento de la consulta, cuando no haya existido tiempo para obtener su autorización por la entidad.
E) El anexo 2 contiene una relación exhaustiva, con las especificaciones pertinentes, de los supuestos de utilización de los medios que exigen autorización previa de la entidad, así como el procedimiento para su obtención.
F) Para el acceso a servicios de nivel IV y servicios de referencia, previstos en la cláusula 3.2.3 y a médicos consultores se necesitará la prescripción de otro facultativo especialista y la autorización de la entidad.
3.5.4 Hospitales privados no concertados. El acceso a los servicios en centros privados no concertados, según lo previsto en la cláusula 3.2.2.B.3) requerirá autorización previa de la entidad conforme a lo establecido en el apartado 1.7 del anexo 2.
3.6 Catálogo de servicios de la entidad.
3.6.1 Criterios generales. El catálogo de servicios de la entidad contiene la relación detallada de los medios de la entidad y la información necesaria para su adecuada utilización por los titulares y beneficiarios.
En el catálogo de servicios deben figurar sin exclusiones todos los facultativos y centros asistenciales propios o concertados por la entidad que hayan sido ofertados y consten en la base de datos aportada para la suscripción del concierto, prevista en su anexo 5.
En el catálogo de servicios deberán incluirse todos los medios asistenciales propios o concertados que la entidad oferte para la asistencia del colectivo de otras Mutualidades de funcionarios con las que mantenga conciertos de Asistencia Sanitaria, considerándose a todos los efectos servicios asignados para la asistencia de los beneficiarios adscritos a la entidad.
La entidad podrá determinar que en su cuadro médico aparezcan como consultores determinados facultativos para áreas específicas y complejas de su especialidad, siempre que, para esa especialidad disponga de especialistas no consultores.
Cuando un titular o beneficiario sea atendido por un profesional que forme parte del equipo de un facultativo o servicio concertado incluidos en el catálogo de servicios, se entenderá que forma parte de los medios de la entidad y deberá ser incluido con la mayor brevedad posible en el registro de profesionales sanitarios previsto en las cláusulas 3.6.6. y 5.1.5 y en el anexo 5, así como en la web de la entidad.
El catálogo de servicios será único para toda la vigencia del concierto, tendrá ámbito provincial y se adaptará a los niveles asistenciales establecidos en el concierto. Podrá estar dirigido, además de a los beneficiarios del ISFAS, también a los colectivos pertenecientes a MUFACE y MUGEJU. No incluirán publicidad o mensajes publicitarios ni información relativa a otros productos o servicios de la entidad.
La entidad editará el catálogo de acuerdo con las instrucciones que se detallan en la cláusula 3.6.2. que tendrá un formato común de obligado cumplimiento, para garantizar la homogeneidad entre los catálogos de las distintas entidades concertadas.
En la Subdirección de Prestaciones del ISFAS se entregarán los catálogos provinciales en formato electrónico, y en los Servicios Provinciales, además del formato electrónico del respectivo catálogo, se entregarán al menos cinco ejemplares en papel.
Cuando se detecte que algún catálogo no se identifica con la imagen corporativa de la entidad o en su elaboración no se ha atendido al formato común de obligado cumplimiento establecido en la cláusula 3.6.2. el ISFAS comunicará este incumplimiento a la entidad, que dispondrá de un plazo de diez días naturales para subsanar los defectos detectados y entregar en las Delegaciones correspondientes y en los Servicios Centrales del ISFAS la nueva edición del catálogo en el formato y con el número de ejemplares que se le haya requerido.
3.6.2 Estructura y contenido. Los catálogos de Servicios serán de ámbito provincial. Su contenido será equivalente al que se incluya en el registro de medios sanitarios previsto en las cláusulas 3.6.6. y 5.1.5. y en el anexo 5, facilitado por la entidad.
Los catálogos de cada provincia, tanto en formato papel como en soporte informático se estructurarán de la siguiente manera:
A) En la portada deberán figurar el logotipo del ISFAS (o el de cada una de las Mutualidades de Funcionarios) y el de la entidad, así como el teléfono gratuito y único del Centro Coordinador de Urgencias y Emergencias de la entidad de forma destacada.
B) En la primera página deberán figurar los datos relativos a:
1. Teléfono del Centro Coordinador de Urgencias y Emergencias de la entidad.
2. Teléfono de Información de la entidad.
3. Número de fax u otro sistema para autorizaciones.
4. Página web de la entidad.
5. Dirección, teléfono, que será distinto del teléfono de información general de la entidad, y horario de funcionamiento de la delegación provincial de la entidad, así como de la/las oficina/s existente/s en la provincia para la atención presencial de los beneficiarios.
C) En el margen derecho del encabezado de cada página deberá figurar el teléfono del Centro Coordinador de Urgencias y Emergencias de la entidad.
D) Índice general del catálogo.
E) A continuación deberán figurar las direcciones de los centros de urgencias hospitalarias en toda la provincia, que en el caso de las provincias insulares se detallaran por cada isla.
F) Centros hospitalarios de la provincia, indicando la relación de especialidades concertadas.
G) Cuadro Médico.
1. Los profesionales y centros sanitarios se relacionarán por municipios, empezando por la capital de la provincia, que se seguirá del resto de los municipios en orden alfabético.
2. Todos los profesionales, centros y Unidades funcionales deberán aparecer relacionados con sus datos de identificación (nombre y apellidos), debiendo figurar, además, la dirección, teléfono y horarios de funcionamiento.
3. Por cada municipio se relacionarán primero los medios disponibles para la Atención de Urgencia, después los de Atención Primaria y a continuación los correspondientes a la Atención Especializada:
4. Atención de urgencia: se relacionarán los servicios extrahospitalarios y hospitalarios disponibles, así como los servicios de Ambulancias.
5. Atención primaria: en cada municipio, los medios disponibles se relacionarán de la siguiente forma:
a) Medicina general o de familia.
b) Pediatría.
c) Enfermería.
d) Matronas.
e) Fisioterapia.
f) Odontología-Estomatología.
g) Podología.
En el caso de municipios de nivel IV, por cada uno de los tipos o modalidades de asistencia, los recursos se consignarán agrupados por códigos postales, y, en todos los casos, ordenados alfabéticamente por el primer apellido del profesional.
Si en alguno de los municipios no existiese recurso concertado en Atención Primaria, se hará constar, en su caso, su adscripción al Convenio de medio rural con el sistema público correspondiente, con expresión de si es únicamente para urgencias o para el conjunto de la Atención Primaria, debiendo figurar, además, la dirección del centro de Salud o Punto de Atención Continuada (PAC) correspondiente al municipio.
6. Atención especializada: se relacionarán las consultas externas o ambulatorias especificando, en su caso, la subespecialidad o unidad funcional, siguiendo el orden alfabético de la denominación oficial de la especialidad. En todos los casos, ordenados alfabéticamente por el primer apellido del profesional.
Los profesionales sanitarios de cada especialidad podrían, a su vez, agruparse por códigos postales o, en su caso, por la denominación del centro hospitalario.
Cuando en el ámbito territorial de una provincia, la entidad no esté obligada a disponer de servicios de nivel IV de Atención Especializada, en el correspondiente catálogo se harán constar los medios de que a tal fin disponga la entidad en el ámbito territorial de la Comunidad Autónoma a la que pertenece la provincia.
En las Provincias Insulares los recursos deberán figurar en los catálogos diferenciados por Islas, constando en primer lugar la capitalina. Dentro de cada isla, se colocará en primer lugar el núcleo urbano principal y a continuación el resto de los municipios o localidades por orden alfabético.
H) Relación de los servicios de información, urgencias y ambulancias disponibles en las restantes provincias, a fin de facilitar su utilización en caso de desplazamiento de los beneficiarios.
I) Cuadros resumen con los medios por niveles de Atención Especializada ofertada, indicando el nombre del hospital y el municipio en el que se localiza.
J) Índice de facultativos por orden alfabético e índice de centros concertados.
K) Información general y normas de uso establecidas en el concierto.
La información mínima a incluir en este apartado se estructurará y ordenará de acuerdo a los siguientes epígrafes:
1. Identificación para el acceso a los medios concertados/Tarjeta Sanitaria.
2. Normas de utilización de los medios de la entidad, incluida la libre elección de facultativo y centro concertado, y la relación de servicios que precisan autorización previa de la entidad y forma de obtención.
3. Especificaciones relativas a determinados servicios: Asistencia domiciliaria. Asistencia en régimen de hospitalización, incluida la hospitalización de día y domiciliaria.
4. Transporte para la asistencia sanitaria. modalidades y requisitos para su utilización.
5. Garantía de accesibilidad a los medios.
6. Utilización de medios no concertados.
7. Asistencia urgente de carácter vital.
8. Instrucciones para la utilización de los Servicios de Atención Primaria del Sistema Público en el Medio Rural, en régimen ambulatorio, domiciliario y de urgencia, en los términos previstos en los Convenios suscritos con los Servicios de Salud de las Comunidades Autónomas o, en su caso, cuando no se hayan formalizado Convenios.
En anexo aparte se incluirá la relación detallada de los municipios afectados por dicho Convenio en el ámbito provincial.
9. Servicios que, en cada municipio, ofrezca la entidad por encima de las exigencias establecidas en el concierto, que constituirá su oferta diferenciada de servicios, como elemento para facilitar la elección de entidad por parte de los titulares.
3.6.3 Responsabilidad en la edición de los catálogos de Servicios y de la información web de la entidad.
A) La entidad editará bajo su responsabilidad los catálogos de Servicios.
B) Antes del 20 de diciembre anterior al inicio de cada año de vigencia del concierto, la entidad deberá entregar en los Servicios Centrales del ISFAS los catálogos de servicios correspondientes a todas las provincias en formato electrónico y, en las Delegaciones del ISFAS, el de la correspondiente provincia en el formato y número de ejemplares que se establecen en la cláusula 3.6.1. Asimismo, a partir del 1 de enero, facilitará a los titulares y beneficiarios que lo soliciten el catálogo de servicios de la correspondiente provincia en edición de papel o en formato electrónico, a elección del beneficiario, mediante su envío a la dirección postal o electrónica que indique el interesado o poniéndolo a su disposición en los locales y delegaciones de la entidad. La entrega deberá efectuarse en un plazo no superior a siete días naturales desde la solicitud.
C) La entidad debe disponer de una sección específica en su página web que informe a los beneficiarios del ISFAS sobre el contenido de los catálogos de Servicios correspondientes a todas las provincias, incluido el número de teléfono del Centro Coordinador de Urgencias y Emergencias de la entidad, previsto en la cláusula 3.1.1.D) diferenciándolo claramente de otros números de teléfono de información o de servicios de la entidad.
D) Para evitar confusiones con las prestaciones ofrecidas a asegurados ajenos al presente concierto, esta información deberá aparecer en una sección específica del ISFAS, perfectamente identificable y accesible, e incluir para cada provincia los contenidos que aparecen especificados en la cláusula 3.6.2. La información de la página web deberá actualizarse siempre que existan modificaciones, según lo establecido en la cláusula 3.6.4, haciendo constar la fecha de la última modificación.
E) En el supuesto de que la entidad no cumpliera lo establecido en los dos párrafos anteriores, se obliga a asumir los gastos que se deriven de la utilización por los beneficiarios de los servicios que presten los centros y facultativos incluidos en el último catálogo vigente o en su página web.
F) Antes del 20 de diciembre de 2017, cuando por el cambio de concierto se produzcan bajas de centros o servicios hospitalarios en los catálogos, la entidad deberá entregar en los Servicios Centrales y en cada Servicio Provincial afectado un documento donde se haga constar el detalle a nivel provincial de los centros y servicios hospitalarios que han dejado de estar concertados.
En el caso de que la entidad no procediera a hacer la referida entrega o haciéndola no incluyera a un determinado centro o servicio, se entenderá que el mismo continúa concertado.
3.6.4 Oferta de medios.
A) El catálogo de servicios de la entidad se mantendrá estable a lo largo de la vigencia del concierto. La oferta de medios de la entidad únicamente podrá ser alterada por las altas que se produzcan y aquellas bajas debidamente acreditadas y autorizadas por el ISFAS que se deban al fallecimiento o incapacidad del facultativo para el ejercicio de su profesión, por cese de actividad o traslado a otro municipio, a petición del especialista o centro.
En estos supuestos, la baja deberá ser comunicada a los Servicios Centrales del ISFAS con 30 días de antelación a la fecha en que efectivamente se vaya a producir, salvo que sea sobrevenida, justificando por escrito el motivo de la misma. Además, si la baja autorizada afecta a centros o servicios hospitalarios, la entidad debe remitir a las correspondientes Delegaciones del ISFAS la relación de titulares y beneficiarios que están siendo atendidos en dichos centros o servicios.
La entidad está obligada a sustituir en el menor plazo posible al profesional o centro, debiendo comunicar a la Subdirección de Prestaciones y a la correspondiente Delegación del ISFAS el profesional o centro que haya de sustituir a la baja producida.
B) El ISFAS podrá autorizar la baja de algún medio por otras causas, debidamente acreditadas por la entidad que justifiquen la misma, y, siempre que el medio sea sustituido. Si la baja afecta a centros o servicios, el ISFAS podrá solicitar a la entidad la remisión de la relación de beneficiarios que estén siendo atendidos en dichos centros o servicios.
Cuando la entidad solicite la autorización para dar de baja algún medio y el ISFAS, una vez analizado el supuesto, no la aprecie como justificada, lo comunicará a la entidad e implicará que dicho medio siga considerándose a todos los efectos como medio de la misma durante la vigencia del concierto y, en consecuencia, continúe siendo utilizable por los titulares y beneficiarios por cuenta de la entidad, teniendo en cuanta que, si no se diera respuesta en el plazo de 30 días se entenderá que existe conformidad con la baja.
En cualquiera de los supuestos previstos en los apartados anteriores, la entidad deberá editar una adenda al catálogo de servicios que incorpore las modificaciones producidas, la cual será publicada en la web de la entidad así como, en su caso, en otros medios de comunicación.
C) Si se produce cualquier baja sobre la oferta de medios, los beneficiarios con asistencia en curso tendrán derecho a continuar utilizando los medios incluidos en el catálogo de servicios vigente hasta ese momento, durante el periodo previsto en la cláusula 3.6.5, correspondiendo a la entidad asumir el abono de los gastos que pudieran facturarse por la utilización de tales servicios.
La entidad deberá informar por escrito a cada uno de los pacientes afectados, sobre su derecho a mantener el tratamiento y la continuidad asistencial en dicho centro o servicio, con cargo a la entidad, de acuerdo con lo previsto en la cláusula 3.6.5. en un plazo no superior a siete días naturales, a contar desde la fecha de la baja del centro o servicio.
Cuando la entidad no atendiera el abono de estos gastos, directamente a los correspondientes especialistas o servicios, el ISFAS podrá autorizar su abono por el procedimiento previsto en la cláusula 6.5.4 del concierto, mediante Acuerdo del Subdirector de Prestaciones del ISFAS que se notificará a la entidad, sin perjuicio de las compensaciones que hubiera de asumir, conforme a las previsiones recogidas en la cláusula 6.7.
3.6.5 Principio de continuidad asistencial.
A) Independientemente de lo previsto en la cláusula 3.6.4, si se produce la baja de algún profesional del catálogo de servicios, la entidad garantizará la continuidad asistencial con el mismo facultativo a los pacientes en tratamiento de procesos patológicos graves durante los seis meses siguientes a la fecha en que la baja se hubiera producido, siempre que el facultativo pueda continuar el ejercicio de su profesión y hubiese conformidad por su parte.
B) Si la baja se refiere a un centro sanitario o servicio hospitalario, la entidad garantizará a los pacientes que están siendo atendidos de un determinado proceso la continuidad del tratamiento del mismo en ese centro o servicio, durante todo el tiempo que persista la necesidad del mismo o hasta que se haya obtenido el alta del proceso. Dicha continuidad asistencial se extenderá en cualquier caso por un período máximo de un año siempre que la entidad disponga de una alternativa asistencial válida para tratar ese proceso patológico.
C) La entidad deberá informar por escrito a cada uno de los pacientes afectados, sobre su derecho a mantener el tratamiento y la continuidad asistencial en dicho centro o servicio, con cargo a la entidad, de acuerdo con lo previsto en el apartado anterior en un plazo no superior a siete días naturales, a contar desde la fecha de la baja del centro o servicio.
D) Cuando por el cambio de concierto se produzcan bajas de centros o servicios hospitalarios en las especialidades de Oncología y Psiquiatría, así como de los servicios de diálisis, con respecto al catálogo de servicios de 2017, el período máximo previsto en el apartado B) será de 24 meses, en idénticas condiciones que la misma prevé, así como las establecidas sobre el deber de información en el apartado C).
F) Cuando a la finalización de este concierto la entidad suscriba el concierto de asistencia sanitaria que lo sustituya, deberá atender las obligaciones previstas en esta cláusula 3.6.5.
3.6.6 Información relativa a los medios disponibles. La entidad deberá facilitar al ISFAS la información relativa a los medios disponibles para facilitar las prestaciones que son objeto del concierto, en soporte informático. Esta información se facilitará en una base de datos con la estructura que se establece en el anexo 5.
3.7 Libertad de elección de facultativo y centro. Los beneficiarios podrán elegir libremente facultativo y centro de entre los que figuran en los catálogos de Servicios de la entidad en todo el territorio nacional.
A petición del beneficiario, la entidad facilitará su derivación a los centros o servicios donde le pueda ser prestada la asistencia que precise, sin perjuicio del derecho a la libertad de elección de servicios concertados.
3.8 Hospitales militares. A solicitud del beneficiario, la entidad autorizará a su cargo cualquier tratamiento o internamiento en un hospital de la Defensa.
4.1 Norma general. De conformidad con lo establecido en los artículos 14 del texto refundido de la Ley sobre Seguridad Social de las Fuerzas Armadas, aprobado por el Real Decreto Legislativo 1/2000, de 9 de junio, y 62 de su Reglamento General, en relación con la cláusula 3.1. del presente concierto, cuando un beneficiario, por decisión propia o de sus familiares, utilice medios ajenos a la entidad, deberá abonar, sin derecho a reintegro, los gastos que puedan ocasionarse, excepto en los casos de denegación injustificada de asistencia y en los de asistencia urgente de carácter vital.
4.2 Denegación injustificada de asistencia.
4.2.1 Supuestos de denegación injustificada de asistencia. A los fines previstos en el artículo 62 del Reglamento General de la Seguridad Social de las Fuerzas Armadas, se considerará que se produce denegación injustificada de asistencia en los siguientes casos:
A) Cuando la entidad no autorice o no ofrezca una solución asistencial válida antes de que concluya el quinto día hábil siguiente a la fecha de solicitud del beneficiario de alguna de las prestaciones o servicios recogidas en el anexo 2, en el nivel que corresponda, y que haya sido prescrita por un medico concertado, o deniegue una prestación incluida en la cartera de servicios cubierta por este concierto. La respuesta de la entidad deberá realizarse por escrito o por cualquier otro medio que permita dejar constancia de la misma.
B) Cuando no se cumplan los requisitos de disponibilidad de medios previstos en la cláusula 3.2 del presente concierto.
En este supuesto, el beneficiario podrá acudir a los facultativos o centros privados que existan en el nivel correspondiente, o de no existir éstos, a los correspondientes servicios públicos, de conformidad con lo estipulado en la cláusula 3.4 y, sin necesidad de comunicar a la entidad el comienzo de la asistencia recibida, tendrá derecho a que la entidad asuma los gastos ocasionados.
C) Cuando el beneficiario solicite autorización a la entidad para acudir a un facultativo o centro no concertado (previa prescripción por escrito de un facultativo de la entidad con exposición de las causas médicas justificativas de la necesidad de remisión al medio no concertado) y la entidad ni lo autorice ni ofrezca una alternativa asistencial válida con sus medios antes de que concluya el décimo día hábil siguiente a la presentación de la solicitud de autorización.
Si ofrece medios propios o concertados, la oferta debe especificar expresamente el facultativo, servicio o centro que vaya a asumir la asistencia y que puede llevar a cabo la técnica diagnóstica o terapéutica prescrita.
Si la entidad autoriza la remisión a un facultativo o centro no concertados, debe asumir los gastos ocasionados por el proceso asistencial, sin exclusiones. No obstante, transcurridos seis meses desde el inicio de la asistencia, el beneficiario deberá solicitar a la entidad la renovación de la prestación o la continuidad de la asistencia, a fin de que, antes de que concluya el décimo día hábil siguiente a la fecha de solicitud, la entidad autorice la renovación o bien ofrezca una alternativa asistencial válida con sus medios.
D) Cuando un beneficiario haya acudido o esté ingresado en un centro de la entidad para recibir asistencia y según criterio del facultativo que le atienda no existan o no estén disponibles los recursos asistenciales necesarios. En este supuesto se presume que se produce una situación de denegación injustificada de asistencia cuando desde el medio de la entidad se haya remitido al paciente a centro no concertado.
E) Cuando el beneficiario esté ingresado en un centro no concertado a causa de una situación médica que requiera una atención inmediata de urgencia, y éste (o los familiares o terceros responsables) lo comunique a la entidad dentro de las 48 horas posteriores al ingreso y no le ofrezca una solución asistencial válida antes de que concluyan las 48 horas siguientes a la comunicación, bien comprometiéndose a asumir los gastos que se ocasionen, bien gestionando su traslado a un centro de la entidad, propio o concertado, siempre que el traslado sea médicamente posible
La solicitud a la entidad se realizará por un medio que permita dejar constancia de la misma (preferiblemente a través de su Centro Coordinador de Urgencias) y en la misma se hará constar una breve descripción de los hechos y circunstancias en que se ha producido el ingreso.
4.2.2 Obligaciones de la entidad.
A) En cualquiera de los supuestos señalados en la cláusula anterior la entidad abonará los gastos ocasionados por la asistencia del beneficiario directamente a los correspondientes servicios, dentro de los diez días naturales siguientes a la fecha en que el beneficiario presente ante la entidad la oportuna reclamación por escrito.
Cuando el beneficiario hubiera realizado el pago, la entidad deberá proceder al correspondiente reintegro en el mismo plazo.
En el supuesto contemplado en el apartado E) de la cláusula 4.2.1, el titular o beneficiario deberá hacerse cargo de los gastos ocasionados por la asistencia hasta su traslado al centro propio o concertado si la entidad hubiera procedido a éste en el plazo establecido.
B) Cuando la entidad ofrezca medios propios o concertados, la oferta debe gestionarse por la entidad, especificando el nombre del facultativo, servicio o centro que vaya a asumir la asistencia y que pueda llevar a cabo la técnica diagnóstica o terapéutica prescrita.
C) Cuando el beneficiario haya acudido a medios no concertados a consecuencia de una denegación de asistencia ocasionada porque la entidad no hubiera ofrecido una alternativa asistencial válida en los plazos establecidos en la anterior cláusula 4.2.1, o porque hubiera autorizado la remisión a un facultativo o centro no concertado, la entidad debe asumir, sin exclusiones, los gastos ocasionados por el proceso asistencial hasta el alta del mismo. No obstante, transcurrido un año desde la denegación de asistencia o desde la fecha de la última autorización de la asistencia, el beneficiario deberá solicitar a la entidad la renovación de la continuidad de la asistencia, a fin de que, antes de que concluya el décimo día hábil siguiente a la presentación, la autorice u ofrezca una alternativa asistencial válida con sus medios, conforme a las especificaciones que se establecen en la cláusula 4.2.1.
D) Cuando la entidad reciba del titular o beneficiario la comunicación de la asistencia prestada en medios ajenos por alguna de las circunstancias previstas en la cláusula 4.2.1, realizará las gestiones oportunas ante el proveedor para que emita la correspondiente factura a nombre de la entidad y se hará cargo de los gastos ocasionados por dicha asistencia.
4.2.3 Reclamaciones. El beneficiario podrá presentar reclamación en la Delegación del ISFAS correspondiente, cuando la entidad incurra en alguno de los supuestos de denegación injustificada de asistencia previstos en la cláusula 4.2.1 o cuando no hubiera efectuado el reintegro o el pago directo de los gastos ocasionados en los plazos señalados en la cláusula 4.2.2.
4.2.4 Otros efectos. La aceptación por la entidad o, en su caso, la declaración por el ISFAS de que existe un supuesto de denegación injustificada de asistencia, no supone la aceptación o declaración, respectivamente, de que haya existido denegación de asistencia a otros fines civiles o penales, para lo que, en su caso, el beneficiario habrá de acudir a la vía jurisdiccional ordinaria correspondiente.
4.3 Asistencia urgente de carácter vital.
4.3.1 Concepto y requisitos. A los fines igualmente previstos en el artículo 62 del Reglamento General de la Seguridad Social de las Fuerzas Armadas, se considera situación de urgencia de carácter vital aquélla en que se haya producido una patología cuya naturaleza y síntomas hagan presumible un riesgo vital inminente o muy próximo o un daño irreparable para la integridad física de la persona, de no obtenerse una actuación terapéutica de inmediato. Para apreciar la concurrencia de esta circunstancia se tendrá en cuenta lo establecido en el anexo 3.
Para que el titular o beneficiario tenga derecho a la cobertura de los gastos producidos por utilización de medios ajenos a la entidad en situación de urgencia vital, debe concurrir que el facultativo o centro ajeno al que se dirija o sea trasladado el paciente sea razonablemente elegido, teniendo en cuenta las circunstancias de lugar y tiempo en que la patología se haya producido, así como la capacidad de decisión del enfermo y, en su caso, de las personas que hayan prestado los primeros auxilios.
4.3.2 Asistencia por accidente en Acto de Servicio y otras situaciones especiales de urgencia. Se considera siempre que reúne la consideración de urgencia vital y que la asistencia recibida, de haberse utilizado medios ajenos, posee también el requisito previsto en el segundo párrafo de la cláusula anterior, las siguientes situaciones especiales:
A) La asistencia que precisen los titulares del ISFAS con motivo de accidente en acto de servicio o en el ejercicio de las funciones propias de su actividad o como consecuencia o con ocasión de actos cometidos por personas integradas en bandas o grupos organizados y armados.
B) Cuando el beneficiario se encuentre en la vía o lugares públicos y los equipos de emergencias sanitarias públicos (112, 061, etc.) sean activados por persona distinta a aquél o a sus familiares en caso de que se encuentre acompañado.
C) Cuando la activación de los equipos de emergencias sanitarias públicos sea realizada por los cuerpos de seguridad del Estado u otras estructuras de emergencias no sanitarias (bomberos, etc.).
D) Cuando el beneficiario sufra un accidente de tráfico o accidente de servicio y sea atendido por los equipos de emergencias sanitarias públicos en el lugar donde se ocasione.
E) Cuando el beneficiario resida en un centro de mayores asistido o en un centro para crónicos y los equipos de emergencias sanitarias públicos sean activados por el personal del centro, o cuando aquél resida en su domicilio particular y estos equipos sean activados por un Servicio de teleasistencia de financiación pública, en ambos casos siempre y cuando aquél o su familia hayan comunicado al centro o servicio su adscripción a la entidad a efectos de su asistencia sanitaria.
4.3.3 Alcance. La situación de urgencia de carácter vital se extiende desde el ingreso hasta el alta hospitalaria del paciente (incluyendo los posibles traslados a otros centros no concertados, por causas asistenciales ineludibles), salvo en los dos supuestos siguientes:
A) Cuando la entidad, con la conformidad del facultativo que estuviese prestando la asistencia, ofrezca una alternativa asistencial que posibilite el traslado del paciente a un centro propio adecuado y el enfermo o sus familiares responsables se nieguen a ello.
B) Cuando el paciente sea trasladado a un segundo centro ajeno y no existan causas que impidan su traslado a un centro de la entidad.
4.3.4 Comunicación a la entidad. El beneficiario u otra persona en su nombre comunicará a la entidad la asistencia recibida con medios ajenos por cualquier medio que permita dejar constancia de la comunicación, aportando el correspondiente informe médico de urgencias, dentro de las 48 horas siguientes al inicio de la asistencia, salvo que concurran circunstancias excepcionales, debidamente justificadas, sin perjuicio de que el uso de esos medios esté cubierto siempre en caso de urgencia vital.
4.3.5 Obligaciones de la entidad. Cuando la entidad reciba la comunicación de la asistencia de un beneficiario en medios no concertados prevista en la cláusula anterior, deberá contestar, dentro de las 48 horas siguientes a la recepción de la comunicación, y por cualquier medio que permita dejar constancia de la misma, si reconoce la existencia de la situación de urgencia vital y, por tanto, acepta el pago de los gastos producidos o si, por el contrario, no se considera obligada al pago por entender que no ha existido una situación de urgencia de carácter vital.
En el supuesto de que la entidad reconozca la existencia de la situación de urgencia vital deberá comunicar al proveedor que se hace cargo directamente de los gastos ocasionados, a fin de que por parte de éste se emita la correspondiente factura a la entidad. Si el titular o beneficiario hubiera abonado los gastos, la entidad deberá efectuar el reintegro dentro de los diez días naturales siguientes a la fecha en que solicite el reintegro presentando los justificantes de los gastos.
En el supuesto de que la entidad no se considere obligada al pago por entender que no ha existido la situación de urgencia vital, emitirá, en un plazo máximo de siete días naturales, informe argumentando y fundamentando tal circunstancia y dará traslado del mismo al beneficiario y a la Delegación del ISFAS.
4.3.6 Reclamaciones. El beneficiario podrá presentar reclamación en la correspondiente Delegación del ISFAS cuando la entidad incumpla las obligaciones previstas en la cláusula 4.3.5, en caso de discrepancia con el criterio de la entidad o ante la falta de respuesta en el plazo establecido al efecto.
4.4 Transporte en medios ajenos para la asistencia sanitaria en los supuestos de denegación injustificada de asistencia y de urgencia vital. Cuando en los supuestos de denegación injustificada de asistencia y de urgencia vital fuera necesaria la utilización de medios ajenos de transporte, tanto sanitario como ordinario, las condiciones y requisitos serán las establecidas en las cláusulas 2.4.3 y 2.7.
El beneficiario tendrá derecho a que la entidad abone los gastos ocasionados por dicho traslado. El pago deberá efectuarse dentro del plazo de los diez días naturales siguientes a la fecha en que el beneficiario presente ante la entidad la oportuna reclamación por escrito, acompañando los justificantes de dichos gastos.
4.5 Asistencia transfronteriza. En los límites y condiciones establecidos en el Real Decreto 81/2014, de 7 de febrero, por el que se establecen normas para garantizar la asistencia sanitaria transfronteriza, y por el que se modifica el Real Decreto 1718/2010, de 17 de diciembre, sobre receta médica y órdenes de dispensación, y en la normativa específica del ISFAS, especialmente en la Resolución 4B0/38026, de 19 de febrero, por la que se regula la asistencia sanitaria fuera del territorio nacional, los beneficiarios podrán solicitar el reembolso de gastos por asistencia sanitaria transfronteriza a través de las Delegaciones del ISFAS.
El procedimiento para la solicitud y el reconocimiento de la prestación se establecen en el anexo 7.
Cuando se reconozca el derecho al reembolso de gastos por asistencia sanitaria transfronteriza a un beneficiario adscrito a la entidad, el ISFAS repercutirá a la misma el importe de los gastos que correspondan a prestaciones que sean objeto del concierto, por el procedimiento establecido en la cláusula 6.5.4.
En ningún caso se repercutirán a la entidad los gastos que correspondan a la dispensación ambulatoria de productos dietéticos, material ortoprotésico, medicamentos y otros productos sanitarios que sean objeto de las prestaciones con productos dietéticos, ortoprotésica y farmacéutica, para tratamientos ambulatorios.
5.1 Información y documentación.
5.1.1 Normas generales.
1) A fin de que el ISFAS disponga de la información necesaria para la evaluación de las prestaciones sanitarias que han de ser cubiertas por este concierto, su planificación y toma de decisiones, la entidad facilitará todos los datos sobre los servicios prestados a los titulares y beneficiarios que se especifican en este capítulo. Igualmente lo hará sobre aquéllos no especificados que, durante la vigencia del concierto, pudieran ser demandados por el Ministerio de Sanidad, Servicios Sociales e Igualdad en el contexto de desarrollo del Sistema de Información del Sistema Nacional de Salud o por cualquier otro organismo competente en cumplimiento de la normativa vigente.
2) La entidad se obliga a requerir de sus profesionales la cumplimentación de cuantos documentos se especifican en este capítulo.
3) Asimismo, la entidad se obliga a cumplir y hacer cumplir a los profesionales y centros sanitarios incluidos en su catálogo de servicios todos los requisitos establecidos en la Ley Orgánica 15/1999, de 13 de diciembre, de Protección de Datos de Carácter Personal y en su normativa de desarrollo, en relación con la información y documentación sanitaria relativa a los titulares y beneficiarios del ISFAS, así como a salvaguardar el ejercicio de los derechos de los pacientes recogidos en el artículo 10 de la Ley 14/1986, de 25 de abril, General de Sanidad y en la Ley 41/2002, de 14 de noviembre, reguladora de la Autonomía del Paciente y de derechos y obligaciones en materia de Información y documentación clínica, prestando especial atención a lo referente al consentimiento informado y al respeto de las instrucciones previas, conforme a lo dispuesto en los artículos 10 y 11 de la citada Ley 41/2002.
5.1.2 Información general sobre actividad.
A) Información sobre actividad/coste. La entidad dispondrá de un sistema de información que permita conocer el número, tipo y coste de los servicios proporcionados a los beneficiarios del ISFAS con medios propios o concertados.
La entidad facilitará al ISFAS, en soporte informático o por procedimientos telemáticos, los datos sobre actividad asistencial, con la estructura y el formato que aparece recogido en el anexo 4.
Los datos deberán presentarse con la periodicidad prevista en el citado anexo, dentro de los tres meses siguientes a la finalización del periodo correspondiente.
B) Información sobre transporte sanitario no urgente. La entidad dispondrá de un sistema de información que permita conocer el número de pacientes que han hecho uso del transporte sanitario no urgente regulado en la cláusula 2.7.2.
Dichos datos deberán remitirse al ISFAS con las características y periodicidad establecidas en el anexo 4.
5.1.3 Información económica.
4) La entidad deberá facilitar, a requerimiento del ISFAS, los datos estadísticos establecidos de las cuentas satélites del gasto sanitario público del Plan Estadístico Nacional, así como aquellos otros datos que sean solicitados por el Ministerio de Sanidad, Servicios Sociales e Igualdad para el Sistema de Información Sanitaria del Sistema Nacional de Salud. Todo ello en el formato y con la periodicidad que se determine por el ISFAS, para su posterior traslado al citado Ministerio.
5.1.4 Información sobre asistencia hospitalaria.
A) La entidad requerirá a sus centros propios o concertados, detallados en sus catálogos de Servicios, que cumplimenten el informe de alta, al finalizar la estancia en una institución hospitalaria, la asistencia por cirugía mayor ambulatoria u otras asistencias, según lo previsto en el Real Decreto 1093/2010, de 3 de septiembre, por el que se aprueba el conjunto mínimo de datos de los informes clínicos en el Sistema Nacional de Salud.
B) En las autorizaciones de ingreso en centro hospitalario o de cirugía mayor ambulatoria que emita, la entidad se ocupará de informar a los beneficiarios de este concierto de que sus datos de salud pueden ser tratados por el ISFAS para los fines establecidos, siempre con las recomendaciones y cautelas establecidas por la Ley Orgánica 15/1999, de 13 de diciembre, de Protección de Datos de Carácter Personal y su normativa de desarrollo.
5.1.5 Información sobre medios sanitarios.
5) En los años de vigencia del concierto, la entidad remitirá al ISFAS en formato electrónico la información actualizada de los medios propios y concertados que haya ofertado para la suscripción del mismo. Dicha remisión se realizará con arreglo a las instrucciones dictadas por el ISFAS y con arreglo a lo previsto en el anexo 5.
5.1.6 Documentación clínica.
A) La información a que se refiere la cláusula 5.1.4. se ha de conservar durante el tiempo que la legislación establezca en soporte papel y/o soporte informático. En cualquier caso deberá cumplirse con los requisitos legales ya referidos en la cláusula 5.1.1.
B) El informe de alta, en cualquier tipo de modalidad asistencial, será entregado en mano al paciente o, por indicación del médico responsable, al familiar o tutor legal, en el momento en que se produzca el alta del centro sanitario o del proceso del que esté siendo atendido en consulta externa. Asimismo, se le proveerá de una copia para su entrega al médico responsable del seguimiento del paciente en el ámbito extrahospitalario, mientras que otra copia del informe de alta quedará archivada en la historia clínica.
Junto con el informe de alta, el paciente recibirá instrucciones para el correcto seguimiento del tratamiento y establecimiento de los mecanismos que aseguren la continuidad y la seguridad de la atención y de los cuidados.
C) También se entregará, a petición del interesado, una copia de su historia clínica o determinados datos contenidos en la misma, sin perjuicio de la obligación de su conservación en el centro sanitario, dejando constancia escrita de todo el proceso y garantizando, en todo caso, la confidencialidad de la información relacionada con el proceso y la estancia del paciente en instituciones sanitarias, según establece la Ley 41/2002, de 14 de noviembre, reguladora de la autonomía del paciente y de derechos y obligaciones en materia de información y documentación clínica.
La documentación indicada se incluirá en la historia clínica digital, interoperable con el resto del Sistema Nacional de Salud, a medida que se vaya desarrollando.
5.1.7 Otra documentación sanitaria. La entidad se ocupará activamente de que los profesionales y centros sanitarios incluidos en sus catálogos de Servicios cumplan con las siguientes obligaciones:
a) Cumplimentar los informes médicos precisos establecidos por el ISFAS para la valoración de la baja inicial por enfermedad, accidente o riesgo durante el embarazo y maternidad y su continuidad y, en su caso, concesión de las licencias correspondientes de los funcionarios. En dichos informes el diagnóstico deberá figurar codificado, siguiendo la clasificación internacional de enfermedades CIE-9-MC, salvo que el ISFAS determine expresamente otro sistema de codificación.
b) Colaborar en los procedimientos dirigidos a la comprobación de la patología que originó una incapacidad o licencia por enfermedad y sus prórrogas.
c) Facilitar los antecedentes e informes médicos previstos en el apartado quinto de la Resolución de la Secretaría de Estado para la Administración Pública de 29 de diciembre de 1995, y demás normas concordantes, para la tramitación de los procedimientos de jubilación de titulares funcionarios civiles por incapacidad permanente para el servicio.
d) Editar y emitir las órdenes de dispensación hospitalaria, con arreglo a las especificaciones y criterios establecidos por la normativa vigente garantizando que los profesionales prescriptores de dichas órdenes y de las recetas médicas disponen de sellos identificativos que permitan su legibilidad.
e) Emitir los informes médicos exigidos por el ISFAS a sus beneficiarios para determinadas prestaciones sanitarias, sociales o complementarias de éstas.
f) Emitir la documentación o certificación médica de nacimiento, defunción y demás extremos para el Registro Civil, y otros informes o certificados sobre el estado de salud exigibles por disposición legal o reglamentaria.
g) Realizar las prescripciones de material ortoprotésico en el documento normalizado que se establezca, haciendo constar el código del producto ortoprotésico que se prescriba, que figura en el catálogo del ISFAS sobre material ortoprotésico.
Para facilitar el cumplimiento de estas obligaciones y su adecuación a los correspondientes procedimientos, la entidad distribuirá entre los profesionales y centros sanitarios las instrucciones y documentación que a tal efecto sean facilitadas por el ISFAS.
5.2 Receta electrónica e historia clínica digital.
5.2.1 La entidad promoverá la implantación de la receta electrónica que deberá ser interoperable con el resto del Sistema Nacional de Salud y su utilización por todos los profesionales y centros incluidos en los medios de la entidad, de forma que la información pertinente sea accesible desde cualquier punto de atención sanitaria, público o privado, con las debidas medidas de seguridad y protección de datos de carácter personal.
5.2.2 Mediante Resolución de la Secretaria General Gerente del ISFAS se fijarán los objetivos sobre las etapas a cubrir en este proyecto, cuyo cumplimiento conllevará la percepción del incentivo económico previsto en la cláusula 7.4.3.
5.3 Calidad de la asistencia sanitaria.
5.3.1 Consideraciones generales. El ISFAS, como parte integrante del Sistema Nacional de Salud en su condición de entidad Gestora del Régimen Especial de la Seguridad Social de las Fuerzas Armadas, impulsa una política global de calidad para la mejora de la asistencia sanitaria a su colectivo protegido, dentro de las directrices generales establecidas por la Ley 16/2003, de 28 de mayo. Para garantizar la implantación de las políticas de calidad del Sistema Nacional de Salud, durante la vigencia del concierto se establecen las líneas de actuación que se señalan en las cláusulas siguientes.
En estas líneas de actuación se establecen unos objetivos específicos de calidad a los que se vinculan unos incentivos económicos de acuerdo con lo previsto en la cláusula 7.4. La entidad promoverá la implicación de sus profesionales, adoptando las medidas que considere más eficaces para estimular y garantizar la consecución de estos objetivos.
5.3.2 Adaptación a las estrategias del Sistema Nacional de Salud. El Ministerio de Sanidad, Servicios Sociales e Igualdad ha impulsado, en colaboración con las Comunidades Autónomas, Sociedades Científicas y expertos, planes y estrategias en relación con distintas enfermedades o problemas de salud, debiendo promoverse la incorporación de los principios que inspiran estas estrategias en el ámbito de la asistencia concertada, por lo que deben guiar la actividad que es objeto del concierto.
La entidad elaborará planes para la adaptación de las estrategias sobre cancer, cuidados paliativos, ictus y cardiopatía isquémica, que presentará en la Subdirección de Prestaciones, antes del día 1 de octubre de 2018.
La asistencia del colectivo del ISFAS se adaptará a las citadas estrategias, siguiendo las mismas directrices y objetivos fijados para la asistencia que se preste a colectivos de otras mutualidades de funcionarios con las que mantenga concierto de asistencia sanitaria.
5.3.3 Elaboración de protocolos de atención clínica. Para el desarrollo de estrategias de mejora de la calidad, la entidad deberá impulsar, en colaboración con sus profesionales, el desarrollo y aplicación de guías clínicas, protocolos y pautas de actuación, de acreditada y contrastada eficacia, relacionados con las patologías más prevalentes en la población, con el fin de que sirvan como instrumento de ayuda en la toma de decisiones clínicas, con el objetivo de contribuir a la mejora de la calidad asistencial y a la eficiencia en la utilización de recursos promoviendo su implantación efectiva en la práctica asistencial de los asegurados del ISFAS.
En el primer semestre de 2018, la entidad elaborará su protocolo de atención de urgencia que se presentará en la Subdirección de Prestaciones, antes del 1 de octubre de 2018.
5.3.4 Calidad de la prestación farmacéutica.
A) En cumplimiento de lo dispuesto en la legislación sanitaria, la entidad promoverá el uso racional del medicamento, desarrollando las actuaciones precisas para que sus profesionales indiquen o prescriban aquellos principios activos y productos sanitarios adecuados a la situación clínica del paciente, en las dosis y formas farmacéuticas acordes a sus requerimientos individuales, durante el periodo de tiempo necesario y al menor coste posible para los pacientes y para el ISFAS.
A tal efecto, y con el objetivo de mejorar la calidad y eficiencia de la prestación farmacéutica que se presta a los beneficiarios, la entidad fomentará la selección por sus profesionales de aquellos principios activos considerados dentro de su subgrupo terapéutico en los protocolos y guías farmacoterapéuticas del Sistema Nacional de Salud, colaborando en los procesos de revisión y control de las prescripciones en determinadas situaciones. En especial, la entidad promoverá entre los facultativos concertados la prescripción de los medicamentos de primera elección en determinadas patologías consideradas como más prevalentes.
Para ello, se han seleccionado cuatro indicadores centrados en subgrupos terapéuticos de especial relevancia: Antiulcerosos, hipolipemiantes, antihipertensivos y antiinflamatorios no esteroideos. Para la construcción de los indicadores se han tenido en cuenta, principalmente, tres criterios: la seguridad, la eficacia y la experiencia en su utilización.
B) En la cláusula 7.4.4 se establecen los objetivos e indicadores que se fijan para el seguimiento de la calidad de la prestación farmacéutica durante la vigencia de este concierto.
C) En el ámbito hospitalario, la entidad garantizará que los centros hospitalarios propios y concertados dispongan de herramientas y procedimientos normalizados de trabajo (comisiones, guías farmacoterapéuticas, protocolos) con metodología homologable a la del resto del Sistema Nacional de Salud, a efectos tales como la evaluación y selección de medicamentos, la conciliación de la medicación entre niveles asistenciales o la utilización de medicamentos en condiciones diferentes a las autorizadas en su ficha técnica.
En el caso de pacientes no ingresados, la entidad garantizará que la dispensación hospitalaria se realice en los mismos hospitales donde las órdenes de tratamiento hubieran sido prescritas, excepto cuando el medicamento deba dispensarse en los hospitales de la localidad o provincia de residencia del paciente para posibilitar el cumplimiento terapéutico o en aquellos otros supuestos excepcionales que puedan autorizarse por el ISFAS, en función de la naturaleza del medicamento y a la vista de las circunstancias y procedimientos a los que antes se ha hecho referencia.
D) En relación con la prescripción farmacéutica, la entidad impulsará la participación de sus facultativos en todas las medidas y actividades establecidas por el ISFAS para la mejora de la utilización de medicamentos y productos sanitarios y colaborará en los procedimientos que se inicien para verificar la adecuación de prescripciones individualizadas y en la adopción de las correspondientes medidas de control.
5.3.5 Calidad de la información. La entidad velará porque los facultativos informen correctamente a los pacientes de todo lo referente a su enfermedad y proceso asistencial, garantizando el cumplimiento de todos los principios recogidos en la Ley 41/2002, de 14 de noviembre, reguladora de la Autonomía del Paciente y de derechos y obligaciones en materia de Información y Documentación Clínica. En especial velará por que se lleve a cabo el consentimiento informado en cuantos procedimientos lo requieran así como que se cumpla con las instrucciones previas cuando el paciente haya formalizado su testamento vital.
5.3.6 Evaluación de la calidad de los procesos asistenciales y de centros sanitarios. En el marco de un proceso de mejora continua de la calidad asistencial se impulsarán sistemas de evaluación, mediante la implantación en los centros propios o concertados por la entidad de los sistemas de acreditación y/o certificación establecidos en las Comunidades Autónomas o mediante la certificación ISO, los criterios de acreditación hospitalaria de la Joint Commission o la evaluación externa del modelo EFQM (Fundación Europea para la Gestión de la Calidad).
6.1 Naturaleza y régimen jurídico del concierto.
6.1.1 El presente concierto tiene naturaleza administrativa de contrato de gestión de servicios públicos, de acuerdo con lo previsto en la disposición adicional vigésima del texto refundido de la Ley de Contratos del Sector Público, aprobado por el Real Decreto Legislativo 3/2011, de 14 de noviembre, y su régimen jurídico es el establecido en el texto refundido de la Ley sobre Seguridad Social de las Fuerzas Armadas y en el Reglamento General de la Seguridad Social de las Fuerzas Armadas, siendo su régimen de contratación el previsto en el artículo 119 del citado Reglamento.
Por lo tanto, el presente concierto se rige por:
a) El texto refundido de la Ley sobre Seguridad Social de las Fuerzas Armadas, aprobado por Real Decreto Legislativo 1/2000, de 9 de junio, especialmente las previsiones contenidas en su artículo 5.2 que señala que el régimen de los conciertos para la prestación de los servicios de asistencia sanitaria y farmacéutica será el establecido por esta Ley y sus normas de desarrollo, por la Ley General Presupuestaria en las materias que sea de aplicación y, supletoriamente, por la Ley de Organización y Funcionamiento de la Administración General del Estado.
b) El Reglamento General de la Seguridad Social de las Fuerzas Armadas, aprobado por Real Decreto 1726/2006, de 21 de diciembre, con especial referencia a la previsión recogida en su artículo 119, sobre el régimen de la contratación del Instituto Social de las Fuerzas Armadas.
c) El texto refundido de la Ley de Contratos del Sector Público, aprobado por el Real Decreto Legislativo 3/2011, de 14 de noviembre y por el Reglamento General de la Ley de Contratos de las Administraciones Públicas, aprobado por Real Decreto 1098/2001, de 12 de octubre (RGLCAP).
Supletoriamente, se aplicarán las restantes normas de derecho administrativo y, en su defecto, las normas de derecho privado.
6.1.2 Son relaciones basadas en el concierto:
A) Las relaciones entre el ISFAS y la entidad, con motivo del cumplimiento de los derechos y obligaciones establecidos en el presente concierto.
B) Las relaciones entre los beneficiarios y la entidad, con motivo del cumplimiento por la misma de las obligaciones señaladas en el presente concierto.
6.1.3 Las cuestiones que surjan en el ámbito de las relaciones enumeradas en el apartado B) de la cláusula anterior tendrán naturaleza administrativa y serán resueltas por el órgano del ISFAS que tenga atribuida la competencia, conforme al procedimiento que en este capítulo se determina. Contra cualquiera de los acuerdos que se dicten cabrá recurso de alzada ante la persona titular del Ministro de Defensa. El orden jurisdiccional competente, en su caso, será siempre el contencioso-administrativo.
6.1.4 Corresponde a la Gerencia del ISFAS la facultad de interpretar el concierto, resolver las dudas que ofrezca su cumplimiento, modificarlo por razones de interés público, acordar su resolución por incumplimiento de la entidad y determinar los efectos de ésta.
Asimismo corresponde a la Gerencia del ISFAS acordar las compensaciones económicas previstas en la cláusula 6.7 del presente concierto por incumplimientos parciales de las obligaciones de la entidad y valorar los incentivos a la calidad establecidos en la cláusula 7.4.
6.2 Naturaleza y régimen de las relaciones asistenciales.
6.2.1 El presente concierto no supone ni hace surgir ninguna relación entre el ISFAS y los facultativos o centros de la entidad que presten la asistencia. Las relaciones entre la entidad y los facultativos o centros son en todo caso ajenas al concierto.
6.2.2 Consecuentemente, son también ajenas al conjunto de derechos y obligaciones que determinan los fines del concierto y se configuran como relaciones autónomas entre las partes:
A) Las relaciones de los beneficiarios con los facultativos de la entidad por causa que afecte o se refiera al ámbito propio del ejercicio profesional de dichos facultativos.
B) Las relaciones de los beneficiarios con los centros de la entidad, por causa de la actividad asistencial de dichos medios o del funcionamiento de sus instalaciones o por motivo que afecte o se refiera al ámbito propio del ejercicio profesional de los facultativos que, bajo cualquier título, desarrollen actividad en dichos centros.
Las relaciones mencionadas en los apartados A) y B) precedentes seguirán siendo ajenas a los fines del concierto aun cuando, en virtud de las vinculaciones existentes entre los facultativos y centros y la entidad, puedan generar efectos directos o subsidiarios sobre éstas.
6.2.3 Las relaciones mencionadas en la cláusula precedente tendrán la naturaleza que, con arreglo a derecho, corresponda a su contenido, y el conocimiento y decisión de las cuestiones que puedan surgir en las mismas serán competencia de la jurisdicción ordinaria civil o, en su caso, de la penal.
6.3 Comisiones Mixtas.
6.3.1 Tipos y régimen de funcionamiento. Existirán Comisiones Mixtas Provinciales y una Comisión Mixta Nacional.
Su régimen de funcionamiento será el regulado en las cláusulas siguientes y, en lo no previsto en ellas, se aplicarán las previsiones recogidas en la Ley de Régimen Jurídico de las Administraciones Públicas y del Procedimiento Administrativo Común sobre funcionamiento de órganos colegiados.
6.3.2 Composición.
A) Las Comisiones Mixtas Provinciales estarán compuestas, por parte del ISFAS, por el Delegado territorial correspondiente, que las presidirá, y por un funcionario de la Delegación que actuará, además, como Secretario; y, por parte de la entidad, por uno o dos representantes de la misma con facultades decisorias suficientes. Podrá asistir a las reuniones el Asesor Médico de la Delegación del ISFAS.
B) La Comisión Mixta Nacional la integrarán de uno a tres representantes del ISFAS y de uno a tres representantes de la entidad, designados por las partes a tal fin, que contarán con poderes y representación suficiente. El presidente será el Subdirector de Prestaciones o el funcionario en quien delegue y como Secretario actuará un funcionario del ISFAS, con voz pero sin voto.
6.3.3 Funciones.
A. Las Comisiones Mixtas Provinciales y la Comisión Mixta Nacional, con composición paritaria, en su respectivo ámbito territorial tienen por cometido:
1. El seguimiento, análisis y evaluación del cumplimiento del presente concierto.
2. El conocimiento de las reclamaciones que pudieran formularse por los beneficiarios o, en su caso, de oficio por el ISFAS, con arreglo a lo previsto en el presente concierto.
3. El conocimiento y valoración de las iniciativas del ISFAS sobre las compensaciones económicas por incumplimientos parciales del concierto.
B. Además, corresponde a la Comisión Mixta Nacional:
1. El análisis de las iniciativas sobre las compensaciones económicas por incumplimientos parciales del concierto, en los términos estipulados en la cláusula 6.7.
2. El conocimiento de las incidencias o reclamaciones sobre deducciones por asistencia sanitaria transfronteriza.
A los efectos de los cometidos recogidos en los apartados A.2, B.1 y B.2 precedentes, se entiende que con la intervención de la entidad tiene lugar para la misma el cumplimiento del trámite establecido en el artículo 82 de la Ley 39/2015, de 1 de octubre, del Procedimiento Administrativo Común de las Administraciones Públicas.
Las funciones señaladas se desempeñarán por las Comisiones Mixtas Provinciales cuando las mismas se refieran al ámbito provincial y por la Comisión Mixta Nacional cuando afecten a todo el territorio nacional.
El conocimiento de las reclamaciones sobre asistencia sanitaria transfronteriza que pudieran formularse por los titulares o, en su caso, de oficio por el ISFAS queda reservado a la Comisión Mixta Nacional.
Si se trata de reclamaciones la distribución de funciones se acomodará a lo previsto en la cláusula 6.4.
6.3.4 Funcionamiento. El funcionamiento de las Comisiones Mixtas Provinciales se ajustará a las siguientes normas:
A) Siempre que hubiera asuntos a tratar, la Comisión celebrará reunión con carácter ordinario dentro de los diez primeros días de cada mes. Con carácter extraordinario, se reunirán a petición de una de las partes integrantes.
B) Si los representantes de la entidad no asisten a la reunión en la fecha señalada en la convocatoria, sin que medie causa debidamente justificada, se entenderá que, por incomparecencia de sus representantes, aquélla acepta los acuerdos que adopte el ISFAS en relación con los asuntos incluidos en el orden del día de la reunión.
En caso de que la falta de asistencia de los representantes de la entidad sea por causa debidamente justificada, la reunión se celebrará en el plazo de los dos días hábiles siguientes a la referida fecha.
C) De cada sesión se levantará Acta por el Secretario, cuyo proyecto, con su firma, se enviará inmediatamente a la entidad para su conocimiento, conformidad y devolución. Dicha devolución firmada por el representante de la entidad deberá realizarse en el plazo máximo de diez días naturales. Una vez firmada por el representante de la misma, se entenderá aprobada. De existir discrepancias sobre el contenido del acta, se solventarán mediante las gestiones oportunas entre ambas partes y, en todo caso, en la reunión siguiente.
El funcionamiento de la Comisión Mixta Nacional se ajustará a las mismas normas señaladas en para las Comisiones Provinciales, si bien las reuniones de carácter ordinario podrán convocarse a lo largo de todo el mes.
En lo no previsto, se aplicarán las normas de la Ley 40/2015, de 1 de octubre, de Régimen Jurídico del Sector Público sobre funcionamiento de los órganos colegiados
6.4 Procedimiento para las reclamaciones.
6.4.1 Los titulares y beneficiarios podrán reclamar del ISFAS que, con arreglo a lo previsto en la cláusula 6.1.3, acuerde la procedencia de alguna actuación por parte de la entidad, en los siguientes supuestos:
A) Cuando la entidad deniegue alguna de las autorizaciones específicamente contempladas en el concierto o cuando no conteste a la petición de las mismas y, además, no esté previsto un efecto positivo para dicha ausencia de contestación.
B) Cuando la entidad esté obligada a asumir directamente algún gasto o a reintegrar su importe y, previa petición del beneficiario, no lo haga así.
C) Cuando la entidad incumpla cualquier otra de las obligaciones que le corresponden según los términos del concierto.
No será utilizable esta vía administrativa para reclamaciones sobre cuestiones referentes a las relaciones mencionadas en la cláusula 6.2. En caso de plantearse, se contestará al interesado que, por razón de incompetencia del ISFAS, no resulta posible resolver sobre el fondo de la reclamación, con indicación de que puede formularse, si se estima oportuno, frente a los facultativos, centros o, si procede, ante la propia entidad, en la vía jurisdiccional ordinaria que corresponda según la naturaleza de los hechos.
En aquellos supuestos excepcionales en los que el beneficiario no pueda presentar reclamación y se haya producido una facturación a su nombre por una asistencia que la entidad podría estar obligada a asumir, el ISFAS podrá iniciar de oficio la reclamación ante la Comisión Mixta que considere oportuna.
6.4.2 Las reclamaciones se formularán por escrito ante la correspondiente Delegación territorial del ISFAS, acompañando cuantos documentos puedan fundamentarla.
6.4.3 Recibida cualquier reclamación, la Delegación del ISFAS, si considera inicialmente que existen razones para su estimación, realizará de manera inmediata las gestiones oportunas ante la entidad para obtener satisfacción a la misma. En caso de obtenerse respuesta favorable, que se reflejará en el expediente, se emitirá resolución del Delegado del ISFAS.
6.4.4 En caso de que las citadas gestiones no prosperen, la Delegación del ISFAS formalizará el oportuno expediente, lo incluirá en el Orden del día de la inmediata reunión de la Comisión Mixta Provincial y, estudiado el mismo, se levantará la correspondiente Acta en la que constarán necesariamente las posiciones del ISFAS y de la entidad sobre la reclamación planteada.
6.4.5 En todos los supuestos en que las posiciones de las partes que componen la Comisión Mixta Provincial fueran concordantes, la reclamación será resuelta por el Delegado del ISFAS correspondiente.
6.4.6 En caso de que existan discrepancias en el seno de la Comisión Mixta Provincial, el expediente se elevará para su estudio por la Comisión Mixta Nacional y será incluido en el Orden del día de la primera reunión que se celebre. Estudiado por la misma, resolverá la Gerencia del ISFAS, debiendo aplicarse el criterio resultante por la entidad en la gestión de las prestaciones que precisen los beneficiarios.
6.4.7 Cuando se sometan a la Comisión Mixta Nacional reclamaciones por temas similares que ya hayan sido resueltos previamente de forma favorable, con la conformidad de la entidad o por Resolución firme, la Subdirección de Prestaciones dictará resolución conforme al mismo criterio acordado con anterioridad.
6.4.8 Las resoluciones de las reclamaciones a que se refieren las cláusulas anteriores deberán quedar dictadas en un plazo máximo de seis meses, conforme a lo previsto en el artículo 3.2 del Real Decreto 1728/1994, de 29 de junio.
6.4.9 Las resoluciones dictadas por los Delegados y por la Gerencia del ISFAS serán notificadas a la entidad y a los interesados. Contra ellas podrá interponerse recurso de alzada, ante la persona titular del Ministerio de Defensa, de acuerdo con lo previsto en los artículos 112 a 122 de la Ley 39/2015, de 1 de octubre, del Procedimiento Administrativo Común de las Administraciones Públicas y 31.1 del texto refundido de la Ley sobre Seguridad Social de las Fuerzas Armadas, aprobado por Real Decreto Legislativo 1/2000, de 9 de junio.
6.4.10 Cuando por el cambio de concierto se produzcan bajas de centros o servicios hospitalarios y por tal motivo haya una pluralidad de reclamaciones, en aplicación de la cláusula 3.6.5, el Secretario General Gerente, previa resolución al efecto, podrá acordar la acumulación de todas ellas para que sean sustanciadas a través de un procedimiento especial cuya resolución corresponderá al Delegado del ISFAS cuando la posición de las Partes de la correspondiente Comisión Mixta Provincial sea concordante y, en caso contrario al Subdirector de Prestaciones.
Para la ejecución de las resoluciones estimatorias adoptadas a través de este procedimiento especial, se aplicará lo dispuesto en la cláusula 6.5.4.
6.4.11 Lo dispuesto en la cláusula anterior podrá ser igualmente aplicado en las reclamaciones cuyo objeto sea la aplicación de la cláusula 7.1.2.
6.5 Procedimiento de ejecución de reclamaciones estimadas.
6.5.1 En las reclamaciones resueltas positivamente por los Delegados del ISFAS, el procedimiento de ejecución será el siguiente:
A) Cuando la reclamación tenga por objeto que se autorice una determinada asistencia sanitaria, la entidad procederá a emitir la correspondiente autorización, en el plazo de cinco días a partir de la notificación de la resolución.
B) Cuando la reclamación tenga por objeto que la entidad asuma directamente algún gasto, la entidad procederá a efectuar el abono al correspondiente servicio sanitario, siendo a cargo en todo caso de la entidad los posibles recargos o intereses de demora que hubieran podido generarse.
C) Cuando la reclamación tenga por objeto el reembolso de los gastos reclamados, la entidad procederá al reembolso, en el plazo de un mes a partir de la notificación de la resolución, previa presentación, en su caso, de los oportunos justificantes del gasto, que serán devueltos al reclamante si los solicitase.
6.5.2 Dentro de los plazos citados, la entidad deberá comunicar a la Delegación del ISFAS, según el caso:
a) Que ha procedido a emitir la autorización, a efectuar el abono directo al correspondiente servicio sanitario o a reembolsar los gastos.
b) Que no ha procedido a realizar alguna de las actuaciones anteriores por causa ajena a su voluntad, especialmente porque el interesado no se ha presentado, por no haberse aportado por el mismo los justificantes oportunos o por no haber sido aceptado el pago por éste.
6.5.3 Si el ISFAS no hubiese recibido esta comunicación dentro del plazo indicado o si, superado este plazo, tuviese conocimiento de que se hubiera denegado el pago al interesado, por cualquier motivo, el Delegado del ISFAS expedirá certificación del acuerdo o resolución adoptado y de los hechos posteriores y la remitirá a la Subdirección de Prestaciones del ISFAS que, sin más requisitos, dictará el oportuno acuerdo y se deducirá de la inmediata mensualidad que haya de abonarse a la entidad y se pagará directamente al proveedor sanitario o al propio interesado, por cuenta de la misma, la cantidad incluida en la certificación.
6.5.4 En el supuesto de reclamaciones de reembolso resueltas positivamente por la Gerencia del ISFAS, el pago de la cantidad que en cada caso corresponda será realizado directamente por el ISFAS al interesado por cuenta de la entidad, deduciendo el importe de las cuotas mensuales a abonar a la misma y facilitando a ésta el documento que acredite haber realizado el pago por su cuenta.
Si la asistencia reclamada hubiera sido facturada al interesado y éste aún no hubiera hecho efectivo el pago, el ISFAS podrá realizar el abono directo al acreedor, a partir de la fecha de la resolución estimativa, siempre y cuando el interesado autorice de forma expresa el pago directo a su nombre.
6.5.5 Serán a cargo de la entidad, además de los cargos facturados por la asistencia prestada, los costes de posibles recargos de apremio o intereses de demora, cuando la demora fuera imputable a la misma. En el caso de incumplimiento de los plazos de resolución señalados en la cláusula 6.4.8. estos recargos serían por cuenta del ISFAS.
6.5.6 Las Resoluciones administrativas o Sentencias que resuelvan recursos interpuestos contra actos del ISFAS en materia de reintegro de gastos sujetos al presente concierto, serán ejecutadas, en su caso, conforme al procedimiento establecido en la precedente cláusula 6.5.4.
6.6 Descuentos por gastos de farmacia.
6.6.1 Cuando en el proceso de revisión de la facturación de recetas que realiza el ISFAS se detecten prescripciones de medicamentos y productos sanitarios realizadas en sus recetas oficiales, tanto en formato papel como electrónico, que deberían haber sido a cargo de la entidad, según lo establecido en este concierto, o cuando el ISFAS se hubiera visto obligado a asumir gastos por dispensación de medicamentos o productos sanitarios por servicios de farmacia hospitalarios que correspondan a la entidad, el ISFAS procederá a efectuar el descuento correspondiente en el pago mensual de las cuotas que ha de abonar a la misma, de acuerdo con lo previsto en el capítulo 7.
La entidad se compromete a reintegrar a los titulares, en un plazo no superior a quince días a contar desde la petición de reintegro, la cantidad que éstos hubieran abonado en la oficina de Farmacia, con el único requisito de la presentación del documento acreditativo de esta circunstancia o de la correspondiente factura o justificante de pago de la farmacia.
6.6.2 En aquellos supuestos de dispensaciones de medicamentos y productos farmacéuticos que, estando financiados por el Sistema Nacional de Salud, no estén dotados de cupón precinto y estén sometidos a reservas singulares consistentes en limitar su dispensación a los servicios de farmacia de los hospitales, se facturen al ISFAS a un precio superior o en condiciones distintas a las indicadas en la cláusula 2.8.4.a), se supere el techo de máximo de gasto o los límites fijados en acuerdos de financiación específicos para el Sistema Nacional de Salud y pudiera existir dificultad para el acceso de los pacientes a los tratamientos, el ISFAS procederá al pago de las facturas y, posteriormente, repercutirá las diferencias sobre los límites fijados a la entidad, en el pago mensual de las cuotas, de acuerdo con lo previsto en el capítulo 7.
6.7 Compensaciones económicas por incumplimiento de obligaciones. Procedimiento para su imposición.
6.7.1 Compensaciones por incumplimiento de obligaciones. El incumplimiento de determinadas obligaciones contenidas en el concierto, sin perjuicio de otros efectos previstos en el mismo, podrá dar lugar a la imposición de compensaciones económicas.
Con carácter general, para la calificación del incumplimiento y la determinación del importe de la compensación económica se tendrán en cuenta, entre otros, los siguientes factores:
a) Perjuicio ocasionado.
b) Número de titulares y beneficiarios afectados.
c) Reiteración del incumplimiento.
En atención a estos y otros factores, se establece la tipificación y calificación de los incumplimientos susceptibles de ser sancionados y el importe de la compensación económica para cada uno de ellos en función de su graduación.
A) Compensaciones por incumplimientos leves: De 1.000 a 5.000 euros.
1. Demora en la entrega de una tarjeta provisional o documento sustitutivo para el acceso del beneficiario a los servicios desde el momento del alta.
2. Tarjetas no ajustadas a las especificaciones: Detección de tarjetas emitidas con que no se ajusten al formato que se hubiera establecido por Resolución de la Gerencia del ISFAS, conforme a lo previsto en la cláusula 1.7.2 del concierto, una vez concluido el plazo señalado al efecto.
3. Entrega y disponibilidad de los catálogos de Servicios de una provincia, una vez superado el plazo establecido al efecto, con retraso inferior a 20 días.
4. Defectos en el contenido y formato en el catálogo de servicios de una provincia, que no se hubieran subsanado tras la oportuna comunicación del ISFAS, una vez concluido el plazo señalado en la cláusula 3.6.4.
5. Publicidad indebida: Oferta de servicios de una entidad realizada, sin autorización, dentro del recinto de cualquier organismo público que incida negativamente en el funcionamiento del mismo.
6. Bajas en los catálogos de Servicios: Baja de servicios de psiquiatría o diálisis en el catálogo de servicios de una provincia, en el período establecido para el cambio ordinario de entidad o en el mes anterior o posterior a dicho período y Bajas en esos medios que no obedezcan a las circunstancias excepcionales previstas en la cláusula 3.6.4. y/o cuando no se haya garantizado el principio de continuidad asistencial de los pacientes en los términos establecidos en la cláusula 3.6.5.
7. Incumplimiento de obligaciones previstas en la cláusula 4.3.5. en supuestos de urgencia vital.
8. Denegación de una prestación que, figurando en la cartera de servicios establecida en el concierto, haya sido indicada por un facultativo del catálogo de servicios, cuando corresponda a una materia que ya hubiera sido abordada en Comisión Mixta Nacional de forma reiterada (en más de dos ocasiones), dando lugar a resolución estimatoria por la Gerencia del ISFAS.
9. Retrasos en la entrega de la información sobre actividad, prevista en la cláusula 5.1.2.
10. Retrasos en la entrega de los planes para la adaptación de las estrategias del Sistema Nacional de Salud y/o el protocolo de atención de urgencias a los que se alude en las cláusulas 5.3.2 y 5.3.3.
B) Compensaciones por incumplimientos graves: De 5.001 a 25.000 euros.
1. Deficiencias en las tarjetas: Persistencia de deficiencias que hubieran dado lugar a la imposición de compensaciones por incumplimiento leve, tres meses después de que se hubiera notificado la resolución por la que se hubiera impuesto la citada compensación.
2. Entrega y disponibilidad de los catálogos de Servicios de una provincia, una vez superado el plazo establecido al efecto, con retraso superior a 20 días.
3. Defectos en el contenido y formato en el catálogo de servicios de una provincia, que hubieran dado lugar a la imposición de compensaciones por incumplimiento leve, y no se hubieran subsanado tres meses después de que se hubiera notificado la resolución por la que se hubiera impuesto la citada compensación.
4. Publicidad indebida: La oferta de servicios de una entidad dirigida a colectivos profesionales específicos y la oferta con fines publicitarios de obsequios a los titulares, realizada de forma directa o indirecta a través de terceros.
5. Bajas en los catálogos de Servicios: Baja de servicios de hematología (relacionados con procesos oncológicos) o de oncología médica en el catálogo de servicios de una Provincia, o de servicios de nivel IV, en el período establecido para el cambio ordinario de entidad o en el mes anterior o posterior a dicho período.
6. Fallo en la entrega de información asistencial, tres meses después de que se hubiera notificado la resolución por la que se hubiera impuesto una compensación económica por retraso en la entrega.
7. Incumplimiento de las previsiones sobre oferta de servicios adicionales, prevista en la cláusula 1.8.3.
C) Compensaciones por incumplimientos muy graves: De 25.001 a 50.000 euros.
1. Publicidad indebida: La oferta con fines publicitarios de obsequios a los titulares, realizada de forma directa o indirecta a través de terceros cuando se realice durante el periodo de cambio ordinario o en procesos de alta de colectivos profesionales específicos.
2. Bajas en los catálogos de Servicios: Baja de centros hospitalarios en el catálogo de servicios en el período establecido para el cambio ordinario de entidad o en el mes posterior a dicho período.
3. Incumplimiento de acuerdos de la Comisión Mixta Nacional.
6.7.2 Procedimiento para la imposición de compensaciones económicas.
A) En los supuestos en los que se haya detectado un incumplimiento de las obligaciones recogidas en la cláusula 1.8 del concierto (publicidad indebida), la Delegación del ISFAS correspondiente informará por escrito a la representación de la entidad sobre el mismo e incluirá el asunto en el orden del día de la inmediata reunión de la Comisión Mixta Provincial para que la entidad presente las alegaciones correspondientes. Estudiado el asunto, se incluirán en la correspondiente acta de la Comisión las posiciones mantenidas por el ISFAS y la entidad. En caso de que las posiciones fueran concordantes y el resultado de las mismas fuera que tal incumplimiento se considera como no producido, bastará con que este extremo se recoja en el acta aprobada para dar por finalizado el asunto.
En caso de que permanecieran las discrepancias sobre el asunto o no hubiera acuerdo en la existencia de un incumplimiento, el expediente se elevará para su estudio por la Comisión Mixta Nacional y será incluido en el orden del día de la primera reunión que se celebre. A partir de entonces, se seguirá el procedimiento previsto en el apartado siguiente.
B) En los supuestos en los que se haya detectado cualquier otro incumplimiento, la Subdirección de Prestaciones del ISFAS informará por escrito a la representación de la entidad sobre el mismo e incluirá el asunto en el orden del día de la inmediata reunión de la Comisión Mixta Nacional para que la entidad presente las alegaciones correspondientes. Estudiado el asunto, se incluirán en la correspondiente acta de la Comisión las posiciones mantenidas por el ISFAS y la entidad. En caso de que las posiciones fueran concordantes y el resultado de las mismas fuera que tal incumplimiento se considera como no producido, se reflejará este extremo en el acta y se procederá al archivo del expediente sin más trámite.
En caso de acuerdo con la existencia de un incumplimiento o de desacuerdo de las partes en la Comisión Mixta Nacional, resolverá la Secretaria General Gerente y, conforme a los términos fijados en la correspondiente resolución, se procederá a descontar en el siguiente pago mensual a la entidad el coste de la compensación. La resolución se notificará a la entidad que podrá interponer recurso de alzada ante la persona titular del Ministerio de Defensa, de acuerdo con lo previsto en los artículos 112 a 122 de la Ley 39/2015, de 1 de octubre, del Procedimiento Administrativo Común de las Administraciones Públicas y 31.1 del texto refundido de la Ley sobre Seguridad Social de las Fuerzas Armadas, aprobado por Real Decreto Legislativo 1/2000.
7.1 Duración del concierto.
7.1.1 Los efectos del presente concierto se iniciarán a las cero horas del día uno de enero del año 2018 y se extenderán hasta las veinticuatro horas del día treinta y uno de diciembre del año 2019.
7.1.2 Si la entidad no suscribiera un nuevo concierto para 2020, continuará obligada por el contenido del presente concierto, hasta el día treinta y uno de enero del año 2020, para el colectivo que tuviera adscrito a 31 de diciembre de 2019. Además, si a 31 de enero de 2020 se estuviese prestando una asistencia en régimen de hospitalización o una asistencia por maternidad, con fecha prevista para el parto en el siguiente el mes de febrero, la entidad quedará obligada a seguir prestando la asistencia hasta el día en que se produzca el alta o se concluya la asistencia por maternidad, respectivamente. En el caso de que la necesidad de hospitalización se prolongue, la entidad asumirá su cobertura hasta finalizar el mes de marzo de 2020, fecha a partir de la cual la nueva entidad de adscripción asumirá la cobertura.
La entidad tendrá derecho a percibir, por el mes de enero del año 2020 y por el colectivo adscrito a treinta y uno de diciembre del año anterior, el precio por persona/mes que se establezca para las entidades que estén concertadas con el ISFAS. No obstante, del importe a abonar por dicho mes, el ISFAS retendrá un diez por ciento hasta el treinta y uno de enero de 2021, con la finalidad exclusiva de hacer frente, por cuenta de la entidad, a los reembolsos de gastos que sean acordados durante el citado año al amparo del presente concierto. Si la cantidad estimada se agotase o los reembolsos se acordaran con posterioridad al treinta y uno de enero de 2021, la entidad se obliga a satisfacerlos directa e inmediatamente.
7.1.3 El colectivo afectado por la no suscripción por la entidad del concierto para 2020, deberá elegir nueva entidad durante el plazo que establezca el ISFAS y la elección tendrá efectos a las cero horas del día uno de febrero de 2020, sin perjuicio, de lo previsto para hospitalizaciones y maternidad en la cláusula anterior.
7.2 Régimen económico del concierto.
7.2.1 Efectos económicos de las altas y bajas de beneficiarios. Sin perjuicio del nacimiento y extinción para los beneficiarios de los derechos derivados del concierto en los términos previstos en las cláusulas correspondientes, las altas causarán efectos económicos a las cero horas del día uno del mes siguiente a aquél en que se produzcan y las bajas a las veinticuatro horas del último día del mes en que hubieran tenido lugar.
Consiguientemente, cada factura mensual tendrá en cuenta el número de titulares y de beneficiarios existente a las cero horas del día uno del mes de que se trate, diferenciados por edad, según los parámetros establecidos en la cláusula 7.3.1. Igualmente, para la valoración de incentivos asociados a la asistencia de titulares y beneficiarios con necesidades especiales de atención y a la atención por Servicios de Urgencia, conforme a lo previsto en las cláusulas 7.4.2 y 7.4.3, se tendrán en cuenta la cifra de titulares y beneficiarios referida al primer día del correspondiente mes.
7.2.2 Condiciones de pago. El pago se realizará mediante transferencia bancaria, en los términos establecidos en el artículo 216 del TRLCSP, en firme, en la forma que se regula en los apartados siguientes, previa presentación de la factura electrónica a través del punto general de entrada de facturas electrónicas (FACE).
La disposición adicional tercera de la Orden ministerial HAP/492/2014, de 27 de marzo, por la que se regulan los requisitos funcionales y técnicos del registro contable de facturas de las entidades del ámbito de aplicación de la Ley 25/2013, de 27 de diciembre, de impulso de la factura electrónica y creación del registro contable de facturas en el Sector Público, determina que las facturas se expidan recogiendo los códigos establecidos en el directorio DIR3, por tanto la codificación de órganos administrativos en el presente contrato es:
|
Unidad |
Código DIR3 |
Denominación |
|---|---|---|
|
Órgano gestor (OG). |
E00116901 |
Instituto Social de las Fuerzas Armadas. |
|
Oficina contable (OC). |
E02789501 |
Subdirección Económico-Financiera (ISFAS). |
|
Unidad Tramitadora (UT). |
E02789401 |
Subdirección de Prestaciones (ISFAS). |
La entidad emitirá factura electrónica mensual por el importe de las cuotas establecidas en la cláusula 7.3 correspondientes a los titulares y beneficiarios que, en cada grupo de edad, tuviera adscritos a las 24 horas del último día del mes anterior, conforme a la información recogida en la base de datos del ISFAS, que prevalecerá sobre cualquier otra fuente, y que se facilitará a la entidad, en la primera quincena del mes al que corresponda la factura, conforme a lo previsto en la cláusula 7.2.5.
7.2.3 Régimen de pagos. El ISFAS procederá al pago de la factura de cada mes, junto con las cantidades resultantes de la aplicación de las cláusulas 7.4.2, 7.4.3 y 7.4.4, deduciendo la cuantía que resulte de los reembolsos de gastos, descuentos y compensaciones económicas por incumplimiento de obligaciones que sean acordados al amparo del presente concierto.
Anualmente, con la factura del mes de diciembre de cada año, se abonará la cuantía de los incentivos asociados a la consecución de objetivos previstos en las cláusulas 7.4.5 y 7.4.6.
El pago, salvo eventualidades de carácter excepcional, se efectuará por el ISFAS, mediante transferencia bancaria, dentro de los quince primeros días naturales del mes siguiente, previas las retenciones o los descuentos que procedan con arreglo a la Resolución de la Convocatoria y al concierto con sus anexos. El pago mensual correspondiente a diciembre podrá anticiparse, total o parcialmente, a los diez últimos días de dicho mes.
Las cantidades serán satisfechas con cargo al concepto 14.113.312E.251, dentro de las disponibilidades presupuestarias del organismo.
7.2.4 Descuentos y deducciones. Siempre que exista Sentencia judicial firme en la que se ordene al ISFAS el pago de una indemnización, derivada de responsabilidad directa o subsidiaria por actuaciones asistenciales incluidas en el objeto del concierto, el ISFAS, sin perjuicio de ejecutar la Sentencia, repercutirá el importe abonado a la entidad concertada correspondiente, de acuerdo con el procedimiento previsto en la cláusula 6.5. del presente concierto.
Asimismo, del importe que, cada mes, deba abonarse a la entidad, en concepto de cuotas y otros conceptos, se deducirán:
Las compensaciones económicas que deban aplicarse, conforme a lo previsto en la cláusula 6.7.2.
El importe de los pagos que hayan debido realizarse por cuenta de la entidad, atendiendo a las previsiones establecidas las cláusulas 1.7.1, 3.6.4, 4.5, 6.5.3, 6.5.4, 6.5.6. y en el anexo I.
Los gastos asumidos por el ISFAS, pero que deberían haberse atendido por la entidad, conforme a las previsiones recogidas en el concierto, especialmente en su cláusula 6.6.
7.2.5 Reclamaciones por diferencias. EL ISFAS pondrá a disposición de la entidad, en los primeros diez días de cada mes, un fichero con la relación completa con todos los datos del colectivo, incluyendo las altas, bajas y variaciones producidas durante el mes anterior, referidas a las veinticuatro horas del último día de dicho mes.
La relación del colectivo incluida en el fichero y el resto de la información facilitada podrá ser comprobada por la entidad, a fin de que, si estimara que existen diferencias, pueda formular las siguientes reclamaciones:
a) Las relativas a los titulares, incluidas las que afecten a sus beneficiarios, si existen.
b) Las relativas a beneficiarios exclusivamente.
c) Las relativas a los importes por diferencias en el nivel de consecución de objetivos.
La entidad presentará las reclamaciones separadamente, conforme a la clasificación anterior, y las acompañará de fichero con las mismas características técnicas que el entregado por el ISFAS, conteniendo la información en la que se funda la reclamación. Las reclamaciones deberán ser presentadas en el plazo máximo de tres meses a partir de la comunicación mensual del estado del colectivo y relación de incidencias, transcurrido el cual sin que se hubiese formulado reclamación se entenderá que existe conformidad por parte de la entidad, adquiriendo firmeza el pago efectuado en función de dicho colectivo. Las reclamaciones presentadas serán resueltas por el ISFAS, dentro de los tres meses siguientes a la fecha de presentación de las mismas.
La consolidación de la firmeza del pago, a que se refiere el párrafo anterior, se entiende sin perjuicio de que en ningún caso pueda originarse una atribución patrimonial sin causa para el ISFAS o para la entidad.
7.2.6 Impuestos. Todos los impuestos, arbitrios, tasas y exacciones que graven este concierto o los actos que de él se deriven serán de cuenta de la entidad.
7.2.7 Subrogación en derechos de cobro y acciones. En el supuesto de asistencia sanitaria por lesiones producidas o enfermedad derivada o agravada por accidentes cubiertos por cualquier modalidad de seguro obligatorio o cuando el coste de la asistencia sanitaria prestada deba ser satisfecho legal o reglamentariamente por organismos públicos distintos del ISFAS o por entidades privadas, la entidad, sin perjuicio de cubrir en todo caso la asistencia, podrá subrogarse en los derechos y acciones de los titulares y beneficiarios relativos al importe de los gastos derivados de dicha asistencia sanitaria, realizando a su cargo las gestiones necesarias para reintegrarse del coste de la misma. Los titulares y beneficiarios, por su parte, estarán obligados a facilitar a la entidad los datos necesarios para ello.
7.3 Precio concierto. Cuotas. El precio del concierto se establece mediante una prima o cuota mensual por cada persona, diferenciada en función de la edad. El importe del precio (exento de IVA), que se mantendrá invariable durante la vigencia del concierto, se diferencia en función de los siguientes grupos de edad:
a) 95,64 euros por mes, por cada beneficiario protegido que tuviese 70 o más años de edad a las veinticuatro horas del último día del mes anterior al que corresponda el pago, según los criterios de altas y bajas que a efectos económicos se establecen en la cláusula 7.2.1.
b) 76,76 euros por mes, por cada beneficiario protegido que fuese menor de 70 años y mayor de 60 años de edad a las veinticuatro horas del último día del mes anterior al que corresponda el pago, según los criterios de altas y bajas que a efectos económicos se establecen en la cláusula 7.2.1.
c) 64,98 euros por mes, por cada beneficiario protegido que fuese menor de 60 años de edad a las veinticuatro horas del último día del mes anterior al que corresponda el pago, según los criterios de altas y bajas que a efectos económicos se establecen en la cláusula 7.2.1.
7.4 Incentivos asociados a objetivos.
7.4.1 Límites y objetivos.
A) Cuantía máxima. La mejora continua de los servicios de asistencia sanitaria que los titulares y beneficiarios del ISFAS reciben a través de entidades concertadas es un eje central del concierto, por lo que se establecen incentivos económicos asociados a la consecución de determinados objetivos (IAO).
El límite o cuantía máxima de los incentivos económicos que podrán alcanzar las entidades concertadas vendrá determinada por la siguiente fórmula:
LAIO(i) = Pm × C(t) × Q × 12
Donde:
LAIO = Límite anual de Incentivos asociados a objetivos.
Pm = Cuota promedio mensual abonada por la asistencia del colectivo del ISFAS, adscrito a entidades de seguro con modalidad de asistencia completa, a 31 de diciembre del año anterior.
C(t) = Colectivo adscrito a entidades de seguro en la modalidad de asistencia completa, a 1 de febrero del correspondiente año.
Q = Coeficiente modulador que será de 0,035.
B) Objetivos asociados a incentivos.
Los objetivos que se vinculan al pago de incentivos son:
1. Objetivo 1: Asistencia de personas con necesidades especiales de atención. Ponderación ρ1= 0,25.
2. Objetivo 2: Atención por servicios de urgencia. Ponderación ρ2 = 0,15.
3. Objetivo 3: Prestación farmacéutica: Extensión de la receta electrónica y Mejora en la calidad de la prescripción farmacéutica. Ponderación ρ2= 0,30.
4. Objetivo 4: Mejora de la calidad en cuidados paliativos. Ponderación ρ3= 0,15.
5. Objetivo 5: Amplitud de la oferta de servicios hospitalarios. Ponderación ρ4= 0,15.
El pago del incentivo asociado al cumplimiento de los objetivos 1, 2 y 3 se realizará con periodicidad mensual.
Hasta que se inicie la extensión de la receta electrónica el objetivo 3 se centrará en la mejora en la calidad de la prestación farmacéutica y el correspondiente incentivo se abonará mensualmente, el segundo mes posterior al que correspondan los indicadores establecidos para su evaluación. Es decir, los incentivos obtenidos a partir de los indicadores del mes n se abonarán con las cuotas del mes n+2. Si la entidad hubiera suscrito el concierto vigente en 2016 y 2017, los meses de enero y febrero de 2018 percibirá los incentivos previstos en ese concierto, correspondientes a noviembre y diciembre de 2017, respectivamente.
El incentivo asociado al cumplimiento de los objetivos 4 y 5 tendrá carácter anual y se hará efectivo junto con el de las cuotas correspondientes al mes de diciembre de cada año de vigencia del concierto. No obstante, el pago sólo se hará efectivo si la entidad hubiera entregado los planes para la adaptación de las estrategias del Sistema Nacional de Salud en cáncer, ictus y cardiopatía isquémica, así como el protocolo de atención de urgencia, documentos a los que se alude en las cláusulas 5.3.2 y 5.3.3, lo que implicará su compromiso de extender a los beneficiarios del ISFAS cualquier actuación que se realice sobre el colectivo de otras Mutualidades de funcionarios con las que mantenga conciertos de asistencia sanitaria, para la extensión de las citadas estrategias.
7.4.2. Asistencia a personas con necesidades especiales de atención. La intensidad de la atención y cuidados que requieren las personas en situación de invalidez absoluta y gran invalidez y, por tanto, la utilización de los servicios sanitarios es mayor que en la población general.
Para modular las tensiones derivadas de esta mayor necesidad de servicios, el ISFAS abonará un incentivo mensual por cada titular o beneficiario adscrito a la entidad, con una discapacidad que haya dado lugar al reconocimiento de ayudas por hijo a cargo con discapacidad severa o de invalidez con necesidad de tercera persona (DS), y un incentivo por cada titular con invalidez absoluta (IA).
A) Incentivo por persona con discapacidad severa (IPDS). El importe mensual que percibirá la entidad por cada persona con discapacidad que haya dado lugar al reconocimiento de ayudas por hijo a cargo con discapacidad severa o de gran invalidez con necesidad de tercera persona (DS) se obtendrá aplicando la siguiente fórmula, expresando el resultado con dos decimales:
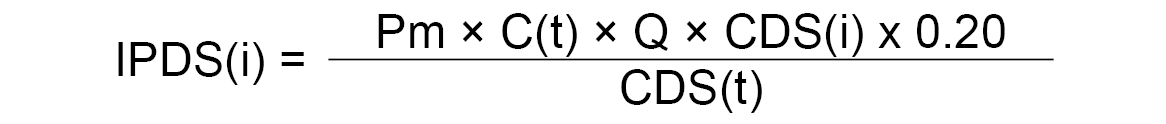
Donde:
IPDS (i) = Incentivo por persona con discapacidad severa, correspondiente a la entidad (i).
Pm = Cuota promedio mensual abonada por la asistencia del colectivo del ISFAS, adscrito a entidades de seguro con modalidad de asistencia completa, a 31 de diciembre del año anterior.
C(t) = Colectivo total adscrito a entidades de seguro concertadas en la modalidad de asistencia completa, a 1 de febrero del correspondiente año.
CDS(i) = Número de titulares y beneficiarios con discapacidad que haya dado lugar al reconocimiento de ayudas por hijo a cargo con discapacidad severa o de gran invalidez con necesidad de tercera persona, adscritas a la entidad (i) en la modalidad de asistencia completa, referido al día uno del mes que corresponda.
CDS(t) = Número de titulares y beneficiarios con discapacidad que haya dado lugar al reconocimiento de ayudas por hijo a cargo con discapacidad severa o de gran invalidez con necesidad de tercera persona, adscritos a entidades de seguro en la modalidad de asistencia completa, referido al día uno del mes que corresponda.
Q = Coeficiente modulador que será de 0,035.
B) Incentivo por persona con invalidez absoluta (IPIA). El importe mensual que percibirá la entidad por cada titular con discapacidad que haya dado lugar al reconocimiento de invalidez absoluta (IA) se obtendrá aplicando la siguiente fórmula:
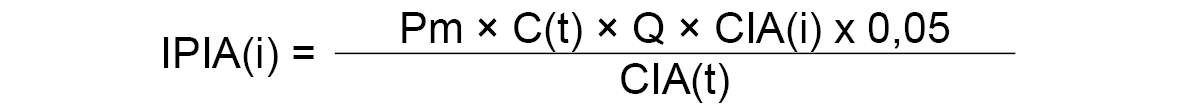
Donde:
IPIA(i) = Incentivo por persona con invalidez absoluta correspondiente a la entidad (i).
CIA(i) = Número de titulares con discapacidad que haya dado lugar al reconocimiento de invalidez absoluta y permanente, adscritos a la entidad (i) en la modalidad de asistencia completa, referido al día uno del mes que corresponda.
CIA(t) = Número de titulares con discapacidad que haya dado lugar al reconocimiento de invalidez absoluta y permanente, adscritos a entidades de seguro en la modalidad de asistencia completa, referido al día uno del mes que corresponda.
7.4.3 Atención por servicios de urgencia. La ubicación de los centros en los que se desarrolla la actividad profesional del colectivo protegido por el ISFAS condiciona su peculiar distribución geográfica y la necesidad de medios para la asistencia de urgencia en pequeños municipios, en los que únicamente puede facilitarse a través de servicios no concertados.
Para compensar los mayores costes asociados a la cobertura de la asistencia de urgencia en determinadas áreas, con baja concentración poblacional, el ISFAS abonará un incentivo o compensación mensual (IMPSU) por cada titular o beneficiario adscrito a la entidad, que tenga fijada su residencia en municipios que no estén incluidos en el nivel III de atención especializada, cuyo importe se obtendrá aplicando la siguiente fórmula:
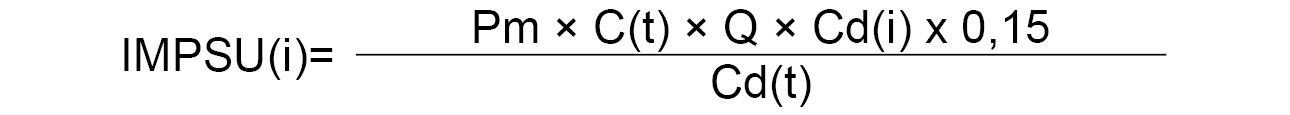
Donde:
IMPSU(i) = Incentivo mensual por persona adscrita a la entidad (i) por garantía en la cobertura de Servicios de Urgencia.
Pm = Cuota promedio mensual abonada por la asistencia del colectivo del ISFAS, adscrito a entidades de seguro con modalidad de asistencia completa, a 31 de diciembre del año anterior.
C(t) = Colectivo total adscrito a entidades de seguro concertadas en la modalidad de asistencia completa, a 1 de febrero del correspondiente año.
Q = Coeficiente modulador que será de 0,035.
Cd(i) = Número de titulares y beneficiarios adscritos a la entidad (i) en la modalidad de asistencia completa, que tengan su residencia habitual en zonas con menor densidad poblacional, consideración que tendrán todos los municipios que no estén incluidos en el nivel III de Atención especializada, referido al día uno del mes que corresponda.
Cd(t) = Número de titulares y beneficiarios adscritos a entidades de seguro concertadas en la modalidad de asistencia completa que tengan su residencia habitual en zonas con menor densidad poblacional, consideración que tendrán todos los municipios que no estén incluidos en el nivel III de Atención especializada, referido al día uno del mes que corresponda.
7.4.4 Incentivo por objetivos en prestación farmacéutica: receta electrónica o por mejora en la calidad de la prescripción farmacéutica. La entidad promoverá el uso e implantación del sistema de receta electrónica del Mutualismo entre los profesionales y centros concertados. Mediante Resolución de la Secretaria General Gerente del ISFAS se fijarán las etapas del proyecto, así como los objetivos a cubrir en cada una de ellas por las entidades concertadas.
Para favorecer su uso e implantación, se asigna un 30% del IAC, para cada año de vigencia del concierto, cuya asignación se efectuará proporcionalmente al grado de cumplimiento de los objetivos fijados en la citada Resolución.
Hasta el mes en que se inicie la extensión de la receta electrónica, el incentivo se orientará a la mejora en la calidad de la prescripción farmacéutica, que se evaluará conforme se detalla en los apartados siguientes. Posteriormente, únicamente darán lugar al pago del incentivo orientado a la prestación farmacéutica el cumplimiento de los objetivos que se fijen en receta electrónica.
A) Calidad en la prescripción farmacéutica. La calidad y eficiencia de la prestación farmacéutica es un objetivo central del concierto, por lo que se establece un incentivo mensual asociado a la mejora en la calidad de la prescripción farmacéutica (IMPF).
Para la evaluación de la calidad de la prescripción farmacéutica, se establecen cuatro indicadores de selección, centrados en grupos terapéuticos de especial relevancia, como son antiulcerosos, hipolipidemiantes, antihipertensivos y antiinflamatorios no esteroideos, fijándose para cada indicador un valor de referencia como objetivo, atendiendo a los valores históricos y a la posibilidad estimada de avance en la dirección de la mejora de la calidad de prescripción.
Los indicadores y los criterios para su valoración podrán modificarse por Resolución de la Secretaria General Gerente del ISFAS.
B) Indicadores para la evaluación. Se evaluará la prescripción de medicamentos de primera elección en determinadas patologías prevalentes, a través de los indicadores de consumo de DDDs (dosis diarias definidas) que se señalan a continuación.
1) Utilización de medicamentos antiulcerosos: % de DDDs dispensadas de omeprazol, sobre el total de DDDs de inhibidores de la bomba de protones.
Formula: a / b × 100, donde:
a = n.º de DDDs dispensadas de omeprazol (A02BC01).
b = n.º de DDDs dispensadas de todos los inhibidores de la bomba de protones (A02BC).
Valor mínimo: 50%.
Valor para la máxima puntuación: 75%.
Puntuación máxima: 0,25 puntos.
2) Utilización de medicamentos hipolipemiantes: % de DDDs dispensadas de simvastatina sobre el total de DDDs dispensadas de inhibidores de la HMG CoA reductasa y asociaciones.
Formula: a / b × 100, donde:
a = n.º de DDDs dispensadas de simvastatina (C10AA01).
b = n.º de DDDs dispensadas de todos los inhibidores de la HMG CoA reductasa (C10AA) y asociaciones (C10BX03, C10AX09 y C10BA02).
Valor mínimo: 10%.
Valor para la máxima puntuación: 25%.
Puntuación máxima: 0,25 puntos.
3) Utilización de medicamentos que actúan sobre el sistema renina angiotensina: % de DDDs. dispensadas de medicamentos IECA, sobre el total de dispensaciones de medicamentos inhibidores del sistema renina angiotensina.
Formula: a / b × 100, donde.
a = n.º de DDDs dispensadas de IECAs y asociaciones (C09AA, C09BA y C09BB).
b = n.º de DDDs dispensadas de todos los fármacos inhibidores del sistema renina-angiotensina y asociaciones (C09AA, C09BA, C09BB, C09CA, C09DA, C09DB y C09XA).
Valor mínimo: 20%.
Valor para la máxima puntuación: 45%.
Puntuación máxima: 0,25 puntos.
4) Utilización de analgésicos antiinflamatorios no esteroideos (AINEs): % de DDDs dispensadas de AINEs de primera elección (diclofenaco, ibuprofeno y naproxeno) sobre el total de DDDs dispensadas de todos los AINEs.
Formula: a / b × 100, donde:
a = n.º de DDDs dispensadas de diclofenaco, ibuprofeno y naproxeno (M01AB05, M01AE01 y M01AE02).
b = n.º de DDDs dispensadas de todos los AINEs (M01AA, M01AB, M01AC, M01AE, M01AG, M01AH, M01AX01, M01AX02 y M01AX17).
Valor mínimo: 40%.
Valor para la máxima puntuación: 70%.
Puntuación máxima: 0,25 puntos.
La fuente de información para el cálculo de los indicadores será el sistema de gestión de la facturación farmacéutica y de talonarios de recetas del ISFAS.
C) Asignación del incentivo. La puntuación asignada a la entidad por cada uno de los indicadores será proporcional al nivel de consecución, obteniéndose a partir de la siguiente fórmula:
Pi = (Vi – Vm) × Pmax / (VM – Vm)
Donde:
Pi = Puntuación del indicador para la entidad (i).
Vi =Valor del indicador de la entidad (i).
Vm = Valor mínimo permitido para el indicador.
Pmax = Puntuación máxima asignada al indicador.
VM = Valor óptimo del indicador que dará lugar a la máxima puntuación fijada para el indicador.
Seguidamente se obtendrá la puntuación global (Ppf) de la entidad (i), que vendrá dada por la suma de las puntuaciones asignadas, en función de los indicadores obtenidos.
Ppf(i) = P1(i) + P2(i) + P3(i) + P4(i)
El importe del incentivo mensual asociado al objetivo de prescripción farmacéutica (IMOPF) se obtendrá, teniendo en cuenta la puntuación alcanzada y la ponderación asignada al objetivo, aplicando la siguiente fórmula:
IMOPF (i) = Pm × C(i) × Q × Ppf(i) × 0,30
7.4.5 Mejora de la calidad en la prestación de cuidados paliativos.
A) Documentación para la evaluación. Las directrices que inspiran la estrategia en cuidados paliativos del Sistema Nacional de Salud deben guiar la prestación de los cuidados paliativos en el ámbito de la asistencia concertada del ISFAS.
Para optar al correspondiente incentivo, antes del 31 de octubre del año que corresponda, la entidad deberá presentar en la Subdirección de Prestaciones del ISFAS la siguiente información en soporte informático:
1. Plan de Cuidados Paliativos desarrollado por la entidad para el correspondiente año, en el que se detallarán sus objetivos, procedimientos de gestión de casos (identificación de pacientes, derivación, servicios de información y coordinación, etc.) y protocolos de cuidados que incluyan evaluación periódica con monitorización del dolor y otros síntomas y valoración funcional.
2. Sistema de información en formato Excel, con la relación de beneficiarios que hayan recibido cuidados paliativos en los doce meses anteriores.
En el caso de entidades concertadas con el ISFAS en 2017, en la tabla correspondiente a 2018 se incluirá un registro (fila) por cada beneficiario atendido por servicios específicos de cuidados paliativos en los 12 meses anteriores al 30 de septiembre, incluyendo su número identificativo (número de beneficiario) y el código que corresponda al tipo de servicios que lo hayan atendido.
Los códigos que se utilizarán son los siguientes:
Equipo de soporte o apoyo domiciliario: 11.
Unidad o servicios hospitalarios: 12.
Otros: 19.
Para las entidades que no suscribieron el concierto de 2016 y 2017. Como excepción, el archivo correspondiente al 2018 sólo incluirá la información de los beneficiarios atendidos entre enero y septiembre de 2018. En este caso, el dato relativo al número de beneficiarios atendidos en los últimos 12 meses se estimará a partir del promedio mensual resultante.
La tabla tendrá la siguiente estructura y formato:
|
ID_BENEF |
COD_SERV |
|---|---|
|
287099999999 |
11 |
En el momento de asignarse los servicios para cuidados paliativos, se informará a los pacientes de que sus datos pueden ser tratados por el ISFAS para fines de gestión, siempre con las garantías y cautelas establecidas por la Ley Orgánica 15/1999, de 13 de diciembre, de Protección de Datos de Carácter Personal y su normativa de desarrollo.
B) Indicadores para la evaluación y asignación del incentivo. Los indicadores que se obtendrán y utilizarán para la evaluación son:
1) Mapa de recursos específicos de cuidados paliativos, por provincias y tipo de dispositivo, en formato excel.
Únicamente se incluirán los dispositivos de soporte domiciliario y Unidades hospitalarias, propios o concertados, para el apoyo a los medios de atención primaria en situaciones de complejidad.
La presentación del Mapa de recursos en el formato establecido, actualizado a 1 de octubre del correspondiente año dará lugar a una puntuación (P1) de 0,10 puntos.
2) Porcentaje de municipios de nivel III en los que la entidad disponga de equipos de soporte domiciliario (ESD) concertados.
Formula: a / b × 100, donde,
a = n.º de municipios con oferta de ESD.
b = n.º total de municipios y agrupaciones de municipios de nivel III (es decir 67).
Valor mínimo 40%.
Puntuación máxima 0,40 puntos.
Valor para la máxima puntuación: 80%.
La puntuación asignada será proporcional al nivel de consecución, obteniéndose a partir de la siguiente fórmula:
P2(i) = (Vi – Vm) × Pmax / (VM – Vm)
Donde:
P2(i) = Puntuación del indicador para la entidad (i).
Vi =Valor del indicador de la entidad i.
Pmax = Puntuación máxima asignada al indicador.
VM = Valor del indicador para la máxima puntuación.
Vm = Valor mínimo permitido para el indicador.
3) Porcentaje de beneficiarios atendidos por equipos de soporte o apoyo domiciliario (ESD).
Formula: a / b × 100, donde:
a = n.º de beneficiarios atendidos por ESD en el periodo que corresponda (corregido a un año).
b = n.º estimado de beneficiarios subsidiarios de cuidados paliativos. La estimación se realizará aplicando la siguiente fórmula, que permite obtener una tasa estimada a partir de estudios epidemiológicos, con una corrección por infraregistro:
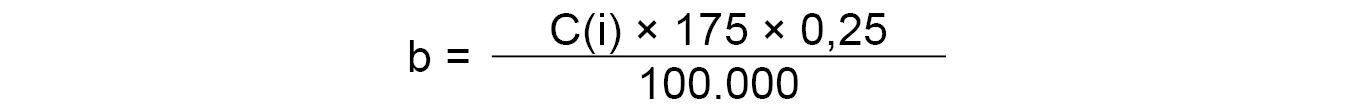
Valor mínimo 15%.
Puntuación máxima 0,50 puntos.
Valor para la máxima puntuación 40%.
La puntuación asignada será proporcional al nivel de consecución, obteniéndose a partir de la siguiente fórmula:
P3(i) = (Vi – Vm) × Pmax / (VM – Vm)
C) Importe del incentivo. Seguidamente se obtendrá la puntuación global (Pcp) de la entidad (i) que vendrá dada por la suma de las puntuaciones asignadas, en función de los indicadores obtenidos.
Pcp(i) = P1(i) + P2(i) + P3(i)
El importe del incentivo anual asociado al objetivo de cuidados paliativos (IACP) se obtendrá, teniendo en cuenta la puntuación alcanzada y la ponderación asignada al objetivo, aplicando la siguiente fórmula:
IACP(i) = Pm × C(i) × Q × 12 × Pcp(i) × 0,15
Donde:
IACP(i) = Incentivo anual asociado al objetivo de cuidados paliativos.
Pm = Cuota promedio mensual abonada por la asistencia del colectivo del ISFAS, adscrito a entidades de seguro con modalidad de asistencia completa, a 31 de diciembre del año anterior.
C(i) = Colectivo adscrito a la entidad (i) en la modalidad de asistencia completa, a 1 de febrero del correspondiente año.
Q = Coeficiente modulador que será de 0,035.
Pcp(i) = Puntuación global (Pcp) de la entidad (i) que vendrá dada por la suma de las puntuaciones asignadas, en función de los indicadores obtenidos.
7.4.6 Incentivo anual por la amplitud de la oferta de servicios hospitalarios. La oferta de servicios hospitalarios concertados se ve condicionada por el volumen de infraestructuras hospitalarias existentes, por lo que el objetivo de mejora de la amplitud de la oferta de servicios hospitalarios se ha centrado en capitales de provincia que cuenten con más de tres centros hospitalarios con internamiento generales o médico-quirúrgicos de titularidad privada, de más de 30 camas, según los datos recogidos en el catálogo Nacional de hospitales, referido a diciembre de 2016 situación en la que se encuentran Barcelona, Bilbao, Las Palmas de Gran Canaria, Madrid, Málaga, Palma de Mallorca, Santa Cruz de Tenerife, Sevilla, Valencia y Zaragoza.
Para favorecer una amplia oferta de servicios hospitalarios, el ISFAS abonará un incentivo cuando en las citadas capitales se cumplan los criterios de disponibilidad establecidos con carácter general y, además, la oferta de medios de la entidad supere los niveles mínimos establecidos.
El importe del incentivo anual por la amplitud de la oferta de servicios hospitalarios se obtendrá aplicando la siguiente fórmula:
IAOSH (i) = Pm × C(i) × Q × 12 × PT(i) × 0,15
Donde:
IAOSH (i) = Incentivo anual por amplitud de la oferta de servicios hospitalarios de la entidad.
Pm = Cuota promedio mensual abonada por la asistencia del colectivo del ISFAS, adscrito a entidades de seguro con modalidad de asistencia completa, a 31 de diciembre del año anterior.
C(i) = Colectivo total adscrito a la entidad (i) en la modalidad de asistencia completa, a 1 de febrero del correspondiente año.
Q = Coeficiente modulador que será de 0,035.
PT(i) = Puntuación final asignada a cada entidad por la amplitud de la oferta de servicios hospitalarios en las capitales incluidas en la evaluación.
PT(i) = ∑ pn(i) = p1(i) + p2(i) +… + p13(i), siendo p la puntuación de cada una de las capitales donde la oferta es evaluada.
A) Requisitos para la evaluación de la oferta. Para que pueda ser objeto de evaluación, la oferta de servicios en la correspondiente capital deberá cumplir los requisitos siguientes:
1. En el catálogo de servicios figurarán, al menos, el 50% de los centros hospitalarios con internamiento generales o médico-quirúrgicos de titularidad privada con más de 30 camas, existentes en la correspondiente capital, según los datos recogidos en el catálogo Nacional de hospitales, a 31 de diciembre de 2016.
En Madrid, la oferta incluirá al menos el 60% de los centros hospitalarios con internamiento generales o médico-quirúrgicos de titularidad privada existentes.
2. Los centros hospitalarios incluidos en el catálogo de servicios deberán facilitar una atención integral que alcanzará todas las especialidades del correspondiente nivel asistencial de las que disponga, incluyendo los servicios de análisis clínicos, diagnóstico por imagen y otros servicios centrales.
B) Puntuación. Por la oferta de servicios de la entidad de cada una de las capitales incluidas en la evaluación, donde se cumplan los requisitos exigidos, se asignará una puntuación que será el resultado de aplicar un factor de proporcionalidad (F) al coeficiente de la correspondiente capital:
pn = N µn × F
Donde:
pn (i) = Puntuación asignada a la entidad (i) por la oferta de servicios hospitalarios en la correspondiente capital n.
N = Número de entidades de seguro concertadas con el ISFAS.
µn = Coeficiente atribuido a la correspondiente provincia, ponderando su población, el colectivo del ISFAS y la amplitud de sus infraestructuras hospitalarias privadas.
F = B(i) / B(t) Es un factor de proporcionalidad, siendo
B(i) = Colectivo de la entidad en la provincia de la correspondiente capital, a 1 de febrero.
B(t) = Colectivo en la provincia del conjunto de las entidades que cumplen los requisitos exigidos, a 1 de febrero.
En la siguiente tabla se detallan los coeficientes atribuidos a cada capital incluida en la evaluación:
|
Capitales |
Coef. (µ) |
|---|---|
|
Barcelona. |
0,16 |
|
Bilbao. |
0,04 |
|
Las Palmas. |
0,06 |
|
Madrid. |
0,33 |
|
Málaga. |
0,07 |
|
Palma de Mallorca. |
0,05 |
|
Santa Cruz de Tenerife. |
0,05 |
|
Sevilla. |
0,09 |
|
Valencia. |
0,09 |
|
Zaragoza. |
0,06 |
Relación de anexos.
1. Medios de asistencia en zonas rurales.
2. Servicios que precisan autorización previa de la entidad.
3. Patologías con riesgo vital.
4. Sistema de información asistencial.
5. Registro de medios sanitarios.
6. Modalidad complementaria de atención primaria y de urgencias.
7. Asistencia sanitaria transfronteriza.
8. Relación de municipios de nivel i de atención especializada.
9. Relación de municipios y agrupaciones de nivel ii de atención especializada.
1. Normas generales. Para hacer posible la prestación de servicios sanitarios en las zonas rurales a los beneficiarios adscritos a la entidad, el ISFAS podrá convenir con los Servicios de Salud de las Comunidades Autónomas la prestación de los mismos, de acuerdo con la posibilidad prevista en el artículo 48 de la Ley 40/2015, de 1 de octubre.
2. Habilitación al ISFAS. Mediante la firma de este concierto la entidad concede su expresa y total autorización al ISFAS para convenir dichos servicios, que ampara también la autorización para las prórrogas que en su caso se puedan convenir.
La autorización no impedirá que las entidades puedan suscribir por su parte acuerdos con idéntico objeto y ámbito con las administraciones competentes, siempre y cuando sus cláusulas no se opongan a lo dispuesto en este anexo.
3. Objeto. Los servicios que podrán figurar en dichos Convenios son:
Servicios sanitarios de asistencia primaria en municipios de hasta 20.000 habitantes en los que la entidad no disponga de medios propios o concertados suficientes.
Servicios de urgencias en municipios de hasta 20.000 habitantes, que se prestan a través de los Servicios de Atención Primaria.
4. Contenido.
4.1 Cada Convenio será común para todas las entidades firmantes del concierto. El contenido asistencial, la contraprestación económica y la relación de municipios convenidos con las respectivas Comunidades Autónomas serán comunicados a cada una de ellas.
4.2 La contraprestación económica que se establezca en cada Convenio podrá estipularse:
a) En función del colectivo afectado, mediante la fijación de un precio mensual por persona y tipo de servicio.
b) Por acto médico, mediante la aplicación de los precios públicos o tarifas que la correspondiente Comunidad Autónoma aplique por la prestación de servicios sanitarios u otros de menor cuantía que se puedan convenir.
4.3 El importe final de cada Convenio, conforme a lo previsto en el punto 4.2.a), será satisfecho con cargo al precio que, una vez devengado y librado, el ISFAS debe abonar a cada entidad por el presente concierto, entendiéndose realizado el pago por cuenta de la misma.
El ISFAS realizará cada pago mensual con cargo al importe del mismo mes que deba abonar a la entidad por el concierto, trasladándole la justificación correspondiente.
También se podrá establecer que el importe final de cada Convenio, conforme a lo previsto en el apartado 4.2.a) sea abonado directamente por la entidad, en la forma que se determine en los Convenios.
4.4 En aquellos Convenios en los que la contraprestación económica, conforme a lo previsto en el punto 4.2.b), se estipule por acto médico, la entidad procederá al pago directo a la respectiva Comunidad Autónoma en los términos que se estipulen en el Convenio correspondiente.
En el supuesto de existir obligaciones económicas pendientes con alguna Comunidad Autónoma como consecuencia del pago directo o compromiso de pago por la entidad, el ISFAS procederá al abono de éstas, con cargo al importe que deba abonar a la entidad por el concierto, entendiéndose realizado el pago por cuenta de la misma, trasladándole la justificación correspondiente.
5. Medios para la asistencia en municipios de Comunidades Autónomas con las que no se haya formalizado Convenio. En los municipios de menos de 20.000 habitantes pertenecientes a Comunidades Autónomas con las que no se hayan formalizado Convenios de colaboración o éstos sólo tengan por objeto la asistencia sanitaria de urgencias, y en los que la entidad no disponga de medios propios o concertados y no existan medios privados, ésta facilitará el acceso de los beneficiarios a los servicios de Atención Primaria dependientes de la correspondiente Comunidad Autónoma, tanto para la asistencia ordinaria como de urgencia, asumiendo la entidad directamente los gastos que puedan facturarse.
1. Relación de Servicios que precisan autorización previa de la entidad. De conformidad con lo previsto en la cláusula 3.5.3. del concierto, la prestación de los servicios que se indican a continuación precisa autorización previa de la entidad:
1.1 Hospitalizaciones.
A) Hospitalización.
B) Hospitalización de día.
C) Hospitalización domiciliaria.
D) Cuidados Paliativos a domicilio por Equipos de Soporte.
1.2 Técnicas diagnósticas, tratamientos y técnicas quirúrgicas.
A) Cirugía ambulatoria.
B) Odontoestomatología: Tartrectomía –limpieza de boca– Prótesis dentarias e implantes osteointegrados en accidente en acto de servicio o enfermedad profesional y en los supuestos previstos en la cláusula 2.6.1.E).
C) Rehabilitación, Fisioterapia y Logopedia.
D) Terapias Respiratorias domiciliarias: Oxigenoterapia, ventiloterapia y aerosolterapia.
E) Tratamientos de diálisis peritoneal y hemodiálisis.
F) Oncología: Inmunoterapia y Quimioterapia, Cobaltoterapia, Radiumterapia e Isótopos Radiactivos, Braquiterapia y Acelerador Lineal.
G) Diagnóstico por imagen: Tomografía Computarizada, Resonancia Magnética, Ortopantomografía, Mamografía, Radiología intervencionista, PET-TC, Gammagrafía, Doppler y Densitometría ósea.
H) Estudios neurofisiológicos.
I) Test y estudios neuropsicológicos.
J) Estudio y tratamiento endoscópico.
K) Cardiología: Estudios y tratamientos hemodinámicos.
L) Obstetricia: Amniocentesis.
M) Oftalmología: Retinografía y tratamiento láser. Tomografía Óptica de Coherencia. Tomografía Óptica con Láser Confocal (HTR - Heidelberg Retina Tomograph). Polarimetría. Láser GDX. Tratamiento de la degeneración macular asociada a la edad (DMAE) por Terapia Fotodinámica o Inyección intravítrea de antiangiogénicos.
N) Tratamiento en Unidad de Dolor.
O) Estudio y tratamiento en Unidad del Sueño.
P) Litotricia renal.
1.3 Psicoterapia.
1.4 Asistencia a médicos consultores.
1.5 Podología.
1.6 Servicios de correspondientes al nivel IV (excepto consultas ambulatorias de especialistas) y servicios de referencia.
1.7 Los Servicios correspondientes a los centros hospitalarios privados no concertados a los que se refiere la cláusula 3.5.4.
2. Procedimiento para la obtención de la autorización previa.
2.1 La autorización previa de los servicios relacionados en el punto 1 de este anexo deriva de la necesidad de ordenar y canalizar las prestaciones por parte de la entidad, para facilitar la asistencia y evitar demoras, pero nunca puede suponer una restricción al acceso a las prestaciones reconocidas en la cartera de servicios.
2.2 La entidad dispondrá los recursos organizativos necesarios para facilitar que los titulares y beneficiarios del ISFAS que lo precisen, soliciten y obtengan la autorización previa para prestación de los servicios que se indican en el punto 1 de este anexo, por cualquiera de los medios siguientes:
A. Presencialmente, en cualquiera de sus delegaciones.
B. Telefónicamente.
C. Por fax.
D. A través de la página web de la entidad.
E. Otros procedimientos telemáticos.
2.3 Las solicitudes de autorización previa contendrán la siguiente información, cualquiera que sea el medio utilizado para su envío a la entidad:
A. Datos personales del solicitante:
Nombre y apellidos.
1. Número de tarjeta sanitaria.
2. Teléfono de contacto, correo electrónico o fax.
B. Datos del servicio para el que se solicita autorización previa:
1. Provincia en la que se realizará la prestación.
2. Identificación del servicio solicitado.
3. Fecha de prescripción.
4. Identificación del facultativo que realiza la prescripción, con firma del mismo.
5. Fecha prevista para la realización de la prestación, en su caso.
6. Centro sanitario en el que se realizará la prescripción, en su caso.
2.4 En el caso referido en el apartado 1.7 de este anexo, la entidad, una vez recibida la solicitud, podrá confirmar el profesional o centro sanitario elegido por el solicitante o bien, si así lo estima conveniente, asignar otro diferente, siempre que constituya una alternativa asistencial válida para la realización de la prestación solicitada.
2.5 La autorización emitida por la entidad tendrá un número de identificación, que será único y específico para la prestación solicitada y detallará el profesional o centro sanitario donde ésta haya de realizarse. La entidad podrá remitirla al titular o beneficiario por alguno de los siguientes medios:
A. En mano, cuando la solicitud se haya presentado presencialmente en cualquiera de las delegaciones de la entidad y, ello resulte posible.
B. Por correo, teléfono o fax, cuando la solicitud se haya presentado por fax o cuando, habiéndose presentado de forma presencial, no sea posible su tramitación en el acto.
C. Por correo electrónico, cuando la solicitud se haya presentado a través de la página web de la entidad.
2.6 El envío de la autorización al titular o beneficiario por parte de la entidad se realizará a la mayor brevedad posible, a fin de evitar eventuales demoras en el acceso a la prestación solicitada. Si no fuera posible la tramitación inmediata, la entidad dispondrá como máximo de siete días naturales para su envío, excepto en el caso previsto en el punto C de la cláusula 4.2.1 del concierto, en el que dispondrá de diez días naturales.
2.7 La entidad únicamente podrá denegar la autorización previa si la solicitud:
A. Carece de la prescripción del facultativo.
B. Carece de la información necesaria, en cuyo caso deberá ponerse en contacto inmediatamente con el solicitante con el objeto de completar la que falte.
C. Se refiere a una prestación no incluida en la cartera de servicios, en cuyo caso deberá informar al titular o beneficiario de esta circunstancia.
La denegación de prestaciones se producirá siempre por escrito y de manera motivada, a través de un medio que permita dejar constancia de su recepción.
2.8 Con el fin de facilitar el acceso a las prestaciones, la entidad prestará asesoramiento a los beneficiarios que así lo soliciten.
2.9 La entidad incluirá en su catálogo de servicios, página web y, en su caso, demás medios de información a los titulares y beneficiarios, toda la información del procedimiento de obtención de autorizaciones previas que resulte necesaria para facilitar su tramitación.
A título puramente indicativo y no exhaustivo, en los siguientes supuestos se entenderá que existe un riesgo inminente o muy próximo de no obtenerse una actuación terapéutica con carácter inmediato, por lo que, si concurren los requisitos exigibles según la cláusula 4.3.2, resultará procedente el reintegro de los gastos en caso de utilización de medios ajenos a la entidad:
1. Hemorragias agudas intracraneales o intracerebrales, genitales, digestivas, respiratorias, renales o por rotura de vasos sanguíneos en general, con pérdida importante de sangre o con hemorragia interna.
2. Abortos completos o incompletos. Rotura uterina o la complicación de embarazo extrauterino. Toxicosis gravídica.
3. Shocks cardiaco, renal, hepático, circulatorio, traumático, tóxico, metabólico o bacteriano. Comas. Reacciones alérgicas con afectación del estado general.
4. Insuficiencia aguda respiratoria, renal o cardiaca.
5. Abdomen agudo, formulado como diagnóstico, previo o de presunción.
6. Lesiones con desgarros externos con afectación de vísceras.
7. Fracturas de cadera o de la cabeza del fémur.
8. Accidentes cerebro-vasculares.
9. Intoxicaciones agudas. Sepsis agudas.
10. Anuria. Retención aguda de orina.
11. Difteria. Botulismo. Meningitis. Meningoencefalitis. Forma aguda de colitis ulcerosa. Gastroenteritis aguda con afectación del estado general.
12. Obstrucción de las vías respiratorias altas. Embolia pulmonar. Derrame pleural. Neumotórax espontáneo. Edema agudo de pulmón. Crisis de asma bronquial.
13. Infarto de miocardio. Crisis hipertensiva. Embolia arterial periférica. Asistolia. Taquicardia paroxística.
14. Coma diabético. Hipoglucemia.
15. Convulsiones. Convulsiones de la infancia. Toxicosis del lactante.
16. Insuficiencia suprarrenal aguda. Fallo agudo de la circulación periférica. Alteraciones severas del metabolismo electrolítico.
Comprende la información sobre actividad ambulatoria, actividad hospitalaria, actividad de urgencias, actividad quirúrgica y sobre otros procedimientos diagnósticos y terapéuticos.
1. Información sobre Actividad ambulatoria. Con periodicidad trimestral la entidad comunicará al ISFAS los datos acumulados desglosados por:
Tabla 1. Actividad de consulta médica
|
Especialidad |
N.º de consultas* |
Coste |
|---|---|---|
|
Medicina General Familiar. |
||
|
Pediatría. |
||
|
Alergología. |
||
|
Anestesiología y Reanimación. |
||
|
Angiología y Cirugía Vascular. |
||
|
Aparato Digestivo. |
||
|
Cardiología. |
||
|
Cirugía Cardiovascular. |
||
|
Cirugía General y del Aparato Digestivo. |
||
|
Cirugía Oral y Maxilofacial. |
||
|
Cirugía Ortopédica y Traumatología. |
||
|
Cirugía Pediátrica. |
||
|
Cirugía Plástica, Estética y Reparadora. |
||
|
Cirugía Torácica. |
||
|
Dermatología Médico-Quirúrgica y Venereología. |
||
|
Endocrinología y Nutrición. |
||
|
Estomatología/Odontología. |
||
|
Geriatría. |
||
|
Hematología y Hemoterapia. |
||
|
Inmunología. |
||
|
Medicina Intensiva. |
||
|
Medicina Interna. |
||
|
Medicina Nuclear. |
||
|
Nefrología. |
||
|
Neumología. |
||
|
Neurocirugía. |
||
|
Neurología. |
||
|
Obstetricia y Ginecología. |
||
|
Oftalmología. |
||
|
Oncología Médica. |
||
|
Oncología Radioterápica. |
||
|
Otorrinolaringología. |
||
|
Psiquiatría. |
||
|
Rehabilitación. |
||
|
Reumatología. |
||
|
Tratamiento del dolor. |
||
|
Urología. |
||
|
Servicio concertado a precio fijo / pago capitativo. |
||
|
Otros**. |
* Se incluyen todas las consultas (primeras, revisiones y domiciliarias).
** Este apartado se utilizará cuando exista algún concepto que no tenga cabida en los apartados anteriores; en ese caso se deberá especificar cada concepto incluido.
Tabla 2. Otra actividad ambulatoria
|
Actividad |
N.º pacientes |
N.º consultas/sesiones/servicios |
Coste |
Aportación usuario |
|---|---|---|---|---|
|
D.U.E. |
||||
|
Matrona. |
||||
|
Fisioterapia. |
||||
|
Foniatría/Logopedia. |
||||
|
Psicoterapia. |
||||
|
Oxigenoterapia/Terapias respiratorias. |
||||
|
Transporte sanitario. |
||||
|
Transporte sanitario no urgente. |
||||
|
Urgente. |
||||
|
Otras prestaciones: Tiras reactivas de glucosa, jeringuillas de insulina, farmacia (V04, Uso hospitalario…). |
||||
|
Indemnizaciones: Pagos directos a asegurados por utilización de medios no concertados, CMP, CMN, Convenios de zona rural,…. |
||||
|
Diálisis. |
||||
|
Hemodiálisis. |
||||
|
Diálisis domiciliaria. |
||||
|
Diálisis peritoneal ambulatoria continua (CAPD). |
Tabla 3. Pruebas diagnósticas
|
N.º de estudios |
Coste |
|
|---|---|---|
|
Diagnóstico por imagen: |
||
|
Radiología Simple (cabeza, tronco, miembros, radiología estomatológica). |
||
|
Radiología Especial (radiología de contraste, mamografía…). |
||
|
Radiología intervencionista. |
||
|
Ecografía/Doppler (no incluye ecocardiografía ni ecografía ginecológica). |
||
|
Tomografía (TAC). |
||
|
Resonancia Nuclear Magnética. |
||
|
Densitometría ósea. |
||
|
Otras técnicas. |
|
N.º de determinaciones |
Coste |
|
|---|---|---|
|
Análisis clínicos: |
||
|
Bioquímica. |
||
|
Endocrinología (determinaciones hormonales). |
||
|
Genética. |
||
|
Hematología. |
||
|
Inmunología. |
||
|
Microbiología. |
||
|
Parasitología. |
||
|
Otras determinaciones. |
|
N.º de estudios |
Coste |
|
|---|---|---|
|
Anatomía patológica: |
||
|
Biopsias. |
||
|
Citologías. |
||
|
PAAF. |
||
|
Otros. |
|
N.º de estudios |
Coste |
|
|---|---|---|
|
Medicina nuclear: |
||
|
Gammagrafías. |
||
|
PET. |
||
|
Otros. |
|
N.º de estudios |
Coste |
|
|---|---|---|
|
Otras pruebas diagnósticas: |
||
|
Alergia. |
||
|
Pruebas alérgicas. |
||
|
Cardiología. |
||
|
ECG. |
||
|
Ecocardiografía / Ecodoppler. |
||
|
Ergometría. |
||
|
Holter. |
||
|
Otros (excluye hemodinámica y electrofisiología). |
||
|
Digestivo. |
||
|
Gastroscopias. |
||
|
Colonoscopias. |
||
|
Otros. |
||
|
Ginecología. |
||
|
Ecografías. |
||
|
Colposcopias. |
||
|
Otros. |
||
|
Neumología. |
||
|
Broncoscopias. |
||
|
Espirometrías. |
||
|
Otros. |
||
|
Neurología / Neurofisiología. |
||
|
Electroencefalografía. |
||
|
Electromiografía. |
||
|
Poligrafía sueño. |
||
|
Otros. |
||
|
O.R.L. |
||
|
Otoemisiones acústicas. |
||
|
Potenciales evocados auditivos de tronco cerebral. |
||
|
Audiometrías. |
||
|
Otros. |
||
|
Urología. |
||
|
Endoscopias. |
||
|
Estudios urodinámicos. |
||
|
Otros. |
2. Información sobre actividad hospitalaria.
Tabla 4. Hospitalización convencional
|
Hospitalización convencional |
N.º ingresos |
Estancias* |
Coste |
|||
|---|---|---|---|---|---|---|
|
Centro concertado |
Centro público |
Centro concertado |
Centro público |
Centro concertado |
Centro público |
|
|
Médica. |
||||||
|
Quirúrgica. |
||||||
|
Obstétrica. |
||||||
|
Partos. |
||||||
|
Cesáreas. |
||||||
|
Pediátrica. |
||||||
|
Salud Mental. |
||||||
|
Cuidados intensivos. |
||||||
|
Neonatología. |
||||||
|
Unidad de Cuidados Paliativos. |
||||||
* Número de estancias acumuladas trimestralmente por línea de actividad.
Tabla 5. Hospitalización de día y a domicilio
|
Hospital de día* |
N.º de pacientes |
N.º de sesiones/días** |
Coste |
|---|---|---|---|
|
Oncohematológico. |
|||
|
Psiquiatría. |
|||
|
Otros. |
|||
|
Hospitalización a domicilio. |
|||
|
Equipos de Soporte Domiciliario en Cuidados Paliativos. |
* Excluye el hospital de día quirúrgico
** Número de sesiones acumuladas trimestralmente por línea de actividad.
3. Información sobre Actividad de Urgencias. Con periodicidad trimestral la entidad comunicará al ISFAS los datos acumulados de actividad de urgencias desglosados por:
Tabla 6. Información sobre actividad de urgencias
|
Tipo |
Nº de urgencias |
Coste |
|---|---|---|
|
Hospitalaria*. |
||
|
Ambulatoria**. |
||
|
Urgencia domiciliaria***. |
||
|
Centro / Servicio de urgencia a precio fijo. |
||
|
Otros. |
* Urgencias hospitalarias: son todas aquellas que han sido atendidas en los servicios de urgencia de un hospital, incluyendo aquellas urgencias que hayan acabado en ingreso hospitalario.
** Urgencias ambulatorias: son todas aquellas que hayan sido atendidas por los servicios de urgencias de los centros sanitarios no hospitalarios (policlínicas, servicios de urgencias externos, etc.)
*** Urgencias domiciliarias: son todas aquellas asistencias urgentes atendidas en el domicilio del paciente por servicios de urgencias.
4. Información sobre actividad quirúrgica. Con periodicidad trimestral la entidad comunicará al ISFAS los datos acumulados de actividad quirúrgica desglosados por:
Tabla 7. Actividad quirúrgica
|
Grupo |
Descripción |
Nº |
Coste |
|---|---|---|---|
|
Cirugía mayor. |
Intervenciones quirúrgicas programadas con hospitalización. |
||
|
Intervenciones quirúrgicas urgentes con hospitalización. |
|||
|
Intervenciones quirúrgicas ambulatorias en quirófano (CMA). |
|||
|
Intervenciones quirúrgicas urgentes ambulatorias (CMA). |
|||
|
Cirugía menor. |
intervenciones de cirugía menor. |
5. Otros procedimientos diagnósticos y terapéuticos. Con periodicidad trimestral la entidad comunicará al ISFAS los datos acumulados de actividad de otros procedimientos terapéuticos desglosados por:
Tabla 8. Otros procedimientos diagnósticos y terapéuticos
|
Descripción |
N.º de procedimientos |
Coste |
|---|---|---|
|
Implante de neuroestimuladores intracraneales. |
||
|
Radiocirugía simple. |
||
|
Radiocirugía fraccionada. |
||
|
Litotricias. |
||
|
Implantes cocleares. |
||
|
Radioterapia. |
||
|
Hemodinámica cardiaca diagnóstica. |
||
|
Hemodinámica cardiaca terapéutica. |
||
|
Nº total de stents. |
||
|
Estudios electrofisiológicos diagnósticos. |
||
|
Estudios electrofisiológicos terapéuticos:. |
||
|
Ablación. |
||
|
Implante/sustitución de desfibrilador. |
||
|
Otros. |
||
|
Ciclos de reproducción humana asistida. |
1. La información de los medios propios y concertados que la entidad oferta para prestar el servicio de asistencia sanitaria a sus beneficiarios en el territorio nacional se enviará al ISFAS en formato electrónico. Además de los datos generales de la entidad, ésta remitirá los datos que figuran en las siguientes tablas con el formato indicado.
Los datos enviados deben corresponder con todos los que consten en los catálogos de servicios editados. El ISFAS establecerá la periodicidad de actualización de los datos y proveerá un mecanismo sencillo de carga telemática de los mismos. Los datos de identificación profesional se deben adecuar a los establecidos por los distintos colegios y asociaciones profesionales.
La estructura de datos de localización en todas las tablas se corresponde con la estructura oficial del INE para su posible explotación mediante un sistema de información geográfica.
2. Tabla de profesionales sanitarios: Contiene la información de todos los profesionales sanitarios concertados de la entidad. Se cumplimentará una fila por cada profesional.
|
Nombres |
Tipo |
Longitud |
Descripción de los campos |
|---|---|---|---|
|
CIF_NIF |
Alfanumérico. |
9 |
CIF o NIF del profesional. |
|
Apellido1_profesional |
Alfanumérico. |
50 |
Primer apellido del profesional. |
|
Apellido2_profesional |
Alfanumérico. |
50 |
Segundo apellido del profesional. |
|
Nombre_profesional |
Alfanumérico. |
50 |
Nombre del profesional. |
|
IDcolegiado |
Numérico. |
9 |
Número de colegiado Obligatorio únicamente si la actividad profesional es 1 (Médico). |
|
IDProv |
Numérico. |
2 |
Código Provincia INE. |
|
IDMun |
Numérico. |
5 |
Código Municipio INE donde realiza la actividad profesional. |
|
IDEspec |
Numérico. |
3 |
Código Especialidades según CMBD/SIFCO. Obligatorio si actividad_profesional es 1 (Médico) (1). |
|
Especialista |
Texto. |
75 |
Denominación de la especialidad. Obligatorio únicamente cuando el código de la especialidad sea igual a ZZZ. |
|
Actividad_profesional |
Alfanumérico. |
1 |
1. Médico. 2. Profesional de enfermería. 3. Odontólogo 4. Fisioterapeuta 5. Psicólogo 6. Logopeda. 7. Podólogo. 8. Otros. |
|
CIF_Centro |
Alfanumérico,. |
9 |
CIF del centro sanitario donde ejerce la actividad. |
|
Clínica_Centro |
Texto,. |
150 |
Clínica o centro donde el profesional realiza su actividad (en su caso descripción idéntica que en catálogo Nacional de hospitales). |
|
Direccion_tipoVia |
Alfanumérico,. |
5 |
Tipo de vía del domicilio (códigos INE). |
|
Direccion_Nombrevia |
Alfanumérico. |
150 |
Nombre de la vía. |
|
Direccion_Numero |
Alfanumérico. |
20 |
Número del domicilio de la vía. |
|
IDMun |
Numérico. |
5 |
Código Municipio INE donde se ubica el centroional. |
|
Código Postal |
Alfanumérico. |
5 |
Código Postal. |
|
Correo_electronico |
Alfanumérico. |
60 |
Dirección de correo electrónico del profesional. |
|
Teléfono |
Alfanumérico. |
15 |
Teléfono de contacto del profesional. |
|
Equipo_informatico |
Boleano: S/N. |
1 |
Disponibilidad de equipo informático. |
|
Firma_electronica |
Boleano: S/N. |
1 |
Disponibilidad de firma electrónica. S = Si; N = NO. |
|
Lector_dni |
Boleano: S/N. |
1 |
Indica disponibilidad de lector e-DNI. S = Si; N = NO. |
|
Prescripción receta |
Boleano: S/N. |
1 |
Indica si puede prescribir receta o no. S = Si; N = NO. |
(1) Código de Servicios atención especializada CMBD/SIFCO:
ALG Alergología.
ACL Análisis clínicos.
APA Anatomía patológica.
ANR Anestesia y reanimación.
ACV Angiología y cirugía vascular.
DIG Aparato digestivo.
CAR Cardiología.
CCA Cirugía cardiaca.
CCI Cirugía cardiaca infantil.
CGD Cirugía general y aparato digestivo.
CMF Cirugía maxilofacial.
CPE Cirugía pediátrica.
CPL Cirugía plástica y reparadora.
CTO Cirugía torácica.
DER Dermatología médico-quirúrgica y venereología.
RAD Radiodiagnóstico.
END Endocrinología y nutrición.
EST Estomatología.
FAR Farmacia.
GEN Genética.
GRT Geriatría.
GIN Ginecología.
HEM Hematología y hemoterapia.
HAD hospitalización a domicilio.
INM Inmunología.
MFC Medicina Familiar y Comunitaria.
MIV Medicina intensiva.
MIN Medicina interna.
MNU Medicina nuclear.
MPR Medicina Preventiva.
NEF Nefrología.
NML Neumología.
NRC Neurocirugía.
NFC Neurofisiología clínica.
NRL Neurología.
OBG Obstetricia y ginecología.
OFT Oftalmología.
ONC Oncología médica.
ONR Oncología radioterápica.
ORL Otorrinolaringología.
PED Pediatría.
PSC Psicología.
PSQ Psiquiatría.
REH Rehabilitación.
REU Reumatología.
TRA Traumatología y cirugía ortopédica.
URO Urología.
UDO Unidad del dolor.
URG Urgencias.
OTR Otros.
ZZZ Desconocido.
3. Tabla de clínicas y hospitales. Contiene la información de todos los hospitales y clínicas (con internamiento) propios o concertados por la entidad. Se cumplimentará una fila por cada hospital o clínica.
|
Nombre |
Formato/Tipo |
Longitud |
Descripción de los campos: |
|---|---|---|---|
|
IDHosp |
Alfanumérico. |
6 |
Código del hospital, recogido en el catálogo Nacional de hospitales. |
|
Clínica_hospital |
Texto. |
150 |
Denominación de la clínica u hospital. |
|
IDProv |
Numérico. |
2 |
Código Provincia INE |
|
IDMun |
Numérico. |
3 |
Código Municipio INE donde realiza la actividad profesional |
|
Lista_atencionEsp |
Alfanumérico. |
– |
Lista cartera servicios de Atención Especializada de la clínica |
|
Código Postal |
Alfanumérico. |
5 |
Código Postal |
|
Correo_electronico |
Alfanumérico. |
60 |
Dirección de correo electrónico del centro |
4. Tabla de centros sanitarios sin internamiento. Contiene la información de todos los centros de asistenciales sin internamiento, propios o concertados por la entidad. Se cumplimentará una fila por cada centro.
|
Nombres |
Formato/Tipo |
Longitud |
Descripción de los campos |
|---|---|---|---|
|
CIF_NIF |
|||
|
Clínica_centro |
Texto,. |
150 |
Denominación. |
|
IDProv |
Numérico. |
2 |
Código Provincia INE |
|
IDMun |
Numérico. |
3 |
Código Municipio INE donde realiza la actividad profesional |
|
Tipo_Centro |
Alfanumérico. |
5 |
Código establecido en el anexo 1 del Real Decreto 1277/2003, de 10 de octubre. (1) |
|
Direccion_TipoVia |
Alfanumérico,. |
5 |
Tipo de vía del domicilio (códigos INE) |
|
Direccion_Nombrevia |
Alfanumérico. |
150 |
Nombre de la vía |
|
Direccion_Numero |
Alfanumérico. |
20 |
Número del domicilio de la vía |
|
OTRDIR |
Alfanumérico. |
40 |
Otros datos de la dirección |
|
Código Postal |
Alfanumérico. |
5 |
Código Postal |
|
Correo_electronico |
Alfanumérico. |
60 |
Dirección de correo electrónico del centro |
|
Teléfono |
Alfanumérico. |
15 |
Teléfono del centro |
|
Fax |
Alfanumérico. |
Fax del centro |
|
|
Tipo_Centro |
Alfanumérico. |
5 |
Código establecido en el anexo 1 del Real Decreto 1277/2003, de 10 de octubre (1). |
|
OFServ_Médicos |
Alfanumérico. |
5 |
Oferta de servicios médicos. Código especialidades OMC |
|
OFTECDCO |
Alfanumérico. |
Se incluirán los códigos de las técnicas que se realicen en el centro entre separadores (2). |
(1) Tipo de centro:
C.2.1 Consultas médicas.
C.2.2 Consultas de otros profesionales sanitarios.
C.2.4 Centros Polivalentes.
C.2.5 Centros Especializados.
C.2.5.1 Clínicas dentales.
C.2.5.2 Centros de reproducción humana asistida.
C.2.5.3 Centros de interrupción voluntaria del embarazo.
C.2.5.4 Centros de cirugía mayor ambulatoria.
C.2.5.5 Centros de diálisis.
C.2.5.6 Centros de diagnóstico.
C.2.5.7 Centros móviles de asistencia sanitaria.
C.2.5.8 Centros de transfusión.
C.2.5.9 Bancos de tejidos.
C.2.5.11 Centros de salud mental.
C.2.5.90 Otros centros especializados.
C.2.90 Otros proveedores de asistencia sanitaria sin Internamiento.
(2) Oferta de técnicas:
Laboratorio:
100 Punto de extracción/recogida de muestras.
101 Hematología.
102 Bioquímica.
103 Microbiología y parasitología.
104 Inmunología.
105 Genética.
106 niveles hormonales.
107 niveles de fármacos.
Radiodiagnóstico:
121 Radiología convencional (simple y con contraste).
122 Mamografía.
123 TAC.
124 Ecografía.
125 Densitrometría.
126 Angiografía digital.
127 Radiología intervencionista.
Otras técnicas de diagnóstico:
141 Endoscopia.
151 Gammagrafía.
161 EEG.
162 EMG.
163 Potenciales evocados.
170 PET-TAC.
Servicios especialidades médicas:
Se consignará el código CMBD/SIFCO.
5. Tabla de Delegaciones provinciales de la entidad. Contiene los datos de información general de cada delegación provincial de la entidad de seguro. Se cumplimentará una fila por cada una de las delegaciones provinciales de la entidad.
|
Campo |
Tipo de dato |
Longitud |
Descripción de los campos |
|---|---|---|---|
|
IDProv |
Numérico. |
2 |
Código Provincia INE. |
|
IDMun |
Numérico. |
3 |
Código Municipio INE. |
|
Propia |
Boleano. |
1 |
Indicar si es propia.: S = Si; N = NO. |
|
Nombre_responsable |
Alfanumérico. |
50 |
Nombre persona de contacto en la Delegación. |
|
Apellido1_responsable |
Alfanumérico. |
50 |
Primer apellido persona de contacto en la Delegación. |
|
Apellido2_responsable |
Alfanumérico. |
50 |
Segundo apellido persona de contacto. |
|
Direccion_TipoVia |
Alfanumérico. |
5 |
Tipo de vía del domicilio (códigos INE). |
|
Direccion_Nombrevia |
Alfanumérico. |
150 |
Nombre de la vía. |
|
Direccion_Numero |
Alfanumérico. |
20 |
Número del domicilio de la vía. |
|
Código Postal |
Alfanumérico. |
5 |
Código Postal. |
|
Correo_electronico |
Alfanumérico. |
60 |
Dirección de correo electrónico del centro. |
|
Teléfono |
Alfanumérico. |
15 |
Teléfono de la Delegación Provincial. |
|
Fax |
Alfanumérico. |
Fax de la Delegación Provincial. |
|
|
Teléfono Urgencias |
Alfanumérico. |
9 |
Teléfono gratuito de Urgencias y de coordinación. |
|
Telefono_ambulancias |
Alfanumérico. |
9 |
Teléfono del Servicio de ambulancias. |
De conformidad con lo dispuesto en el artículo 61 del Reglamento General de la Seguridad Social de las Fuerzas Armadas, el ISFAS mantiene un régimen de colaboración concertada con la Sanidad Militar, en el que se contempla la cobertura de la Asistencia Especializada y de hospitalización a través de los hospitales Militares de Madrid y Zaragoza, conforme se recoge en la Orden ministerial 52/2004, de 18 de marzo, quedando al margen de dicho régimen la asistencia correspondiente al escalón primario y la de urgencia, asistencia que, en consecuencia, puede ser prestada por las entidades que suscriban concierto con este Instituto, siempre que así lo elijan los titulares.
Con este objeto, se define una modalidad asistencial complementaria: la modalidad de Atención Primaria y de Urgencias (Modalidad C), a la que podrán adscribirse determinados afiliados y beneficiarios conforme a las condiciones que a continuación se señalan.
Podrán adscribirse a la entidad, para la cobertura exclusiva de la Atención Primaria y de Urgencias (Modalidad C), los titulares y beneficiarios del Régimen Especial de la Seguridad Social de las Fuerzas Armadas que, habiendo fijado su residencia en cualquiera de los municipios señaladas en el Apartado Quinto, reciban la Asistencia Especializada y de hospitalización a través de hospitales de la Defensa, de acuerdo con el régimen de colaboración concertada entre el ISFAS y la Sanidad Militar vigente en cada momento.
La citada relación de municipios podrá ser modificada por Resolución de la Gerencia ISFAS.
A) Los servicios sanitarios que prestará la entidad al colectivo adscrito para la Atención Primaria y de Urgencias serán los siguientes:
Medicina General o de Familia, Pediatría y Enfermería, ya sea en régimen ambulatorio, domiciliario o de urgencia.
Servicios sanitarios de urgencia (sin hospitalización), durante las 24 horas del día, en las mismas condiciones que a los beneficiarios con asistencia completa a cargo de la entidad.
B) Con carácter general, se tendrá en cuenta que, cuando un beneficiario reciba asistencia de urgencia en cualquiera de los municipios de la Comunidad Autónoma de Madrid o de la provincia de Zaragoza, si de su valoración inicial se dedujese la necesidad de internamiento, el Servicio de Urgencias remitirá al paciente al correspondiente hospital Militar, gestionando si fuese necesario el traslado en ambulancia. En el resto del territorio nacional el beneficiario deberá ingresar en hospitales de los Servicios de Salud de las Comunidades Autónomas.
C) Únicamente podrá gestionarse el ingreso del beneficiario en el centro concertado con la entidad que hubiera prestado la asistencia de urgencia, cuando su estado clínico no permita el traslado a los centros hospitalarios señalados, no corriendo a cargo de la entidad los gastos que se deriven de este internamiento.
D) Además, todo facultativo de la entidad, por causa de una asistencia urgente e inmediata que haya de ser prestada por él mismo, podrá prescribir el ingreso del beneficiario en un hospital Militar.
E) Los correspondientes facultativos de la entidad deberán realizar la prescripción de medicamentos y demás productos farmacéuticos en las recetas oficiales del ISFAS, formalizar los informes para la propuesta de baja o Incapacidad Temporal (I.T.) en los modelos oficiales y la prescripción de pruebas o medios de diagnóstico en los correspondientes volantes. Los talonarios de recetas y de Informes-Propuestas de I.T. serán presentados a los facultativos de la entidad por los beneficiarios del ISFAS cuando sean necesarios.
F) En ningún caso será objeto de cobertura la prestación farmacéutica ni los traslados en transporte sanitario que, al margen de la asistencia por servicios de urgencia, pudieran precisarse.
Los servicios sanitarios mencionados en el apartado precedente se prestarán en todo el territorio nacional con la misma extensión y en las mismas condiciones establecidas en el presente concierto para los afiliados y beneficiarios con Asistencia completa por la entidad, considerándose de aplicación las cláusulas relativas a tales servicios.
Como única excepción, se tendrá en cuenta que las técnicas básicas de diagnóstico en el ámbito de la Atención Primaria se consideran como parte de los servicios de Medicina General, de Familia y Pediatría a los que se alude en el subepígrafe a) del apartado segundo precedente, por lo que la entidad se hará cargo de su cobertura, siempre que la prescripción se hubiera formulado por los correspondientes facultativos del catálogo de servicios. A estos efectos, tendrán la consideración de técnicas básicas de diagnóstico los estudios de diagnóstico por imagen mediante radiología convencional simple, sin contrastes, así como las determinaciones analíticas incluidas en el catálogo Básico de Pruebas Analíticas recogido en el Apartado Sexto, incluyendo la extracción de sangre en el domicilio de pacientes inmovilizados y envío de la muestra al laboratorio asignado.
El precio a abonar por los servicios asistenciales correspondientes a la modalidad de Atención Primaria y de Urgencias (Modalidad C) en 2018 y 2019 será el siguiente:
a) 16,88 euros por mes, por cada beneficiario adscrito a la modalidad C que tuviese 70 o más años de edad a las veinticuatro horas del último día del mes anterior al que corresponda el pago, según los criterios de altas y bajas que a efectos económicos se establecen en la cláusula 7.2.1.
b) 13,74 euros por mes, por cada beneficiario adscrito a la modalidad C menor de 70 años y mayor de 60 años de edad a las veinticuatro horas del último día del mes anterior al que corresponda el pago, según los criterios de altas y bajas que a efectos económicos se establecen en la cláusula 7.2.1.
c) 11,78 euros por mes, por cada beneficiario adscrito a la modalidad C que fuese menor de 60 años de edad a las veinticuatro horas del último día del mes anterior al que corresponda el pago, según los criterios de altas y bajas que a efectos económicos se establecen en la Cláusula 7.2.1.
Podrán acogerse a la modalidad de Atención Primaria y de Urgencias los asegurados y beneficiarios que tengan fijada su residencia habitual en algunas de los siguientes municipios:
Madrid:
Alcalá de Henares.
Alcobendas.
Alcorcón.
Aranjuez.
Arganda.
Boadilla del Monte.
Colmenar Viejo.
Collado Villalba.
Coslada.
Fuenlabrada.
Galapagar.
Getafe.
Leganés.
Madrid (incluso Aravaca y El Pardo).
Majadahonda.
Móstoles.
Pozuelo de Alarcón.
Rivas Vaciamadrid.
Rozas (Las).
San Fernando de Henares.
San Sebastián de los Reyes.
Torrejón de Ardoz.
Tres Cantos.
Valdemoro.
Villanueva de la Cañada.
Villaviciosa de Odón.
Zaragoza:
Calatayud.
Egea de los Caballeros.
Zaragoza.
Las determinaciones analíticas a las que se alude en el apartado tercero son las incluidas en el siguiente catálogo básico de pruebas analíticas:
00 Hematologia.
Hemograma/coulter.
V. Sedimentación.
00 Hematologia banco.
Grupo sanguíneo.
Coombs directo.
Coombs indirecto.
Reticulocitos.
00 Coagulacion I.
Tiempo de protrombina.
Aptt.
Fibrinógeno.
00-Bioquimica sangre I.
Glucosa.
Urea.
Creatinina.
Ácido úrico.
Colesterol total.
Triglicéridos.
Hdl-colesterol.
Ldl-colesterol.
Bllirrubina total.
Bllirrubina directa.
Bllirrubina indirecta.
GOT/AST.
GPT/ALT.
GGT.
Amilasa.
Fosfatasa alcalina.
CPK.
LDH.
Calcio.
Fósforo.
Hierro.
Ferritina.
Transferrina.
I.S. Transferrina.
Sodio.
Potasio.
Proteínas totales.
Factor reumatoide.
Proteína C reactiva.
ASLO.
Albumina.
Proteinograma.
01 Bioquímica especial.
Hemoglobina glicosilada.
01 Serología.
Hepatitis A, IgM.
Hepatitis B (marcadores).
HEPAT. B, anti-HBs (post-vacunación).
Hepatitis C, anti-HCV.
Rubeola, Ig G.
Rubeola, Ig M.
Sífllis, RPR.
Sífllis, TPHA.
Toxoplasmosis, AC Ig G.
Toxoplasmosis, AC Ig M.
VIH, Anticuerpos.
01 Microbiología.
Urocultivo.
Coprocultivo.
02 Orina.
Sistemático de orina.
Test de embarazo
Microalbuminuria.
02 Bioquímica. Orina de 24 horas.
Glucosa (Orina).
Creatinina (Orina).
Urea (Orina).
Ácido úrico (Orina).
Calcio (Orina).
Alfa amilasa (Orina).
Fosfato inorgánico.
Sodio (Orina).
Potasio (Orina).
Proteínas (Orina).
03 Varios.
Sangre oculta en heces.
De conformidad con lo dispuesto en la cláusula 4.5, la entidad se obliga a la cobertura de la asistencia sanitaria transfronteriza de su colectivo protegido, conforme a lo previsto en el Real Decreto 81/2014, de 7 de febrero, por el que se establecen normas para garantizar la asistencia sanitaria transfronteriza, y por el que se modifica el Real Decreto 1718/2010, de 17 de diciembre, sobre receta médica y órdenes de dispensación, respecto a las prestaciones incluidas en la cartera de servicios que es objeto del concierto. El ejercicio del derecho por parte de los beneficiarios, su alcance, las condiciones, requisitos y procedimiento para el reembolso de los gastos por dicha asistencia se establecen en este anexo.
La asistencia sanitaria transfronteriza es aquella que se recibe cuando el beneficiario decide acudir a servicios sanitarios ubicados en otro Estado Miembro de la Unión Europea. Por tanto, no incluye los supuestos de estancia temporal en que, por razones médicas sobrevenidas, el beneficiario haya recibido asistencia sanitaria, cuya cobertura, con carácter general, corresponde al ISFAS directamente o a través de los mecanismos de coordinación con las instituciones del resto de Estados Miembros.
La asistencia sanitaria transfronteriza no incluye los gastos conexos o prestaciones accesorias o complementarias.
1. Normas generales.
1.1 Contenido. La asistencia sanitaria transfronteriza a cargo de la entidad comprende las prestaciones sanitarias que conforman la cartera Común de Servicios del Sistema Nacional de Salud y cuya cobertura corresponda a la entidad de acuerdo con lo establecido en el capítulo 2 del concierto.
Cuando en el proceso asistencial transfronterizo se generen gastos por la dispensación ambulatoria de medicamentos, productos dietéticos, y otros productos sanitarios objeto de la prestación farmacéutica del Sistema Nacional de Salud, así como de material ortoprotésico, en su caso, el reembolso de los mismos será a cargo del ISFAS en los términos previstos en la normativa específica que regula estas prestaciones.
Están excluidas aquellas prestaciones que expresamente menciona el citado Real Decreto 1718/2010, de 17 de diciembre, como son:
– Los servicios en el ámbito de los cuidados de larga duración, cuya finalidad sea ayudar a quienes requieran asistencia a la hora de realizar tareas rutinarias y diarias.
– La asignación de órganos y el acceso a éstos con fines de trasplante.
– Los programas de vacunación pública contra enfermedades infecciosas, que tengan por finalidad exclusiva la protección de la salud de la población y que estén sujetas a medidas específicas de planificación y ejecución, sin perjuicio de los relativos a la cooperación entre España y los demás Estados miembros en el ámbito de la Unión Europea.
En ningún caso serán objeto de reembolso los gastos derivados de la asistencia sanitaria prestada en territorio nacional por medios distintos a los asignados por el ISFAS al beneficiario a través de este concierto.
En el caso de los tratamientos incluidos en el apartado 2.1 de este anexo será necesario haber obtenido autorización previa, conforme al procedimiento previsto en el apartado 2.2.
1.2 Modalidad. La modalidad de cobertura será a través del reembolso de gastos mediante la aplicación de las tarifas aprobadas por el ISFAS, sin exceder del coste real de la asistencia efectivamente prestada, y con los límites, términos, condiciones y requisitos establecidos.
1.3 Otras obligaciones de la entidad. Los medios de la entidad facilitarán el acceso de los beneficiarios que busquen asistencia sanitaria transfronteriza a su historial médico o, al menos, a una copia del mismo.
Con independencia del derecho al reembolso de los gastos derivados de la asistencia sanitaria transfronteriza, siempre que resulte necesario, la entidad facilitará el seguimiento posterior del beneficiario, a través de los correspondientes servicios concertados, en las mismas condiciones que si la asistencia se hubiera llevado a cabo por medios de la entidad.
2. Prestaciones sanitarias sujetas a autorización previa y procedimiento para su obtención.
2.2 La autorización previa del ISFAS será imprescindible para que pueda obtenerse el reembolso de los gastos correspondientes, en el caso de las prestaciones para las que se establezca la exigencia de autorización previa en el Real Decreto 81/2014, de 7 de febrero, por el que se establecen normas para garantizar la asistencia sanitaria transfronteriza, y por el que se modifica el Real Decreto 1718/2010, de 17 de diciembre, sobre receta médica y órdenes de dispensación, en consonancia con lo dispuesto en la Directiva 2011/UE/24, del Parlamento Europeo y del Consejo, de 9 de marzo.
2.3 La solicitud de autorización se presentará ante el ISFAS que, en su caso, emplazará a la entidad para que, en un plazo máximo de diez días naturales, emita informe en el que se ponga de manifiesto:
a) Si la asistencia requerida por el beneficiario puede llevarse a cabo en territorio nacional, en los términos estipulados en el concierto, especificando en este caso los medios o servicios asignados al efecto.
b) El plazo en el que podría iniciarse la asistencia.
2.4 A la vista del informe emitido por la entidad, o transcurrido el plazo de diez días sin que se haya recibido el mismo, el ISFAS procederá a dictar resolución motivada sobre la solicitud del beneficiario, autorizando o denegando la asistencia, en el plazo máximo de un mes a partir de la fecha de recepción de la solicitud, que se notificará al interesado y contra la que podrá interponerse recurso de alzada, ante la persona titular del Ministerio de Defensa, de acuerdo con lo previsto en el artículo 112 de la Ley 39/2015, de 1 de octubre, del Procedimiento Administrativo Común de las Administraciones Públicas.
La autorización podrá denegarse en los casos y por las causas establecidas en el Real Decreto 81/2014, de 7 de febrero, entre ellos cuando la atención sanitaria pueda prestarse en territorio nacional, en los términos estipulados en el concierto, en un plazo que sea médicamente justificable, supuesto en el que la resolución debe hacer constar los medios asignados para la prestación de la asistencia solicitada.
3. Procedimiento para el reembolso de los gastos por la asistencia sanitaria transfronteriza.
3.1 El procedimiento se iniciará a instancia del interesado. No obstante, podrá iniciarse de oficio por el ISFAS, cuando el interesado haya presentado una solicitud de reintegro de gastos en el exterior y en la instrucción del expediente se considere que es objeto de asistencia sanitaria transfronteriza.
3.2 La solicitud de reembolso se presentará por el interesado ante el ISFAS, en un plazo máximo de tres meses a partir de la fecha de pago de la asistencia recibida, acompañada de la documentación exigible, conforme al procedimiento establecido en la regulación específica.
En el caso de los tratamientos incluidos en el apartado 2.1 de este anexo será necesario hacer referencia a la existencia de la autorización previa.
3.3 Recibida la solicitud y demás documentación requerida, una vez realizadas las comprobaciones necesarias, incluida si fuera necesaria la subsanación por defecto de la solicitud o falta de la documentación, el ISFAS dictará resolución, que se notificará al interesado y a la entidad, y contra la que podrá interponerse recurso de alzada de alzada, ante la persona titular del Ministerio de Defensa, de acuerdo con lo previsto en el artículo 112 de la Ley 39/2015, de 1 de octubre, del Procedimiento Administrativo Común de las Administraciones Públicas.
3.4 Siempre que se reconozca el derecho al reembolso, el ISFAS procederá al pago al interesado y, repercutirá su importe a la entidad, conforme al procedimiento establecido en la cláusula 6.5.4.
|
Provincia |
Municipios de nivel I |
|---|---|
|
A Coruña. |
Arteixo. |
|
A Coruña. |
Cambre. |
|
A Coruña. |
Carballo. |
|
A Coruña. |
Culleredo. |
|
A Coruña. |
Ribeira. |
|
Albacete. |
Almansa. |
|
Albacete. |
Villarrobledo. |
|
Alicante. |
Campello, El / Muxamel. |
|
Alicante. |
Sant Joan d’ Alacant / Sant Vicente de Raspeig. |
|
Almería. |
Adra. |
|
Almería. |
Nijar. |
|
Asturias. |
Castrillón. |
|
Barcelona. |
Esparreguera / Martorell / Olessa de Monserrat. |
|
Barcelona. |
Igualada. |
|
Barcelona. |
Molins de Rei / Sant Andreu de la Barca / Sant Vicenc dels Horts. |
|
Barcelona. |
Premià de Mar. |
|
Barcelona. |
Sitges. |
|
Barcelona. |
Villafranca del Penedès. |
|
Barcelona. |
Vic / Manlleu. |
|
Bizkaia. |
Barakaldo. |
|
Bizkaia. |
Basauri / Portugalete / Santurzi / Sestao. |
|
Cádiz. |
Arcos de la Frontera. |
|
Cádiz. |
Barbate. |
|
Cádiz. |
Conil de la Frontera. |
|
Cádiz. |
Rota. |
|
Cádiz. |
San Roque. |
|
Cantabria. |
Camargo. |
|
Cantabria. |
Castro Urdiales. |
|
Cantabria. |
Piélagos. |
|
Castellón. |
Benicarló / Vinarós. |
|
Castellón. |
Burriana. |
|
Castellón. |
Onda. |
|
Castellón. |
Vall d’Uxó (La). |
|
Castellón. |
Villa Real. |
|
Córdoba. |
Cabra. |
|
Córdoba. |
Montilla. |
|
Córdoba. |
Palma del Río. |
|
Córdoba. |
Priego de Córdoba. |
|
Girona. |
Blanes / Lloret de Mar. |
|
Girona. |
Olot. |
|
Granada. |
Almuñécar. |
|
Granada. |
Armilla. |
|
Granada. |
Baza. |
|
Granada. |
Loja. |
|
Granada. |
Maracena. |
|
Guadalajara. |
Azuqueca de Henares. |
|
Huelva. |
Aljaraque. |
|
Huelva. |
Almonte. |
|
Huelva. |
Ayamonte. |
|
Huelva. |
Lepe. |
|
Huelva. |
Moguer. |
|
Illes Balears. |
(Isla de Mallorca) Marratxi. |
|
Illes Balears. |
(Isla de Menorca) Ciudadela de Menorca. |
|
Illes Balears. |
(Isla de Menorca) Mahón. |
|
Jaén. |
Alcalá la Real. |
|
Jaén. |
Martos. |
|
Las Palmas. |
(Isla de Gran Canaria) Arucas. |
|
Las Palmas. |
(Isla de Gran Canaria) Gáldar. |
|
Las Palmas. |
(Isla de Lanzarote) Teguise. |
|
Madrid. |
Arroyomolinos. |
|
Madrid / Toledo. |
Ciempozuelos / Seseña. |
|
Madrid. |
Navalcarnero. |
|
Madrid. |
Paracuellos del Jarama. |
|
Madrid. |
Villaviciosa de Odón. |
|
Málaga. |
Cártama. |
|
Málaga. |
Coín. |
|
Málaga. |
Nerja. |
|
Murcia. |
Alcantarilla. |
|
Murcia. |
Alhama de Murcia / Totana. |
|
Murcia. |
Caravaca de la Cruz. |
|
Murcia. |
Jumilla. |
|
Murcia. |
Mazarrón. |
|
Murcia. |
Yecla. |
|
Navarra. |
Barañain. |
|
Pontevedra. |
Estrada, A. |
|
Pontevedra. |
Cangas. |
|
Pontevedra. |
Lalín. |
|
Pontevedra. |
Marín. |
|
Pontevedra. |
Ponteareas. |
|
Pontevedra. |
Redondela. |
|
Rioja, la. |
Calahorra. |
|
Sevilla. |
Bormujos. |
|
Sevilla. |
Camas. |
|
Sevilla. |
Carmona. |
|
Sevilla. |
Coria de Río. |
|
Sevilla. |
Lebrija. |
|
Sevilla. |
Mairena del Alcor. |
|
Sevilla. |
Mairena del Aljarafe. |
|
Sevilla. |
Morón de la Frontera. |
|
Sevilla. |
La Rinconada. |
|
Sevilla. |
San Juan de Aznalfarache. |
|
Sevilla. |
Tomares. |
|
Tarragona. |
Salou / Vila Seca. |
|
Tarragona. |
Tortosa / Amposta. |
|
Tenerife. |
(Isla de Tenerife) Candelaria. |
|
Tenerife. |
(Isla de Tenerife) Icod de los Vinos. |
|
Tenerife. |
(Isla de Tenerife) Tacoronte. |
|
Tenerife. |
(Isla de La Palma) Llanos de Ariadne, Los. |
|
Toledo. |
Illescas. |
|
Valencia. |
Alaquas / Aldaia / Xirivella. |
|
Valencia. |
Alboraya. |
|
Valencia. |
Alfafar. |
|
Valencia. |
Algemesí. |
|
Valencia. |
Bétera. |
|
Valencia. |
Catarroja,. |
|
Valencia. |
Cullera. |
|
Valencia. |
Moncada. |
|
Valencia. |
Paiporta. |
|
Valencia. |
Lliria / Pobla de Valbona. |
|
Valencia. |
Ontinyent. |
|
Valencia. |
Requena. |
|
Valencia. |
Ribarroja de Túria. |
|
Valencia. |
Sueca. |
|
Valencia. |
Picasent / Torrent. |
|
Valencia. |
Xátiva. |
|
Valladolid. |
Laguna del Duero. |
|
Valladolid. |
Medina del Campo. |
|
Zaragoza. |
Calatayud. |
|
Provincia |
Municipios y agrupaciones nivel II |
|---|---|
|
A Coruña. |
Oleiros. |
|
Albacete. |
Hellín. |
|
Alicante. |
Alcoy/Alcoi / Ibi. |
|
Alicante. |
Alfàs del Pi / Altea / Benidorm / Villajoyosa/Vila Joiosa, la. |
|
Alicante. |
Denia / Jávea/Xàbia. |
|
Alicante. |
Elche/Elx / Aspe / Crevillent / Novelda / Santa Pola. |
|
Alicante. |
Elda / Petrer / Villena. |
|
Alicante. |
Orihuela. |
|
Alicante. |
Torrevieja / Almoradí. |
|
Almería. |
Ejido, El. |
|
Almería. |
Roquetas de Mar / Vicar. |
|
Asturias. |
Avilés. |
|
Asturias. |
Langreo / Mieres. |
|
Asturias. |
Siero. |
|
Badajoz. |
Don Benito / Villanueva de la Serena. |
|
Barcelona. |
Badalona / Santa Coloma de Gramanet / Sant Adriá de Besos. |
|
Barcelona. |
Barbera del Vallés / Ripollet / Cerdenyola del Vallés. |
|
Barcelona. |
Castelldefels / Gavá / Viladecans. |
|
Barcelona. |
Granollers / Mollet del Vallés / Moncada i Reixac. |
|
Barcelona. |
Hospitalet de Llobregat / Cornellá de Llobregat / Sant Boi de Llobregat. |
|
Barcelona. |
Manresa. |
|
Barcelona. |
Mataró / Vilassar de Mar. |
|
Barcelona. |
Rubí / Sant Cugat del Vallés / Terrassa. |
|
Barcelona. |
Sabadell. |
|
Barcelona. |
Sant Feliu de Llobregat / Sant Joan Despí / El Prat de Llobregat / Esplugues de Llobregat. |
|
Barcelona. Tarragona. |
Vilanova i la Geltrú / El Vendrell. |
|
Bizkaia. |
Leioa / Getxo. |
|
Burgos. |
Aranda de Duero. |
|
Burgos. |
Miranda de Ebro. |
|
Cáceres. |
Plasencia. |
|
Cádiz. |
Chiclana de la Frontera / Puerto Real. |
|
Cádiz. |
Sanlúcar de Barrameda. |
|
Cantabria. |
Torrelavega. |
|
Ciudad Real. |
Alcázar de San Juan. |
|
Ciudad Real. |
Puertollano. |
|
Ciudad Real. |
Tomelloso. |
|
Ciudad Real. |
Valdepeñas. |
|
Córdoba. |
Lucena / Puente Genil. |
|
Girona. |
Figueres. |
|
Granada. |
Motril. |
|
Gipúzkoa. |
Irún / Errenteria. |
|
Illes Balears. |
(Isla de Ibiza) Eivissa / Santa Eulalia de Río / Sant Josep de sa Talaia / Sant Antoni de Portmany. |
|
Illes Balears. |
(Isla de Mallorca) Calviá. |
|
Illes Balears. |
(Isla de Mallorca) Inca. |
|
Illes Balears. |
(Isla de Mallorca) Llucmajor. |
|
Illes Balears. |
(Isla de Mallorca) Manacor. |
|
Jaén. |
Andújar. |
|
Jaén. |
Linares. |
|
Jaén. |
Úbeda. |
|
Las Palmas. |
(Isla de Fuerteventura) Puerto del Rosario / La Oliva. |
|
Las Palmas. |
(Isla de Gran Canaria) Santa Lucia de Tirajana / San Bartolomé de Tirajana. |
|
Las Palmas. |
(Isla de Gran Canaria) Telde / Agüimes / Ingenio. |
|
Las Palmas. |
(Isla de Lanzarote) Arrecife. |
|
León. |
Ponferrada. |
|
Madrid. |
Alcobendas / Algete / San Sebastián de los Reyes. |
|
Madrid. |
Aranjuez. |
|
Madrid. |
Arganda del Rey / Rivas-Vaciamadrid / Mejorada del Campo. |
|
Madrid. |
Colmenar Viejo / Tres Cantos. |
|
Madrid. |
Collado Villalba / Galapagar / Torrelodones. |
|
Madrid. |
Coslada / San Fernando de Henares. |
|
Madrid. |
Getafe / Parla. |
|
Madrid. |
Leganés. |
|
Madrid. |
Pinto / Valdemoro. |
|
Málaga. |
Alhaurín de la Torre. |
|
Málaga. |
Antequera. |
|
Málaga. |
Benalmádena / Torremolinos. |
|
Málaga. |
Estepona. |
|
Málaga. |
Marbella / Fuengirola / Mijas. |
|
Málaga. |
Rincón de la Victoria / Velez-Málaga. |
|
Málaga. |
Ronda. |
|
Murcia. |
Águilas. |
|
Murcia. |
Cieza / Molina de Segura / Las Torres de Cotillas. |
|
Murcia. |
Lorca. |
|
Murcia / Alicante. |
Pilar de la Horadada (Alicante) / San Javier / San Pedro del Pinatar / Torre-Pacheco. |
|
Navarra. |
Tudela. |
|
Pontevedra. |
Vilagarcía de Arousa. |
|
Sevilla. |
Dos Hermanas / Alcalá de Guadaira / Los Palacios y Villafranca. |
|
Sevilla. |
Écija. |
|
Sevilla. |
Utrera. |
|
Tarragona. |
Cambrils / Reus. |
|
Tenerife. |
(Isla de Tenerife) Arona / Adeje / Granadilla de Abona. |
|
Tenerife. |
(Isla de Tenerife) La Orotava / Puerto de la Cruz / Los Realejos. |
|
Tenerife. |
(Isla de Tenerife) San Cristóbal de la Laguna. |
|
Valencia. |
Alzira / Carcaixent. |
|
Valencia. |
Burjassot / Manises / Mislata / Quart de Poblet / Paterna. |
|
Valencia. |
Gandía / Oliva. |
|
Valencia. |
Sagunto. |
Agència Estatal Butlletí Oficial de l'Estat
Avda. de Manoteras, 54 - 28050 Madrid